Снижение звукового восприятия человеком принято называть тугоухостью или глухотой. Это имеет место как при поражении звукового анализатора на периферии, так и центральных его отделов. Во всем мире примерно 5,3% населения мира, или 360 млн человек, страдают от нарушения слуха. Расстройство слуха — это состояние, которое может развиваться в течение всей жизни, обусловлено разными факторами риска и может меняться с возрастом [1, 2].
В понятие «тугоухость» входит ряд состояний:
1) снижение чувствительности тонального слуха по отношению к возрастной норме раздельно через воздух или через кость;
2) снижение чувствительности тонального слуха одновременно через оба вида звукопроведения;
3) снижение разборчивости речи при величине порогов, равной возрастной норме.
Состояние чувствительности звукового анализатора отражается в виде аудиограммы. Расположение линий на графике аудиограммы является основным критерием дифференциальной диагностики вида тугоухости. Но каких-либо сведений об этиологии и патогенезе тугоухости, а также о функциональном состоянии органа слуха аудиограмма не содержит.
Для полного клинического диагноза требуются следующие данные:
1) результаты сбора анамнеза;
2) результаты скрининга новорожденных [3];
3) результаты отоскопии: пневматической и отомикроскопии;
4) результаты дополнительных клинических исследований: консультация невролога, электроэнцефалограмма, реоэнцефалограмма;
5) результаты дополнительных аудиологических исследований: тональная пороговая аудиометрия (ТПА), акустическая импедансометрия (АИ), отоакустическая эмиссия (ОЭ), вызванные слуховые потенциалы мозга (ВСПМ), определение чувствительности к ультразвуку, надпороговые аудиологические пробы, речевая аудиометрия.
В научной литературе можно встретить различные названия видов тугоухости [4].
Первичная истинная тугоухость — это патология, связанная с нарушением структур и функций наружного, среднего уха, рецептора, анализатора раздельно или же в каких-либо комбинациях.
Вторичная тугоухость — это состояние, когда снижение слуха вызвано следствием патологического процесса, первоначально не связанного напрямую со структурами уха и анализатора.
Вторичная истинная тугоухость означает, что снижение слуха обусловлено поражением уха, являющимся следствием развития другой патологии (например, при системных заболеваниях).
Термин «псевдовторичная тугоухость» подразумевает, что снижение слуха носит модально неспецифический характер, то есть патология не связана напрямую с ухом.
Первичная кондуктивная тугоухость обусловлена врожденным заращением (атрезией) наружного слухового прохода, пороками развития структур барабанной полости, слуховых косточек и/или слуховой трубы, а также другими пороками развития наружного и среднего уха. При отоскопии мы обнаруживаем патологию (полное или частичное заращение наружного слухового прохода, измененную без опознавательных контуров и/или с рубцами барабанную перепонку, заращение внутреннего устья слуховой трубы и др.). Выполнить акустическую импедансометрию не представляется возможным. Результатом аудиометрического исследования является аудиограмма, отраженная на рис. 1. Разборчивость речи нарушена.
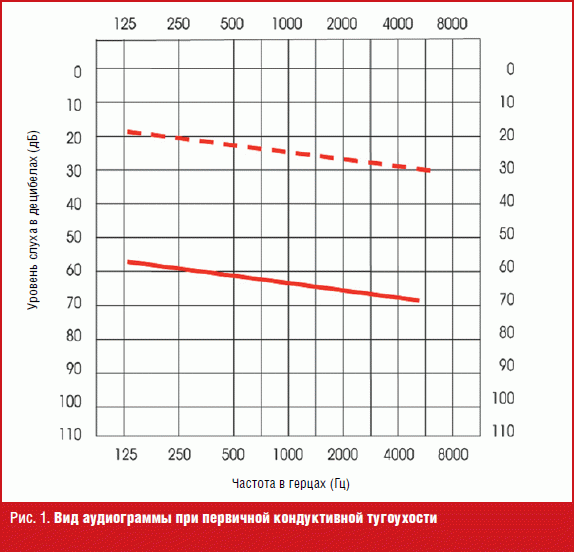
Тактика ведения включает хирургическое вмешательство, направленное на восстановление анатомической структуры, которая обусловлена генетическими или другого рода нарушениями.
Вторичная кондуктивная тугоухость вызвана патологическими процессами наружного и среднего уха. Среди вторичной кондуктивной тугоухости выделяют истинную и псевдокондуктивную.
Истинная вторичная кондуктивная тугоухость обусловлена заболеваниями в области наружного слухового прохода (серная пробка, фурункул наружного слухового прохода, бактериальное и/или микотическое поражение кожи наружного слухового прохода, экзостоз стенки наружного слухового прохода, инородное тело в наружном слуховом проходе и др.) и среднего уха (острый средний отит, тубоотит, экссудативный и адгезивный средний отит, отосклероз, мастоидит, отоантрит, сухой перфоративный средний отит, состояние после радикальной операции на среднем ухе, физические травмы среднего уха, в том числе разрыв цепи слуховых косточек, аномалии развития барабанной перепонки, функциональные нарушения мышц барабанной полости и слуховой трубы и т. п.). При отоскопии мы можем обнаружить следующую патологию: серные массы, клиническую картину фурункула наружного слухового прохода, отомикоз, инородное тело в наружном слуховом проходе, перфорацию барабанной перепонки, разрыв цепи слуховых косточек и др. [4, 5]. При возможности выполнить АИ получаем тимпанограмму типа С (тимпанометрия невозможна при нарушении целостности барабанной перепонки). Разборчивость речи сохранена. При возможности осуществить ТПА получаем аудиограмму, представленную на рис. 2.
Тактика ведения пациентов с истинной вторичной кондуктивной тугоухостью сводится к устранению серных масс или инородного тела из наружного слухового прохода, лечению фурункула наружного слухового прохода и наружного отита, устранению перфорации барабанной перепонки и восстановлению цепи слуховых косточек, а также к эвакуации секрета из полости среднего уха, различными методиками, включая приемы миофункциональной терапии, без использования инвазивных приемов (шунтирование барабанной полости и др.).
Псевдокондуктивная вторичная тугоухость характеризуется периодическим повышением порогов воздушного звукопроведения на ТПА в пределах 20 дБ. В этой ситуации мы имеем норму при отоскопии и АИ (тимпанограмма типа А), разборчивость речи сохранена. Результаты ТПА могут иметь вид, представленный на рис. 3. Эта форма кондуктивной тугоухости отмечена на фоне изменений мнестической деятельности; она носит модально-неспецифический характер. Эта патология характеризуется расстройством высших мозговых функций (ВМФ) в виде нарушения запоминания сенсорных стимулов различной модальности (слухового, зрительного, речевого), сочетающихся с расстройствами слухового гнозиса. При этом отсутствуют изменения в среднем ухе, подтвержденные аудиологическими исследованиями (акустической импедансометрией, отоакустической эмиссией и ВСПМ).
У детей дошкольного и школьного возраста псевдокондуктивная форма тугоухости связана с тем, что у 5–20% из них имеет место особая форма нервно-психического нарушения — минимальная мозговая дисфункция (ММД). У таких детей наблюдают задержку темпов развития функциональных систем мозга, обеспечивающих интегративные формы высшей психической деятельности — внимание, кратковременную память, степень восприятия и др. По общему интеллектуальному развитию дети с ММД находятся на уровне нормы, однако при этом испытывают значительные трудности в школьном обучении и социальной адаптации.
Тактика ведения таких пациентов основана на стимуляции развития функциональных систем мозга (внимания, кратковременной памяти, восприятия и др.) путем лекарственного воздействия и тренировок.
При псевдокондуктивной вторичной тугоухости с целью объективизации результатов ТПА (и объяснения случаев флюктуации результатов тональной пороговой аудиометрии в пределах 20 дБ при повторных исследованиях) нами обосновано одновременное выполнение объективных методов исследования слуха и психологических тестов, которые позволяют выявить нарушения ВМФ, в данном случае чаще в виде расстройства внимания. Результаты исследований показывают несоответствие субъективного состояния слуха (пороги слышимости при ТПА) и его функционального состояния (по результатам АИ и ВСПМ) у ряда детей, при психологическом тестировании которых выявлено нарушение уровня внимания. Это в свою очередь является результатом имеющейся у таких пациентов клиники минимальной мозговой дисфункции, являющейся исходом перинатальной энцефалопатии. Кроме того, затруднение восприятия речи у детей может быть обусловлено слишком быстрым ее темпом (который в настоящее время достаточно распространен среди молодежи и подростков), когда окончания слов сливаются.
Анализ данных анамнеза и результатов нейропсихологического исследования выявил наличие у таких детей клиники ММД чаще в виде синдрома дефицита внимания с гиперактивностью (СДВГ). У них имеют место нарушения в состоянии слухового гнозиса, что проявляется отсутствием способности правильно узнавать и оценивать ритмические структуры, предъявляемые им на слух, а также способности их воспроизведения. Детям этой группы присуще снижение объема слухоречевой памяти, замедление запоминания и невозможность вспомнить место слова в предъявляемых рядах слов. Одновременно характерным является нарушение фонематического слуха, которое проявляется в неспособности различения близких фонем.
У таких детей: при повторной ТПА через различные промежутки времени (недели, месяцы) имеется флюктуация порогов воздушного звукопроведения в пределах 20 дБ; отсутствуют функциональные изменения со стороны среднего уха по данным АИ; нормальная функция корковых отделов звукового анализатора по результатам регистрации ВСПМ; нарушен слуховой гнозис; снижен объем слухоречевой памяти; нарушен фонематический слух.
У детей с СДВГ визуальный анализ показал типовую картину изменений биоэлектрической активности мозга. У большинства пациентов преобладает дизритмия среднего вольтажа и дезорганизация основного ритма, что сопровождается диффузным или регионарным усилением выраженности негрубой медленной активности. По данным спектрального анализа мощности у подавляющего большинства детей с СДВГ отмечают повышение мощности медленных волн 2–6 Гц преимущественно в заднелобных и центральных или задних отделах, а также отмечают полимодальность альфа-ритма. Такая картина распределения значений когерентности соответствует наличию диссоциации уровня бодрствования как основного механизма снижения способности к концентрации внимания и ослаблению контролирующей роли лобных отделов над функционированием прочих корковых центров, что может трактоваться как признак функциональной гипофронтальности [6, 7].
Итак, результаты ТПА у этой группы пациентов характеризуют не наличие патологии органа слуха, а также не являются следствием грубой неврологической патологии, а лишь характеризуют уровень состояния внимания. Тактика ведения этой группы детей должна сводиться к коррекции психоневрологической патологии. Эти пациенты не нуждаются в оториноларингологической (особенно в отношении аденотомии с целью улучшения слуха) или сурдологической помощи. Состояние псевдокондуктивной тугоухости может иметь место как при нормальном интеллектуальном развитии, так и при его нарушениях [8].
Повреждение структур рецептора и анализатора слуха при нормальном состоянии и функции наружного и среднего уха вызывает сенсоневральную тугоухость, которую на графике аудиограммы отражают в виде повышения порогов по костному звукопроведению, в то время как пороги по воздушному звукопроведению повышаются параллельно первым.
Первичная сенсоневральная тугоухость — при типичной аудиометрической кривой снижение слуха обусловлено патологическим процессом (или состоянием) в структурах рецептора или анализатора. Наиболее частыми этиологическими факторами являются: генетические, ототоксическое действие лекарственных препаратов (ототоксических антибиотиков, петлевых диуретиков, цитостатиков, антиаритмических препаратов (хинидин), трициклических антидепрессантов, ненаркотических анальгетиков и др.), инфекции (чаще вирусные), мутации, сосудистые расстройства, акустическая травма и др. [4, 5, 9].
При отоскопии мы видим нормальный наружный слуховой проход и барабанную перепонку. АИ выполнима — получаем тимпанограмму типа А. Разборчивость речи может быть нарушена. При использовании ТПА получаем различные виды аудиограмм, которые отражены на рис. 4. Пороги восприятия ультразвука повышены.
Большое значение в диагностике сенсоневральной тугоухости играет электроэнцефалографическое (ЭЭГ) исследование. Наряду с традиционными методами анализа ЭЭГ, которые включают только визуальный анализ пространственного распределения ритмики и поиска эпилептиформной активности, существует и анализ ЭЭГ с психофизиологической трактовкой. Этот анализ основан на базе современных компьютерных технологий и позволяет:
1) объективно оценить частотно-мощностные характеристики методом спектрального анализа;
2) исследовать состояние внутримозговых связей методом когерентного анализа и внутримозговой организации методом дисперсионного анализа.
При изучении особенностей состояния внутримозговых связей методом когерентного анализа ЭЭГ у детей с сенсоневральной тугоухостью было выявлено снижение межполушарных связей в межвисочных парах, что может быть связано не только с нарушением слуха, но и с задержкой формирования речевых центров (рис. 5).
Важное значение метод ЭЭГ имеет не только для проведения дифференциальной диагностики, но и для подбора медикаментозной коррекции сенсоневральной тугоухости и сопутствующих — невротических реакций, задержки психоречевого развития (с учетом наличия или отсутствия пароксизмальной активности и состояния интегративных процессов, по данным когерентного анализа ЭЭГ). Этот метод позволяет проследить динамику показателей ЭЭГ в процессе лечения [6–8, 10].
Тактика ведения пациентов с первичной сенсоневральной тугоухостью основана на предупреждении использования ототоксических препаратов, особенно в группах риска, профилактике инфекционных заболеваний (прежде всего вирусных — гриппа, парагриппа, кори, краснухи, цитомегаловируса, герпеса и др.), сосудистых расстройств и акустической травмы [4, 5, 9].
Первичная истинная сенсоневральная тугоухость обусловлена тем, что в результате наследуемой генетической этиологии происходит восходящая дегенерация, начиная с волосковых клеток улитки, включая волокна слухового нерва, спирального ганглия, и восходящих путей звукового анализатора в головном мозге.
Одним из эффективных методов дифференциальной диагностики считают тест определения чувствительности к ультразвуку: пороги восприятия ультразвука значительно повышены или ультразвук не воспринимается вовсе.
Вторичная сенсоневральная тугоухость («скалярная» и псевдосенсоневральная тугоухость) — это состояние развивается вследствие повреждения волосковых клеток спирального органа (рецепторный аппарат), спирального ганглия (невральное звено) или сочетания этих двух вариантов, восходящих афферентных путей головного мозга, а также височной области коры головного мозга, где локализуется центр, ответственный за слух. При отоскопии наружное ухо и барабанная перепонка в норме. АИ выполнима — получаем тимпанограмму типа А. Разборчивость речи сохранена. При использовании ТПА получаем вид аудиограммы, представленный на рис. 6. Пороги восприятия ультразвука в норме.
«Вторичность» обусловлена повреждением функции, возникающим в результате патологического процесса, начинающегося вне структур рецептора и анализатора [12]. Этиологическими факторами могут быть:
- токсические (инфекционные, химические, медикаментозные);
- метаболические (нарушения липидного, углеводного или жирового обмена);
- аллергические;
- сосудистые (бассейн магистральных артерий или микроциркуляция, возможен инфаркт лабиринта);
- травматические (физическая травма височной кости или черепа, акустическая травма, баротравма);
- эндокринные (гипотиреоз, сахарный диабет);
- эмоционально-психические (длительный стресс);
- эндогенные локальные (острые и хронические заболевания среднего уха и слуховой трубы, отосклероз, опухоли) [13].
Устранение или снижение интенсивности воздействия перечисленных факторов может предупредить усугубление процесса и снизить пороги восприятия звука. В ряде случаев, особенно в детском возрасте, возможно улучшение слуха в той степени, которая не потребует использования электроакустической коррекции слуха (ношения слуховых аппаратов).
С течением времени вторичная сенсоневральная тугоухость при отсутствии лечения может привести к восходящей дегенерации волосковых клеток, то есть к первичной сенсоневральной тугоухости.
Среди всех сенсоневральных нарушений слуха эта форма имеет различное распространение среди детского и взрослого населения: у детей она составляет ≥ 30%, а у взрослых — лишь более 10%.
Дифференциальную диагностику проводят с помощью теста чувствительности к ультразвуку, ТПА в расширенном диапазоне частот и с учетом результатов лечения. Тест чувствительности к ультразвуку выполняют с помощью костного вибратора в диапазоне частот 60 000–90 000 Гц. При этом выявляют, что пороги восприятия ультразвука находятся в пределах нормы, а кривая аудиограммы идет вверх, начиная с 12 000 Гц.
Вторичная истинная сенсоневральная тугоухость характеризуется изменениями во внутреннем ухе. Часто это имеет место при лабиринтите или фистуле лабиринта. Литературные источники показывают, что патогенный фактор вызывает дистрофические изменения не во всех клетках сразу, а ряд клеток входят в состояние, подобное парабиозу, — они не теряют жизнеспособность, но их функциональная активность снижена в разной степени. В этот период могут оказаться эффективными срочные лекарственные воздействия, направленные на восстановление функции непогибших клеток внутреннего уха.
При отоскопии выявляем норму со стороны наружного ух�� и барабанной перепонки. АИ выполнима — обнаруживаем тимпанограмму типа А. Разборчивость речи сохранена. При осуществлении ТПА получаем виды аудиограмм, которые отражены на рис. 7. Пороги восприятия ультразвука повышены.
Если патогенный фактор продолжает свое воздействие, то клетки гибнут. Учитывая замедленный метаболизм в нейроэпителии спирального органа (в отличие от сосудистой полоски), достаточный энергетический запас в нем, функциональные и, следовательно, морфологические сдвиги могут происходить не сразу, а постепенно. В пользу этого свидетельствует эффективность терапии у таких больных даже в отдаленные сроки [14]. Так как локализация очага поражения может быть различной, можно выделить следующие формы сенсоневральной тугоухости:
- рецепторную (при поражении рецепторного аппарата);
- невральную (при поражении клеток спирального ганглия);
- рецепторно-невральную (при сочетанном поражении);
- адаптационно-сохранную (при отсутствии структур с нарушениями адаптации при диагностике с помощью корковых слуховых вызванных потенциалов — КСВП) [15].
Следует обратить внимание на то, что у детей даже небольшие потери слуха приводят к задержке речевого развития, поскольку они не позволяют ребенку воспринимать и различать высокочастотные и низкоамплитудные звуки речи (шипящие и свистящие согласные, глухие согласные и др.), безударные окончания слов, предлоги.
Лечебная практика показывает, что сенсоневральная тугоухость полиэтиологична в своей основе и мультивалентна в патофизиологическом смысле, поэтому используемые методы должны иметь и имеют как узкую, так и широкую полосы воздействия на организм больного.
Диагностические мероприятия при выявлении функциональной тугоухости должны быть нацелены не только на медикаментозную терапию, но и на возможность в последующем использовать в лечении физические факторы. Разнообразие клинических проявлений описываемой нозологии предполагает дифференцированный подход к решению данной проблемы, отнесенной на более позднее время. Помимо естественным образом установленных причин противопоказаний к проведению физиотерапии, врач должен уметь ориентироваться на особенности действия лечебных факторов, применяемых современной медициной.
В случае планирования терапии лазерным световым потоком стоит обратить внимание на наличие отека в замкнутых пространствах узких костных тоннелей, в которых располагается тот или иной нерв; отсутствие выраженной гидроцефалии, отека мозга, абсцессов, кист, особенностей развития или аномалий строения тканей.
Использование транскраниальной электроанальгезии, мезодиэнцефальной или диэнцефальной модуляции предполагает отсутствие признаков отека мозговой ткани и вертебрального пространства, наличия искусственных тканей, имплантов и других инородных тел, вживляемых в мягкие структуры мозга или пространства вокруг него, включая кости свода черепа. Глаукома также поставит непреодолимый барьер для назначения подобных процедур.
Предположение о возможности использования ультрафонофореза, электрофореза, магнитотерапии ставит перед специалистом вопрос о наличии и стадии развития сердечно-сосудистой патологии, гипертонической болезни, аллергического анамнеза. В случае предполагаемого применения в лечении гирудотерапии, гемосорбции или плазмафереза необходимо исследовать и коагулограмму больного.
Существует и смешанная форма тугоухости, при которой имеют место нарушения как в периферических отделах звукового анализатора, так и в рецепторной и/или центральной его части [16].
Таким образом, выявленная, особенно в детском возрасте, тугоухость может не только иметь различную этиологию (иногда сочетанную), но и дает возможность выбора соответствующей успешной тактики ведения больного и устранения и/или улучшения уровня снижения слуха без использования инвазивных методик, таких как шунтирование барабанной полости или вживление кохлеарного импланта.
Литература
- Отвагин И. В. Эпидемиологическое исследование этиологических факторов нарушения слуха у детей младшей возрастной группы ЦФО // Российская оториноларингология. 2005; 1 (14): 140–142.
- Curhan G., Curhan S. Epidemiology of Hearing Impairment from book // Hearing Aid Validation. 2016; p. 21–58. DOI: 10.1007/978–3–319–33036–5_2.
- Гарбарук Е. С. Аудиологический скрининг глубоко недоношенных детей методом задержанной вызванной отоакустической эмиссии // Российская оториноларингология. 2005; 1 (14): 47–50.
- Todd N. W. The Etiologies of Childhood Hearing Impairment Resource. Ch. 6. National Center for Hearing Assessment and Management. Guide for Early Hearing Detection and Intervention. 2019.
- Гамов В. П., Косяков С. Я. Сенсоневральная тугоухость и пресбиакузис. В кн.; Рациональная фармакотерапия заболеваний уха, горла и носа. Руководство для практических врачей / Под общ. ред. Лопатина А. С. М.: Литтера, 2011.
- Будкевич А. В., Иванов Л. Б., Джанумова Г. М., Тарасова Г. Д. Особенности формирования межвисочной когерентности у детей, страдающих нейросенсорной тугоухостью // Функциональная диагностика. 2009; 1: 56–60.
- Джанумова Г. М., Тарасова Г. Д., Иванов Л. Б., Будкевич А. В. Особенности процесса внутримозговой интеграции у детей с нейросенсорной тугоухостью // Журнал ушных, носовых и горловых болезней. 2009; 3: 54–55.
- Тарасова Г. Д. Способ диагностики псевдокондуктивной тугоухости у детей. Патент № 2177712 от 10.01.2002 г.
- Левина М. А. Этиопатогенетические аспекты сенсоневральной тугоухости // Вестник оториноларингологии. 2015; 80 (6): 77–81. DOI: 10.17116/otorino201580677–81.
- Александров А. А., Карпина Н. В., Станкевич Л. Н. Негативность рассогласования в вызванных потенциалах мозга у подростков в норме и при дефиците внимания при предъявлении акустических стимулов короткой длительности // Российский физиологический журнал им. Сеченова. 2002; 3: 281–286.
- Журавский С. Г., Заборов А. М. О механизме патогенеза ототоксических осложнений при применении аминогликозидных антибиотиков // Российская оториноларингология. 2002; 3: 25–27.
- Парфенов В. А., Антоненко Л. М. Нейросенсорная тугоухость в неврологической практике // Неврология, нейропсихиатрия, психосоматика. 2017; 9 (2): 10–14.
- Миронюк Б. Н. Разработка классификации внутриулитковой тугоухости и проведение на ее основе лечения детей с хронической сенсоневральной тугоухостью // Журнал ушных, носовых и горловых болезней. 2003; 2: 50–52.
- Андреев П. В. Прогностический аспект в профилактике нейросенсорной тугоухости токсического генеза у детей // Журнал ушных, носовых и горловых болезней. 2003; 2: 2–5.
- Токарев О. П. Формы нейросенсорной тугоухости, поддающиеся лечению // Вестник оториноларингологии. 1998; 1: 22–25.
- Голод А. Н. Объективная аудиометрия у детей со смешанной тугоухостью при секреторных средних отитах // Журнал ушных, носовых и горловых болезней. 2003; 2: 17–20.
- Парфенов В. А., Антоненко Л. М. Нейросенсорная тугоухость в неврологической практике. Неврология, нейропсихиатрия, психосоматика. 2017; 9 (2): 10–14.
А. В. Герцен*, доктор медицинских наук
Г. М. Джанумова**
* ФГБУ НКЦО ФМБА России, Москва
** ГБУЗ ДГКБ № 9 им. Г. Н. Сперанского ДЗМ, Москва
1 Контактная информация: gtarasova@yandex.ru
DOI: 10.26295/OS.2019.76.80.002
Обоснование функциональной классификации тугоухости/ Г. Д. Тарасова, А. В. Герцен, Г. М. Джанумова
Для цитирования: Лечащий врач № 10/2019; Номера страниц в выпуске: 11-16
Теги: глухота, аудиологические пробы, речевая аудиометрия.
Купить номер с этой статьей в pdf