Аллергические заболевания являются актуальной проблемой практического здравоохранения. Во всем мире наблюдается устойчивый рост распространенности аллергии: в настоящее время у 30–40% населения выявляют одно или несколько аллергических заболеваний. Чаще всего аллергия протекает с постепенным вовлечением в патологический процесс нескольких органов и систем, нанося огромный ущерб здоровью и повышая нагрузку на службы охраны здоровья [1, 2]. Эта последовательность имеет название «атопический марш». Атопический марш — это течение атопических заболеваний, характеризующееся возрастным расширением спектра сенсибилизации и клинических симптомов, с вовлечением новых органов-мишеней: кожи, желудочно-кишечного тракта, дыхательной системы [3, 4].
Среди атопических заболеваний особое место принадлежит атопическому дерматиту (АтД), так как он чаще всего реализуется в раннем детском возрасте и является дебютом других аллергических заболеваний у генетически предрасположенных лиц [5, 6]. АтД наносит значительный психосоциальный ущерб пациентам, вызывая воспаление, постоянный зуд и косметические дефекты кожи, нарушая сон и поведение ребенка. При этом существенно снижается качество жизни всех членов семьи [7]. Реализация и несвоевременное купирование аллергического воспаления в коже повышает риск пищевой аллергии, аллергического ринита, бронхиальной астмы и других иммуноопосредованных воспалительных заболеваний [8].
Несмотря на большие успехи в понимании механизмов воспаления кожи при АтД, ряд вопросов остается нераскрытым. АтД — мультифакториальное воспалительное кожное заболевание, характеризующееся непрерывным рецидивирующим течением. С одной стороны, IgE-сенсибилизация приводит к повреждению кожи и формированию хроническо��о аллергического воспаления. С другой стороны, имеет место генетически детерминированное повреждение кожного барьера, опосредованное нарушением процессов кератинизации вследствие дефекта синтеза структурообразующих белков и изменения липидного состава кожи [9–11]. В результате происходит нарушение формирования нормального рогового слоя, что клинически проявляется выраженной сухостью. В этой связи выделены две основные гипотезы патогенеза АтД. Первая гипотеза — «outside-to-inside» (снаружи — внутрь), согласно которой нарушение проницаемости и функции эпидермального барьера кожи является первичным в развитии иммунного ответа при АтД. Вторая гипотеза — «inside-to-outside» (изнутри — наружу) — предполагает нарушения функции эпидермального барьера при АтД вторичными вследствие первичных изменений иммунного ответа [12]. В условиях нарушения функций эпидермального барьера формируется сенсибилизация организма в ответ на чрескожное попадание аллергенов, что и способствует развитию в дальнейшем других коморбидных атопических заболеваний. Таким образом, мероприятия, направленные на подавление воспаления в коже и восстановление защитного эпидермального барьера необходимо расценивать как возможность профилактики атопического марша.
Исходя из вышеизложенного, становится понятным, что лечение АтД требует системного подхода: не только элиминации причинно-значимого аллергена (чаще всего пищевого), противовоспалительной местной и системной терапии, но и ухода за кожей. Основу базисной терапии АтД составляет применение средств для обеспечения увлажнения кожи (эмолентов). Применение эмолентов для постоянной наружной терапии способствует предотвращению трансэпидермальной потери воды, которая является причиной развития ксероза, трещин, зуда и боли, и восстановлению барьерной функции кожи [13]. Оптимально применение препаратов, содержащих гигроскопические вещества (глицерин, гиалуроновая кислота), компоненты естественного увлажняющего фактора (мочевина, аминокислоты и др.), репаративные вещества (декспантенол, витамины), комплексы микроэлементов (медь, цинк, марганец). Необходимо избегать применения моющих средств с высоким рН (мыла, детергенты), которые значительно ощелачивают кожу, способствуют активизации эндогенных кожных протеаз и уменьшают синтез эпидермальных липидов [14]. При несоблюдении этого комплекса мероприятий происходит персистенция аллергического воспаления в коже, дисбаланс цитокинов, расширение спектра сенсибилизации и прогрессирование других атопических заболеваний [15].
Приводим наблюдение пациентки Ю., 13 лет, страдающей с раннего возраста АтД, в качестве клинического примера влияния нарушения кожного барьера на формирование в более позднем возрасте аллергического ринита и бронхиальной астмы.
Больная Ю. находилась в апреле 2019 г. на лечении в педиатрическом отделении КГБУЗ КМКБ № 20 им. И. С. Берзона г. Красноярска по поводу тяжелой внебольничной двусторонней очагово-сливной пневмонии, локализованной справа в средней доле, слева — в верхней доле. Из анамнеза известно, что девочка заболела остро, после переохлаждения. Заболевание началось с появления сухого кашля и подъема температуры до 39 °C. Амбулаторное лечение, в том числе антибактериальная терапия (амоксициллин), оказалось неэффективным. В связи с ухудшением состояния, гипертермией, усилением кашля ребенок поступил на лечение в педиатрическое отделение КГБУЗ КМКБ № 20 им. И. С. Берзона.
Из анамнеза жизни известно, что девочка родилась от первой беременности, протекавшей с преэклампсией в третьем триместре. Роды произошли в срок, путем операции кесарева сечение. Оценка по шкале Апгар при рождении составила 8/9 баллов. Масса тела при рождении — 2700 г, длина тела — 50 см. Выписана из родильного дома на пятые сутки. На грудном вскармливании находилась до 5 месяцев, затем в связи с гипогалактией у матери переведена на прием адаптированной смеси Малютка 1. Примерно с 6–7 месяцев у девочки стали появляться локализованные на ягодицах высыпания в виде папул и везикул. На остальных участках кожи отмечалась выраженная сухость. Кожный процесс постепенно усиливался: появились везикулопапулезные высыпания на щеках, шее, локтевых и подколенных сгибах. Стал отмечаться выраженный кожный зуд, в области высыпаний — мокнутие. Воспитанием и лечением ребенка в основном занимается бабушка. Родители живут отдельно, ребенку внимания не уделяют. В 7 месяцев девочке был выставлен диагноз «атопический дерматит». С тех пор лечение проводилось, со слов бабушки, «какими-то мазями постоянно, с переменным успехом». Название примененных препаратов бабушка назвать затруднялась. С трехлетнего возраста процесс на коже носил характер постоянного: отмечались ксероз, выраженный кожный зуд, нарушение сна. Примерно в этом же возрасте появились и патологические симптомы со стороны верхних дыхательных путей: постоянная заложенность носа, гнусавость. Девочка стала спать с открытым ртом. В возрасте 4 лет 8 месяцев впервые были отмечены одышка и дистанционные свистящие хрипы. В 5 лет верифицирована атопическая бронхиальная астма. Назначена базисная терапия препаратом Серетид (сальметерол/флутиказон) по 25/250 мкг два раза в сутки. На фоне приема базисной терапии одышки стали редкими, легко купировались приемом бронхолитиков короткого действия. Процесс на коже продолжал носить распространенный характер, сопровождался выраженным зудом. Ребенок практически постоянно принимал антигистаминные препараты (Супрастин (хлоропирамин), Зиртек (цетиризин)). С 5 лет с противозудной целью стали проводиться курсы транквилизатора (Атаракс (гидроксизина гидрохлорид)). С 8 лет девочка ежегодно госпитализировалась в аллергологическое отделение для контроля и коррекции терапии. Базисную ингаляционную терапию принимала постоянно. Приступы одышки стали редкими. Достичь ремиссии АтД не удавалось. Отмечался сильнейший кожный зуд, тотальная распространенная сухость кожи, индурация и гиперпигментация кожи в естественных складках. Усиление кожного процесса и зуда девочка связывала с началом менструации. Местные кортикостероидные мази (Адвантан (метилпреднизолона ацепонат), Акридерм (бетаметазон) и другие, название не помнит) принимала длительными курсами. В качестве увлажняющих средств пользовалась лишь вазелином, детскими кремами («с лисичкой», «Алиса», «Тик-Так»). Использование других средств по уходу за кожей не практиковалось из-за отсутствия материальных средств. Соблюдалась неспецифическая гипоаллергенная диета (были исключены цельное коровье молоко, шоколад, цитрусовые), но значимого эффекта не отмечалось.
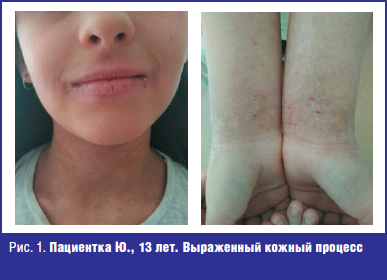
На момент поступления в стационар состояние ребенка было тяжелое. Тяжесть состояния была обусловлена не только течением пневмонии, но и сопутствующими аллергическими заболеваниями. Обращал на себя внимание выраженный кожный процесс, тотальная сухость кожи, скальпирующий кожный зуд, расчесы по телу, глубокие периоральные трещины, гиперпигментация в периорбитальной, периоральной областях и в естественных складках (рис. 1). Рот у ребенка был постоянно приоткрыт, носовое дыхание затруднено. В зеве определялась краевая гиперемия небных дужек, зернистость задней стенки глотки, увеличение небных миндалин 1-й степени. По задней стенке глотки стекала густая слизь. Периферические лимфоузлы не увеличены. Перкуторно над проекцией средней доли справа и верхней доли слева определялось притупление перкуторного звука, над остальными областями легких — легочный звук с коробочным оттенком. При аускультации в легких выслушивалось жесткое дыхание, ослабленное в проекции средней доли справа и верхней доли слева, крепитирующие хрипы. Частота дыхательных движений (ЧДД) составляла 30–32 в 1 минуту, сатурация кислорода в крови — 94%. Тоны сердца были приглушенные, ритмичные. Частота сердечных сокращений (ЧСС) — 90–92 в минуту, артериальное давление (АД) — 90/60 мм рт. ст. Живот при пальпации мягкий, безболезненный. Размеры печени и селезенки в норме. Симптом 12-го ребра отрицательный. Мочилась свободно, безболезненно. Стул был нерегулярный — один раз в 3–4 дня.
Проведенное рентгенографическое исследование легких указывало на снижение пневматизации средней доли правого легкого и S4-S5 в верхней доле левого легкого с четкой границей по междолевой плевре (рис. 2). Была проведена спирометрия. Показатели соответствовали возрастным нормам. Проба с бронхолитиком была отрицательная: прирост ОФВ1 составил 1–6%. В анализах крови определялись повышенное содержание лейкоцитов (14,4 × 1012/л) с палочкоядерным сдвигом (13%), ускорение СОЭ (34 мм/час), увеличение уровня С-реактивного белка (5,83 мг/л), высокий уровень общего IgE (> 1000 Ед/мл). На основании данных анамнеза и проведенного обследования выставлен основной диагноз: «Внебольничная пневмония, вероятно пневмококковая, двусторонняя правосторонняя верхнедолевая очагово-сливная слева (S4-S5) и среднедолевая справа, тяжелая, неосложненная, ДН1». Сопутствующий диагноз 1: «Атопический дерматит, 3-й возрастной период, эритематозно-сквамозная форма с лихенификацией, диффузный, тяжелое течение, обострение». Сопутствующий диагноз 2: «Бронхиальная астма, атопическая, средней тяжести, частично-контролируемое течение, межприступный период, ДН1». Сопутствующий диагноз 3: «Аллергический ринит, персистирующий, обострение».
По поводу основного заболевания проводилась терапия антибиотиком (амоксициллин/клавулановая кислота), муколитиком (амброксол). Был применен массаж грудной клетки. В стационаре продолжена базисная терапия бронхиальной астмы — Серетид (сальметерол/флутиказон) по 25/250 мкг два раза в сутки. В лечении аллергического ринита использован местный назальный глюкокортикостероид Дезринит (мометазон). Проводилось постоянное применение эмолентов для базисного ухода за кожей.
К моменту выписки девочки из стационара проявления пневмонии, ринита были купированы. Состояние кожи улучшилось: уменьшились сухость и зуд, эпителизировались трещины вокруг рта, места расчесов. Ребенок был выписан под наблюдение участкового педиатра и аллерголога. Рекомендован дальнейший прием базисной терапии бронхиальной астмы, обязательный мониторинг показателей пикфлоуметрии с записью в дневнике. Дальнейшая терапия аллергического ринита предусматривала применение топических назальных стероидов, антилейкотриеновых препаратов. Для ухода за кожей назначено постоянное применение эмолентов после ванны и душа и по потребности в течение дня; с противовоспалительной целью — препараты топические блокаторы кальциневрина, длительными курсами; с противозудной целью — прием транквилизатора (гидроксизина гидрохлорид). Учитывая невозможность проведения кожного тестирования из-за выраженного кожного процесса и частого приема антигистаминных препаратов, для определения спектра сенсибилизации рекомендовано проведение молекулярной аллергодиагностики методом ImmunoCAP аллергочип ISAC. Выявление причинно-значимых аллергенов и перекрестного реагирования позволит в будущем оптимизировать диету и быт ребенка. В качестве комплексной терапии показано санаторно-курортное лечение, занятия с психологом.
Это наблюдение демонстрирует, что поддержание барьерной функции кожи важно как для эффективного лечения АтД, так и для предотвращения развития или уменьшения проявлений последующих аллергических заболеваний. Правильный уход за кожей с применением средств для очищения, увлажнения оптимизирует водно-липидный баланс, предотвращает прогресс сенсибилизации, развития и усугубления коморбидных заболеваний, существенно увеличивает продолжительность ремиссии и улучшает психосоматическое состояние пациентов.
Литература
- Мурашкин Н. Н., Материкин А. И., Амбарчян Э. Т., Епишев Р. В. Современные представления о патогенезе и принципах наружной терапии атопического дерматита у детей // Вопросы современной педиатрии. 2016; 15 (6): 584–589.
- Czarnowicki T., Krueger J. G., Guttman-Yassky E. Novel concepts of prevention and treatment of atopic dermatitis through barrier and immune manipulations with implications for the atopic march // J. Allergy Clin Immunol. 2017; 139 (6): 1723–1734.
- Egawa G., Kabashima K. Multifactorial skin barrier deficiency and atopic dermatitis: Essential topics to prevent the atopic march // J Allergy Clin Immunol. 2016; 138 (2): 350–358.
- Иванова Н. М., Цыбиков Н. Н., Сормолотова И. Н. Современные представления о патогенезе «атопического марша» и возможной роли белков теплового шока // Вестник дерматологии и венерологии. 2018; 94 (2): 27–32.
- Кудрявцева А. В. Нарушение кожного барьера как ведущий фактор формирования местного воспалительного процесса при атопическом дерматите // Вестник дерматологии и венерологии. 2017; (4): 82–89.
- David Boothe W., Tarbox J. A., Tarbox M. B. Atopic Dermatitis: Pathophysiology // Adv Exp Med Biol. 2017; 1027: 21–37.
- Патрушев А. В., Гутка В. О., Сухарев А. В., Самцов А. В., Завальская Е. И. Оценка вегетативных, нейрогуморальных и психоэмоциональных нарушений у больных атопическим дерматитом различной степени тяжести // Вестник дерматологии и венерологии. 2016; (5): 25–31.
- Weidinger S., Novak N. Atopic dermatitis // Lancet. 2016; 387 (10023): 1109–1122.
- Варламов Е. Е., Пампура А. Н., Сухоруков В. С. Значение цитокинов в патогенезе атопического дерматита // Российский вестник перинатологии и педиатрии. 2018; 63: (1): 28–33.
- Van Hage M., Hamsten C., Valenta R. ImmunoCAP assays: Pros and cons in allergology // J Allergy Clin Immunol. 2017; 140 (4): 974–977.
- Konopka E., Ceregra A., Maciorkowska E., Surowska B., Trojanowska I., Roszko-Kirpsza I., Cukrowska B. Specific IgE Antibodies in Young Children with Atopic Dermatitis — Correlation of Multiple Allergen Simultaneous Immunoblot Test and ImmunoCap System // Clin Lab. 2016; 62 (5): 815–821.
- Смирнова Г. И. Атопический дерматит у детей: новое в патогенезе, диагностике и лечении // Лечащий Врач. 2017, № 4.
- Намазова-Баранова Л. С., Мурашкин Н. Н., Материкин А. И., Амбарчян Э. Т., Епишев Р. В. Наружная терапия атопического дерматита в детском возрасте: современные вызовы и ответы // Вестник дерматологии и венерологии. 2016; (4): 59–67.
- Тлиш М. М., Глузмин М. И., Карташевская М. И., Псавок Ф. А. Атопический дерматит у детей: перспективы применения инновационных средств в наружной терапии // Вестник дерматологии и венерологии. 2016; (2): 96–102.
- Самцов А. В., Хайрутдинов В. Р., Белоусова И. Э. Этиопатогенетическая терапия воспалительных дерматозов // Вестник дерматологии и венерологии. 2018; 94 (2): 78–83.
Н. Л. Прокопцева, кандидат медицинских наук
О. С. Коноплева1, кандидат медицинских наук
Л. В. Степанова, кандидат медицинских наук
ФГБОУ ВО КрасГМУ им. проф. В. Ф. Войно-Ясенецкого Минздрава России, Красноярск
1 Контактная информация: olya_tyutina@mail.ru
DOI: 10.26295/OS.2019.55.33.011
Клиническое наблюдение пациента с реализацией атопического марша/Н. А. Ильенкова, Н. Л. Прокопцева, О. С. Коноплева, Л. В. Степанова
Для цитирования: Лечащий врач № 9/2019; Номера страниц в выпуске: 54-56
Теги: сенсибилизация, кожа, воспаление, органы-мишени
Купить номер с этой статьей в pdf