Лихорадка — это повышение температуры тела выше нормальных суточных колебаний (в течение суток колебание температуры тела составляет 0,5–1 °С у здорового человека), сопровождающее большинство инфекционных и некоторые неинфекционные заболевания. Развитие лихорадки связано с пирогенами — веществами, попадающими в организм человека извне, а также образующимися внутри него. Экзогенные пирогены чаще всего представляют собой компоненты инфекционных возбудителей (липополисахариды, суперантигены, пептидогликаны, мурамилдипептиды клеточных стенок грамположительных и грамотрицательных бактерий и т. д.). Экзогенные пирогены действуют опосредованно, через эндогенные пирогены — провоспалительные цитокины (интерлейкин-1β, интерлейкин-6, фактор некроза опухоли-α, интерферон-α), которые продуцируются макрофагами, моноцитами, дендритными, эндотелиальными, эпителиальными клетками (рис.). Это приводит к образованию простагландина Е
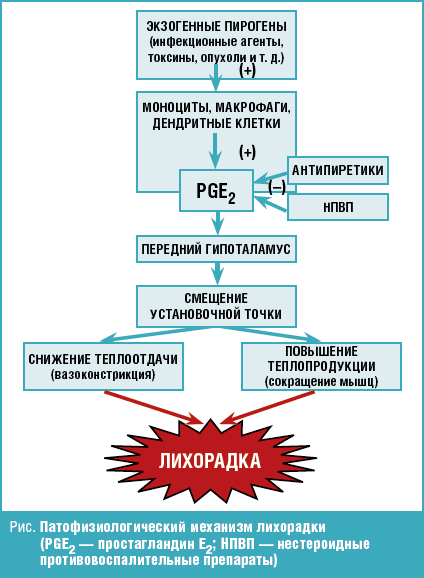
Лихорадка (температура 38 °C и выше) как компонент воспалительного ответа организма на инфекцию во многом носит защитный характер, тогда как гипертермический синдром (температура 40 °C и выше) является патологическим вариантом лихорадки и сопровождается быстрым и неадекватным повышением температуры тела, с нарушением микроциркуляции, метаболическими расстройствами и прогрессивно нарастающей дисфункцией жизненно важных систем организма.
Клиницисты под лихорадкой понимают повышение температуры тела более чем на 1 °С по сравнению со средней нормальной температурой в данной точке ее измерения.
Нормальная температура тела ребенка колеблется в течение суток в пределах 0,5–1,0 °C с повышением в вечерние часы. При измерении в подмышечной ямке нормальные колебания температуры тела составляют 36,5–37,5 °C, максимальная ректальная температура достигает в среднем 37,6 °C, превышая 37,8 °C у половины детей. Критерием лихорадки следует считать: ректальную температуру больше 37,9 °C, оральную — более 37,5 °C, температуру в подмышечной впадине более 37,3 °C, тимпанальную температуру выше 37,5 °C.
Лихорадка сопровождается рядом субъективных ощущений: ознобом, головной болью, анорексией, сонливостью, жаждой, олигоурией, но у детей они обычно выражены слабо или отсутствуют. Повышение температуры на каждый 1 °C сопровождается учащением частоты дыхания на 2–3 в минуту и пульса на 10 ударов в минуту.
Различают «розовую» и «белую» лихорадки. «Розовая» лихорадка отражает соответствие теплопродукции теплоотдаче, при ней кожа розовая, горячая, влажная на ощупь, ребенок ведет себя обычно. При «белой» лихорадке кожные покровы бледные, с некоторой синюшностью и/или с мраморным рисунком, часто появляются «гусиная кожа», акроцианоз, похолодание конечностей. Снижение теплоотдачи в начале болезни может указывать на процесс «разогрева» до новой высокой установочной точки, обычно это сопровождается ознобом. Следует помнить, что аналогичная картина может свидетельствовать о централизации кровообращения, нарушении микроциркуляции и реологии крови.
Сочетание лихорадки с отдельными клиническими симптомами при инфекционных и соматических заболеваниях представлено в табл. 1.
Приблизительно в 20% случаев у детей в возрасте от 0 до 36 месяцев наблюдается лихорадка без явного очага инфекции (ЛБИО) — температура выше 38 °С, продолжительность лихорадки не более 7 дней, данные анамнеза и объективного осмотра не позволяют выявить причину лихорадки [2, 3]. При ЛБИО следует исключить такие заболевания, как инфекция мочевыводящих путей, бактериальный и асептический менингит, остеомиелит, скрытая бактериемия (Str. pneumoniae, Staph. aureus, H. influenzae, E. coli, Salmonella spp., Listeria monocytogenes), пневмония, инфекции желудочно-кишечного тракта [4]. Кроме раннего возраста, предрасполагает к ЛБИО недостаточность системы комплемента, аномалии опсонизации и фагоцитоза, тяжелый комбинированный иммунодефицит.
При оценке тяжести интоксикации у ребенка с ЛБИО необходимо обращать внимание на: активность ребенка; реакцию на окружающую обстановку, родителей; беспокойство, не связанное с внешними обстоятельствами; характер крика, плача; окраску кожи; состояние гидратации. Лабораторные и инструментальные исследования при ЛБИО включают:
- развернутый анализ крови с оценкой лейкоцитарной формулы, скорость оседания эритроцитов;
- морфологические изменения нейтрофилов периферической крови;
- анализ мочи;
- определение микробного числа в моче;
- люмбальную пункцию с исследованием цереброспинальной жидкости;
- микроскопию крови и ликвора на наличие грамположительной или грамотрицательной флоры;
- бактериологический посев крови, ликвора, мочи, кала;
- копрограмму;
- определение уровня С-реактивного белка;
- рентгенографию органов грудной клетки.
Необходимо помнить, что лихорадка у ребенка первых трех месяцев жизни является показанием для неотложной госпитализации в стационар, с последующим проведением вышеперечисленных исследований и назначением парентеральной антибактериальной терапии [5].
В 1961 г. B. P. Beeson и R. T. Petersdorf определили понятие «лихорадка неясного происхождения» (МКБ-10 R50) — температура тела выше 38,3 °С в течение более 3 недель, причину которой за 1 неделю интенсивного обследования установить не удалось [6]. Приблизительно в 30–40% случаев лихорадка неясного происхождения (ЛНП) вызвана инфекционными агентами, 10–20% случаев приходится на коллагенозы, 10% — злокачественные новообразования, 5–10% — воспалительные заболевания кишечника, в 1/3 случаев причину ЛНП установить не удается и процесс разрешается спонтанно [7, 8]. Возможные причины ЛНП (нозологические формы) представлены ниже:
- лихорадка Понтиак;
- туберкулез внелегочный;
- бруцеллез;
- болезнь Лайма;
- вирус иммунодефицита человека;
- паразитарные заболевания (лейшманиоз, трипаносомоз);
- грибковые заболевания (аспергиллез, бластомикоз, криптококкоз, пневмоцистоз);
- солидные опухоли;
- гистиоцитоз;
- системные заболевания соединительной ткани;
- васкулиты;
- подострый тиреоидит;
- болезнь Крона;
- неспецифический язвенный колит;
- целиакия;
- тромбофлебит;
- остеомиелит;
- лекарственная лихорадка (β-лактамные антибиотики, сульфаниламиды, метоклопрамид, бензодиазепины, фенитоин, фенотиазины, азатиоприн).
Для установления причины ЛНП помимо вышеперечисленных исследований при ЛБИО рекомендованы:
- исследование сыворотки крови и ликвора методом иммуноферментного анализа и полимеразной цепной реакции на вирусные, бактериальные, грибковые и паразитарные возбудители;
- определение уровня антинуклеарных и антинейтрофильных антител, ревматоидного фактора;
- исследование уровня тиреотропного гормона, Т3, Т4, антител к тиреоидной пероксидазе;
- реакция Манту, Диаскинтест;
- ультразвуковое исследование органов брюшной полости, сердца, легких, щитовидной железы;
- магнитно-резонансная томография головного и спинного мозга;
- мультиспиральная компьютерная томография органов грудной клетки и брюшной полости;
- фиброколоноскопия.
Лихорадка не является абсолютным показанием для снижения температуры. Прием жаропонижающих препаратов при температуре 38 °С и выше показан: детям первых трех месяцев жизни; детям с фебрильными судорогами в анамнезе; при тяжелых заболевания сердца и легких; при органических заболеваниях ЦНС; детям с наследственными метаболическими заболеваниями [9].
Ранее «здоровым» детям дают жаропонижающие препараты при температуре 39 °С и выше [10].
Всемирная Организация Здравоохранения рекомендует в качестве жаропонижающей терапии у детей только два препарата: парацетамол и ибупрофен [11]. Основные характеристики данных препаратов представлены в табл. 2.
Проведенный в 2010 г. метаанализ 85 рандомизированных исследований показал, что ибупрофен, в сравнении с парацетамолом, более эффективен при лихорадке и болевом синдроме у детей и взрослых, также исследование подтвердило высокий профиль безопасности данных препаратов [12].
В исследовании A. M. Magni и соавт. (80 детей в возрасте от 6 месяцев до 8 лет) показан более выраженный жаропонижающий эффект ибупрофена в дозе 10 мг/кг, чем у метамизола натрия в дозе 15 мг/кг. Преимущество ибупрофена было особенно выражено у детей с высокой (> 39,1 °C) температурой тела [13]. Интересен и тот факт, что ибупрофен лучше снижает высокую температуру тела (> 39,2 °C), чем парацетамол, у детей в возрасте от 2 до 11 лет [14].
Таким образом, ибупрофен (Нурофен® для детей) является препаратом выбора при таких состояниях, когда требуется комплексный жаропонижающий, анальгезирующий и противовоспалительный эффект: грипп; энтеровирусная лихорадка, энтеровирусный везикулярный фарингит, энтеровирусный везикулярный стоматит с экзантемой; скарлатина; инфекционный мононуклеоз; экстраинтестинальный иерсиниоз; острый отит, тонзиллит, фарингит; синдром прорезывания зубов и острая зубная боль; профилактика лихорадки в поствакцинальном периоде; заболевания, сопровождающиеся хроническим воспалением [15–18]. Не следует применять ибупрофен (Нурофен® для детей) более 3 дней в качестве жаропонижающего, более 5 дней в качестве анальгезирующего препарата при острых заболеваниях у детей.
Одна из форм выпуска ибупрофена (Нурофен® для детей) — суппозитории, разработаны специально для детей первых двух лет жизни, когда затруднен пероральный прием лекарств (при рвоте и срыгивании у ребенка, отказе от приема пероральных форм).
Чередование жаропонижающих препаратов для лечения лихорадки у детей является достаточно старой и обычной практикой. Однако комбинация парацетамола и ибупрофена может рассматриваться как возможный фактор риска развития дополнительных нежелательных явлений (острая почечная недостаточность, токсический гепатит, желудочные кровотечения) по сравнению с использованием каждого из препаратов по отдельности [19].
Бесконтрольное применение жаропонижающих средств, особенно «курсовое», создает иллюзию благополучия и обусловливает запоздалое назначение этиотропных средств.
Назначение Аспирина, нимесулида, а также Анальгина в таблетках для снижения температуры в детском возрасте противопоказано!
Таким образом, в педиатрической практике в качестве жаропонижающей терапии показаны препараты парацетамол и ибупрофен (Нурофен® для детей) в соответствии с высоким профилем безопасности. При заболеваниях, сопровождающихся лихорадкой, болевым синдромом, выраженным воспалительным процессом, целесообразно назначение ибупрофена (Hурофен® для детей).
Литература
- Dalal S., Zhukovsky D. S. Pathophysiology and management of fever // J Support Oncol. 2006; 4: 9–16.
- Wittler R. R., Cain K. K., Bass J. W. A survey about management of febrile children without source by primary care physicians // Pediatr Infect Dis J. 1998; 17 (4): 271–277.
- American College of Emergency Physicians Clinical Policies Committee; American College of Emergency Physicians Clinical Policies Subcommittee on Pediatric Fever. Clinical policy for children younger than three years presenting to the emergency department with fever // Ann Emerg Med. 2003; 42: 530–545.
- Ishimine P. Fever without source in children 0 to 36 months of age // Pediatr Clin N Am. 2006; 53: 167–194.
- Infants and children: acute management of fever second edition (clinical practice guidelines). NSW HealtH, 2010. 20 р.
- Petersdorf R. G., Beeson P. B. Fever of unexplained origin: report of 100 cases // Medicine. 1961; 40: 1–30.
- Tezer H., Ceyhan M., Kara A. et al. Fever of unknown origin in children: the experience of one center in Turkey // The Turkish Journal of Pediatrics. 2012; 54: 583–589.
- Shi Xiao-chun, Liu Xiao-qing, Zhou Bao-tong et al. Major causes of fever of unknown origin at Peking Union Medical College Hospital in the past 26 years // Chin Med J. 2013; 126 (5): 808–812.
- Таточенко В. К., Учайкин В. Ф. Лихорадка // Педиатрическая фармакология. 2006; 3: 43–44.
- Баранов А. А. Лихорадочные синдромы у детей. М.: Союз педиатров России, 2011. 228 с.
- The management of fever in young children with acute respiratory infections in developing countries. WHO. Geneva, 1993.
- Pierce C. A., Voss B. Efficacy and safety of ibuprofen and acetaminophen in children and adults: a meta-analysis and qualitative review // Ann Pharmacother. 2010; 44 (3): 489–506.
- Magni A. M., Scheffer D. K., Bruniera P. Antipyretic effect of ibuprofen and dipyrone in febrile children//J. Pediatr. (Rio J). 2011; 87 (1): 36–42.
- Walson P. D., Galletta G., Braden N. J., Alexander L. Ibuprofen, acetaminophen, and placebo treatment of febrile children//Clin. Pharmacol. Ther. 1989; 46 (1): 9–17.
За полным списком литературы обращайтесь в редакцию.
Ю. Б. Белан1, доктор медицинских наук, профессор
М. В. Старикович, кандидат медицинских наук
ГБОУ ВПО ОмГМА МЗ РФ, Омск
1 Контактная информация: byb0407@mail.ru
Купить номер с этой статьей в pdf