Острые респираторные инфекции являются наиболее распространенными заболеваниями человека и одной из основных причин госпитализаций — до 33% от всех госпитализаций детей от 0 до 17 лет, составляя при этом до 7% от всех причин смерти детей в стационарах. В 2005 г. заболеваемость острыми инфекциями верхних дыхательных путей составила более 26 млн, из них 16 млн приходится на детей до 14 лет.
К группам высокого риска относятся прежде всего дети раннего возраста, у которых респираторные инфекции составляют до 65% в структуре общей заболеваемости. До 95% респираторных инфекций имеют вирусную природу. Наиболее тяжелой среди них по клиническим проявлениям, частоте осложнений и неблагоприятным исходам болезни является грипп. Эпидемии гриппа сопровождаются значительным подъемом смертности, наносят серьезный ущерб здоровью населения и экономике стран.
Грипп — острое инфекционное заболевание, вызывающееся РНК-содержащим вирусом из семейства ортомиксовирусов, передающееся воздушно-капельным путем, высоко контагиозное, характеризующееся быстрым распространением, протекающее с выраженными симптомами интоксикации или токсикозом и поражением дыхательных путей. Восприимчивость к гриппу всеобщая.
Заболеваемость гриппом у детей в 4–5 раз превышает таковую у взрослых.
В 2005 г. гриппом в России переболело 919 тыс. человек, из них 50% — дети до 14 лет. Тяжелое течение, особенно у детей первых трех лет жизни, и высокий риск развития осложнений в любые сроки от начала болезни — все это позволяет отнести заболеваемость гриппом к числу наиболее актуальных проблем педиатрии.
Источником инфекции является больной гриппом человек с манифестной или стертой формой болезни в первые дни болезни, когда вирус со слизистых дыхательных путей в огромной концентрации выделяется в окружающую среду при кашле, чихании, разговоре. Возможна передача инфекции через предметы обихода, инфицированные выделениями больного (посуда, белье, полотенца, игрушки, соски).
При кашле, чихании, разговоре из носоглотки больного или вирусоносителя выбрасываются частицы слюны, слизи, мокроты с болезнетворной микрофлорой, в том числе с вирусами гриппа. На короткий промежуток времени вокруг больного образуется зараженная зона с максимальной концентрацией аэрозольных частиц. Частицы размером более 100 мкм (крупнокапельная фаза) быстро оседают. Дальность их рассеивания обычно не превышает 2–3 м.
В результате перенесенного заболевания организм приобретает иммунитет, который является типоспецифическим и обычно стойким, а повторные заболевания обусловлены заражением новыми, измененными антигенными вариантами вируса гриппа.
Классифицируют вирусы гриппа на основании способности их нуклеопротеинового антигена взаимодействовать со специфическими антителами в реакции связывания комплемента на типы А, В и С. Внешняя оболочка вируса гриппа состоит из двух основных гликопротеидов, один из которых обладает гемагглютинирующей (Н), а другой — нейраминидазной ферментативной активностью (N).
Гемагглютинин назван по способности агглютинировать эритроциты, нейраминидаза — это фермент. Гемагглютинин обеспечивает способность вируса присоединяться к клетке. Нейраминидаза отвечает, во-первых, за способность вирусной частицы проникать в клетку-хозяина и, во-вторых, за способность вирусных частиц выходить из клетки после размножения. Классификация вирусов гриппа типа А, предложенная ВОЗ, основана на обозначении антигенного подтипа гемагглютинина и нейраминидазы. Они классифицируются по двум поверхностным антигенам.
Уникальна способность вирусов гриппа к изменчивости поверхностных антигенов, особенно типа А [1]. Этот тип вируса встречается также у животных и птиц.
Гемагглютинирующие подтипы всех штаммов вируса гриппа сгруппированы в 15 подтипов (Н1–Н15), а нейраминидазные — в 10 подтипов (1–10). Тип А составляет самую опасную группу вирусов, способную вызывать пандемии и эпидемии. Они обозначаются в соответствии с основными поверхностными антигенами, такими как Н1N1, H2N2, H3N2.
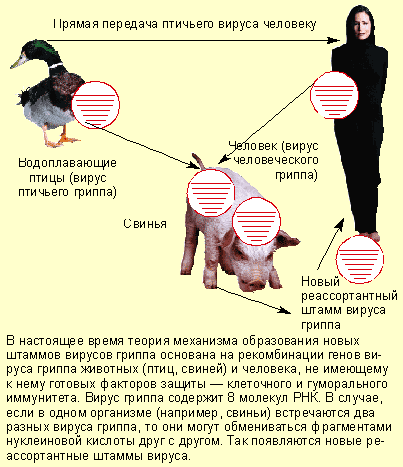
Обычно циркулируют штаммы H1N1 и H3N2. Человеческие подтипы включают — H1N1, H3N2, H1N2, и H2N2. Птичие подтипы — H1–H15 и N1–N9. Передающиеся от птицы к человеку — H5N1, H9N2, H7N7, H7N2, H7N3. Известно, что трахея свиней содержит рецепторы как птичьих, так и человеческих вирусов, поэтому вероятна реассортация и репликация человеческого и птичьего вирусов в теле этого домашнего животного (рис.).
Антигенные различия есть и у вируса типа В, но они не имеют цифровых обозначений. Вирус гриппа В, как и вирус гриппа А, может изменять свою антигенную структуру, однако эти процессы выражены менее четко, чем при гриппе типа А. Вирусы гриппа типа В не вызывают пандемии и обычно являются причиной локальных вспышек и эпидемий, иногда охватывающих одну или несколько стран. Вспышки гриппа типа В могут совпадать со вспышками гриппа типа А или предшествовать им. Вирусы гриппа В циркулируют только в человеческой популяции (чаще вызывая заболевание у детей).
Вирус гриппа С достаточно мало изучен. В отличие от вирусов А и В для него характерна стабильность антигенной структуры: он содержит только семь фрагментов нуклеиновой кислоты и один поверхностный антиген. Инфицирует человека и, по некоторым данным, свиней. Симптомы болезни обычно очень легкие, либо не проявляются вообще. Он не вызывает эпидемий и не приводит к серьезным последствиям. Является причиной спорадических заболеваний, чаще у детей. У большинства людей старше 15 лет можно найти антитела к вирусу гриппа типа С.
Изменчивость антигенных и биологических свойств вируса гриппа общеизвестна. Она является фундаментальной особенностью вирусов гриппа типов А и В. Изменения происходят в поверхностных антигенах вируса — гемагглютинине и нейраминидазе. Вероятнее всего, это эволюционный механизм приспособляемости вируса для обеспечения выживаемости. Новые штаммы вирусов, в отличие от своих предшественников, не связываются специфическими антителами, которые накапливаются в популяции. Различают два вида изменчивости вирусов гриппа:
- «антигенный дрейф», при котором происходит частичное (мутационное) обновление поверхностных антигенных детерминант; с ним связывают почти ежегодную периодичность возникновения эпидемий гриппа: в 2002–2003 гг. доминировал вирус A/Panama/2007/99 (H3N2); A/Fujian/411/2002 (H3N2) появился позже, в 2003 г., и вызвал высокую заболеваемость в 2003–2004 г.;
- «антигенный шифт» или антигенный скачок, при котором происходит полная замена фрагмента генома, кодирующего Н и N. Через нерегулярные интервалы времени (10–40 лет) появляются вирусы, характеризующиеся большими отличиями от основной популяции, что ведет к развитию пандемии. Основой антигенного шифта является реассортация генных сегментов при двойной инфекции различными субтипами вируса гриппа А. H2N2-вирус циркулировал в 1957–1967 гг., а H3N2-вирус появился в 1968 г. и полностью вытеснил H2N2-вирус.
Подобное явление в последние 2–3 года отмечено и в отношении вируса типа В. У реассортантных штаммов Н принадлежал к эволюционной ветви В/Виктория/2/87, а N — к ветви В /Ямагата/16/88-подобных [2].
Современный этап эпидемии гриппа характеризуется тем, что эпидемии гриппа наблюдаются почти ежегодно. Особенность их состоит в том, что при доминировании одного из подтипов вируса А или вируса типа В в эпидпроцессе одновременно или последовательно могут участвовать 2 или 3 представителя гриппозных вирусов — Н1N1, H3N2 и В.
При гриппе местом первичной локализации, репродукции вируса и развития патологического процесса, в силу его эпителиотропности, являются клетки цилиндрического эпителия дыхательных путей. Обойдя первичные защитные механизмы организма, вирусы гриппа прикрепляются к клетке при помощи гемагглютинина. Фермент нейраминидаза разрушает клеточные мембраны слизистой, и вирусы проникают внутрь клеток путем клеточного включения (эндоцитоза). Затем вирусная РНК проникает в клеточное ядро. В результате в клетках нарушаются процессы жизнедеятельности и они сами, используя собственные ресурсы, начинают производить вирусные белки. Одновременно происходит репликация вирусной РНК и сборка вирусных частиц. Новые вирусы высвобождаются из клеток (одновременно происходит их лизис) и поражают другие здоровые клетки, чтобы продолжить процесс репродукции. Клинически репродукция в эпителиальных клетках реализуется катаральным воспалением, преимущественно в области трахеи. Из мест первичной локализации вирусы вскоре попадают в кровь, развивается виремия, с которой ассоциируется общетоксическое влияние на организм, что выражается в специфической гриппозной интоксикации (токсикоз), в отличие от других острых респираторных вирусных инфекций (ОРВИ). Токсическое действие гриппозной вирусемии проявляется капилляротоксикозом, гемодинамическими расстройствами с поражением центральной нервной системы. Гемодинамические нарушения сопровождаются повышением проницаемости сосудистых стенок, развивается геморрагический синдром, что клинически проявляется носовым кровотечением, геморрагиями на коже, слизистых оболочках, поражением нервной системы: токсической энцефалопатией, нейротоксикозом, энцефалическими реакциями, менингоэнцефалитом.
Грипп может протекать в гипертоксической форме, которая характеризуется высокими показателями летальности из-за развития геморрагического отека легких или пневмонии на фоне синдрома диссеминированного внутрисосудистого свертывания крови (ДВС), при котором возможно массивное кровоизлияние в надпочечники, альвеолы, вещество головного мозга и другие органы, что фатально ведет к острой надпочечниковой, сердечно-сосудистой и дыхательной недостаточности (синдрому Уотерхаузена–Фридерихсена).
В патогенезе гриппа важное значение придается свободнорадикальному окислению и системе антиоксидантной защиты, протеолитической активации вирусов и протеазно-ингибиторной системе [3, 4]. При контакте нейтрофилов с вирусом гриппа в легочной ткани происходят деполяризация мембраны нейтрофилов и «дыхательный взрыв», резко увеличивается поглощение нейтрофилами кислорода, активация гексозомонофосфатного шунта, образуются активные формы кислорода, которые поддерживают воспалительный процесс, что способствует деструктивным изменениям в клетках и тканях и инициации перекисного окисления липидов. При этом в организме включается защитная антиоксидантная система, основным фактором которой является фермент супероксиддисмутаза (СОД), а также в ее составе каталаза, глутатион-пероксидаза и другие пероксидазы, витамины С и Е. При развитии недостаточности этих факторов патогенетически показана антиоксидантная терапия [5]. Важным в патогенезе гриппозной инфекции является то, что для реализации патогенных потенций вирусов гриппа необходима протеолитическая активация их с помощью протеаз хозяина. Ввиду того, что гемагглютинин вируса гриппа синтезируется как предшественник в виде крупной молекулы, не обладающей должной активностью, ему необходима протеолитическая нарезка (или процессинг) на мелкие и, соответственно, более активные молекулы. Эту протеолитическую модификацию вирусного белка и совершают протеазы хозяина, так как собственными протеазами вирусы гриппа не обладают. Одновременно реализуется другой патологический механизм в патогенезе гриппа, когда нейтрофилы секретируют во внешнюю среду, кроме активных форм кислорода, лизосомальные ферменты: эластазы, катепсины, коллагеназы и др., повреждающие эндотелий сосудов (капилляров) и базальную мембрану, что способствует распространению вирусной инфекции и проникновению ее в кровь. В плазме содержится природный ингибитор протеолитического повреждения эластазами и другими протеазами — a-антитрипсин, который легко ингибируется активными формами кислорода. Поэтому при гриппе патогенетически обосновано применение ингибиторов протеолиза.
Вирусы гриппа, подавляя двигательную активность мерцательного эпителия, нарушают клиренс мукоцилиарного аппарата; угнетают местную иммунную систему–функцию макрофагов, Т-лимфоцитов, снижают миграционную и фагоцитарную активность нейтрофилов, при этом нейраминидаза вируса гриппа, модифицируя гликопротеины поверхности клеток, может способствовать созданию локусов для адгезии бактерий. Кроме того, разрушенные вирусом клеточные субстраты являются дополнительным источником питательных веществ для бактерий. Таким образом, вирусы, подавляя систему местных и общих защитных механизмов, способствуют «десантированию» бактерий в легкие и развитию бактериального процесса. При гриппе у детей высок риск развития бактериальных осложнений в виде пневмонии, ларинготрахеобронхита со стенозом гортани с угрозой асфиксии, синусита, отита.
Общепринятой классификации гриппа не существует. Однако широко практикуется выделение типичных и атипичных форм гриппа, гриппа осложненного и протекающего без осложнений. Типичные формы различаются по критериям тяжести как легкая, среднетяжелая и тяжелые формы. Среди всех ОРВИ только при гриппе имеет место гипертоксическая форма болезни.
Грипп типичный протекает с симптомами токсикоза (специфической гриппозной интоксикацией) и катаральными явлениями со стороны верхних дыхательных путей.
Инкубационный период при гриппе короткий — 1–3 дня. Заболевание развивается бурно, остро с появления озноба и лихорадки до 38,5–40°C в течение первых суток. Наиболее постоянными симптомами лихорадочного периода являются специфическая интоксикация, проявляющаяся головной болью с локализацией в лобно-височной области, болью в глазных яблоках, суставах и мышцах, выражены слабость, снижение аппетита, вплоть до анорексии, может быть рвота, у детей первого года жизни развиваются судороги на пике лихорадки, у более старших — явления менингизма, нарушение сознания в виде бреда, галлюцинаций (делирия).
Кожные покровы бледные, у детей раннего возраста они характеризуются «мраморностью». Может иметь место яркий румянец. Выражена инъецированность склер и конъюнктивы. Со стороны сердечно-сосудистой системы выявляется тахикардия, коррелирующая с высотой лихорадки. Может развиться абдоминальный синдром на фоне гемодинамических нарушений в области брыжейки и кишечника.
У большинства больных появляется ринит, сопровождающийся отеком и яркой гиперемией слизистой носа, слизисто-серозные выделения. Слизистая ротоглотки резко гиперемирована, характерны отечность мягкого неба, дужек, малого язычка, миндалин, задней стенки глотки, обильная зернистость. Типично развитие трахеита, сопровождающегося сухим, саднящим, болезненным кашлем, с ощущением боли за грудиной по ходу трахеи. Ларингит при гриппе проявляется осиплостью или афонией. Если развивается ларинготрахеит с обструкцией, то он протекает с более тяжелой степенью стеноза с ранним наслоением бактериальной инфекции и развитием гнойного воспалительного процесса в дыхательных путях. Типичным рентгенологическим признаком гриппозного поражения легких является сегментарный отек, нередко с развитием ателектаза. Кратковременно могут выслушиваться на фоне жесткого дыхания сухие хрипы.
При определении формы и тяжести заболевания руководствуются степенью выраженности симптомов интоксикации и расстройств различных систем и органов.
Особым проявлением тяжести следует считать развитие токсикоза с поражением центральной нервной системы, геморрагического синдрома в виде носовых кровотечений, петехий на коже и слизистых, микрогематурии.
К атипичным следует относить стертую форму болезни с минимально и кратковременно выраженными симптомами болезни и гипертоксическую форму.
Для гипертоксической формы характерно развитие инфекционно-токсического шока с ДВС-синдромом, развитием геморрагической пневмонии и кровоизлияниями в различных органах (надпочечниках, легких, печени, почках и др.).
К группе повышенного риска следует относить детей периода новорожденности и первого полугодия жизни, у которых начало заболевания может быть не типичным, с постепенным развитием, слабовыраженными проявлениями токсикоза и минимальными катаральными проявлениями со стороны носоглотки, но при этом могут отмечаться срыгивания, рвота, отказ от еды, нарушение сна. Очень рано наслаиваются бактериальные осложнения, которые могут развиваться с катастрофической скоростью и неблагоприятным исходом.
У детей от 6 мес до 5 лет течение болезни может быть очень тяжелым, с развитием энцефалических реакций, нейротоксикоза и менингоэнцефалита при слабо выраженных катаральных явлениях со стороны дыхательных путей. Развивающийся отек головного мозга при этих поражениях представляет угрозу для жизни ребенка.
Часто выявляется сегментарное поражение легких, развиваются стеноз гортани, астматический синдром. Наиболее тяжело, с осложнениями, протекает грипп у пациентов с хроническими бронхолегочными, сердечно-сосудистыми заболеваниями и сахарным диабетом.
Осложнения гриппозной инфекции различаются по времени развития (ранние или поздние), по этиологии (вирус-ассоциированные или бактериальные) и по локализации.
Наиболее частым осложнением является пневмония — вирусная первичная (в первые 24–48 ч), вторичная — бактериальная или вирусно-бактериальная, развиваются острый средний отит, синуситы и др. [6].
Чаще вирусная гриппозная пневмония носит геморрагический характер, соответствует острому респираторному дистресс-синдрому, протекает чрезвычайно тяжело с выраженными признаками дыхательной недостаточности, кровавой мокротой, сухими и влажными хрипами в легких. На рентгенограммах в обоих легких обнаруживаются очаговые инфильтративные тени на фоне усиления сосудистого рисунка. Нередко на 4–5-й день болезни наступает летальный исход.
На фоне присоединения бактериальной инфекции стремительно развивается бактериальная пневмония, в развитии которой наиболее значимыми патогенами являются стафилококки, стрептококки (пневмококки), гемофильная палочка, клебсиелла, синегнойная палочка, микоплазма, хламидии, легионеллы, реже другие представители бактерий.
«Птичий грипп» вызывается вирусом гриппа А (Н5N1, H7N7 и др.). Для него характерны развитие тяжелого токсикоза за счет поражения печени и почек (характерен пантропизм вируса), при котором имеют место тяжелые лейко- и лимфопении. Летальность при этом гриппе достигает 50%.
В течение 2004 г. и в первые 4 мес. 2005 г. по данным ВОЗ, в Таиланде, Вьетнаме и Камбодже заболело птичьим гриппом Н5N1 83 человека, из них 51 умер (летальность 61,4%).
Возникновение новой пандемии гриппа представляется возможным, если новый подтип вируса гриппа А сможет инфицировать человека, будет обладать способностью к репродукции в организме человека, достаточной вирулентностью и способностью эффективно передаваться от человека к человеку.
Дифференциальная диагностика гриппа проводится с другими ОРВИ: аденовирусной, парагриппозной, респираторно-синцитиальной, риновирусной и прочими. Нередко при развитии геморрагического синдрома грипп приходится дифференцировать с менингококцемией, геморрагическими лихорадками, продромальным периодом кори, преджелтушным периодом вирусного гепатита А, брюшным тифом, энтеровирусной лихорадкой, мононуклеозом, ассоциированным с вирусами Эпштейн–Барра и герпесом 6 типа.
При гриппе в периферической крови в начале болезни регистрируются лейкоцитоз с нейтрофилезом, которые сменяются в последующие дни на нейтропению с относительным лимфоцитозом. При наслоении бактериальной инфекции доминируют лейкоцитоз со сдвигом формулы влево.
В ранние сроки заболевания рентгенологически выявляется усиление легочного рисунка за счет расширения крупных сосудистых теней и корней легких.
При осложненных формах выявляются очаги воспалительной инфильтрации, иногда моносегментарный отек легкого.
Диагноз гриппа верифицируется при обнаружении вирусных антигенов в мазках — отпечатках со слизистой полости носа, ротоглотки, взятых в острый период болезни при помощи реакции иммунофлюоресценции. Проводится полимеразная цепная реакция и иммуноферментный анализ. Серологические тесты: реакция торможения гемагглютинации и реакция связывания комплемента осуществляются с помощью парных сывороток, в которых 4-кратное и более увеличение титра антигемагглютинирующих или комплементсвязывающих антител служит доказательством перенесенной инфекции. При вторичной бактериальной инфекции проводится бактериологическое исследование мокроты, крови и других материалов с целью идентификации бактерий.
Основными задачами лечения являются: подавление вирусной репликативной активности; патогенетическая терапия, направленная на купирование токсических и воспалительных проявлений гриппозной инфекции; предупреждение развития осложнений, а в случае развития — их лечение до достижения полного выздоровления.
Важным принципом лечения гриппа и других ОРВИ является применение этиотропной терапии в максимально ранние сроки. Мы располагаем достаточно эффективным потенциалом противогриппозных средств, которые можно применять в педиатрической практике. Например, ремантадин, который является ингибитором всех известных штаммов вируса гриппа А. Он блокирует ионные каналы, образующиеся трансмембранной областью вирусного белка М2, что ведет к прекращению репродукции вируса и сборки полноценных вирионов. Его детской формой, которую можно применять у детей с 1 года, является 0,2% ремантадин в смеси с альгинатом в сиропе (
Противопоказанием для применения ремантадина являются острые и хронические заболевания печени, повышенная чувствительность к компонентам препарата, а также возраст до 1 года.
У больных эпилепсией на фоне применения римантадина повышается риск развития эпилептического припадка. Противопоказанием для назначения гриппферона являются индивидуальная непереносимость и тяжелые формы аллергических реакций. Амиксин противопоказан детям до 7 лет и более старшим при наличии гиперчувствительности. Интенсификация этиотропной терапии достигается при тяжелых и гипертоксических формах гриппа введением в возрастной дозировке высокоактивного донорского иммуноглобулина с высоким содержанием противовирусных антител.
Патогенетическая терапия гриппа и других респираторных инфекций предусматривает целенаправленное воздействие на центр терморегуляции при развитии выраженной лихорадки и противовоспалительный эффект. В группу риска по развитию осложнений при лихорадочных реакциях включают детей: в возрасте до 6 мес. жизни при t° тела > 38°С; с фебрильными судорогами в анамнезе; с заболеваниями центральной нервной системы; с хронической патологией органов кровообращения; с наследственными метаболическими заболеваниями. Наиболее широко в качестве жаропонижающих средств используют парацетамол и ибупрофен (нурофен), которые обладают анальгезирующим эффектом, а нурофен к тому же оказывает выраженный противовоспалительный эффект (
В качестве жаропонижающих средств назначаются парацетамол, 10–15 мг/кг (60 мг/кг/сут); ибупрофен, 5–10 мг/кг на прием; литическая смесь, внутримышечно.
Показаниями служат:
- ранее здоровым
— t° > 39°C,
— мышечная ломота,
— головная боль;
- судороги в анамнезе при t° > 38°C;
- тяжелые хронические заболевания, t° > 38,5°C;
- первые 3 мес жизни, t° > 38°C.
Для повышения резистентности организма и укрепления иммунитета используют иммуномодулирующие препараты. Следует обратить внимание на иммуномодуляторы бактериального — ИРС 19, или растительного происхождения — иммунал.
ИРС-19 — иммуностимулирующий препарат на основе бактериальных лизатов, выпускается в виде интраназального спрея, применяется как для профилактики, так и для лечения острых и хронических заболеваний верхних дыхательных путей и бронхов, а также для восстановления местного иммунитета после перенесенного гриппа и ОРВИ, при подготовке к операциям на ЛОР-органах. Специфическая защита обусловлена локально образующимися антителами класса секреторных иммуноглобулинов типа А (IgA), препятствующими фиксации и размножению возбудителей инфекции на слизистой, неспецифическая — проявляется в повышении фагоцитарной активности макрофагов и увеличении содержания лизоцима в слюне.
Препарат применяют у взрослых и детей с 3 мес. С профилактической целью ИРС 19 применяют по 1 дозе (впрыскиванию) препарата в каждый носовой ход 2 раза в день в течение 2 нед. Защитный профилактический эффект сохраняется последующие 3–4 мес. Для лечения: детям с 3 мес до 3 лет: по 1 дозе препарата в каждый носовой ход 2 раза в день, после предварительного освобождения от слизистого отделяемого; детям старше 3 лет и взрослым: по 1 дозе препарата в каждый носовой ход от 2 до 5 раз в день до исчезновения симптомов инфекции. ИРС 19 может применяться в самом начале заболевания (грипп или ОРВИ) в качестве средства экстренной профилактики бактериальных осложнений, которые часто сопровождают вирусные инфекции.
Иммунал — растительный препарат на основе сока эхинацеи пурпурной.
Рекомендован для предотвращения и лечения простудных заболеваний и гриппа. Существует две формы препарата — капли и таблетки. Препарат в форме капель принимают 3 раза в день по 5–20 капель в зависимости от возраста (с 1 года); в таблетированной форме: по 1 таблетке 1–4 раза в день в зависимости от возраста (с 4 лет). На острой стадии заболевания начальная доза составляет 40 капель, затем первые два дня принимают по 20 капель через 1–2 ч, после чего продолжают лечение нормальными дозами.
Hазначают симптоматические средства, улучшающие функциональное состояние мукоцилиарной системы — эреспал 4 мг/кг в сутки в 4 приема, амброксол, бромгексин и др.; при мучительном выраженном кашле используют противокашлевые препараты, лишь уменьшающие его интенсивность, но не подавляющие эту защитную реакцию, такие, как синекод, либексин, глаувент, тусупрекс. Они противопоказаны при продуктивном кашле.
Для улучшения носового дыхания назначаются препараты, уменьшающие отек слизистой и улучшающие качество выделяемой слизи, — називин, ринофлуимуцил и др. При развитии стенозирующего ларинготрахеита применяются паровые, ультразвуковые и парокислородные ингаляции с включением щелочных растворов беродуала, лазолвана и др. С учетом особой тяжести его проявлений на фоне гриппозной интоксикации, нередко используются местные глюкокортикостероидные препараты (атровент, беротек), оказывающие противоотечное и противовоспалительное действие.
Необходимо также применять средства, улучшающие метаболизм, что достигается назначением витаминных комплексов, в состав которых входят антиоксиданты.
Используются антигистаминные препараты — зиртек, фенистил, супрастин. Для улучшения реологических свойств крови назначают трентал 2%-ный р-р 0,25 мл/кг/cут и с целью дезинтоксикации — внутривенно капельно — реополиглюкин 5–10 мл/кг, альбумин 5 мл/кг; 10%-ный р-р глюкозы, корригируют кислотно-щелочное состояние и уровень электролитов под контролем биохимического анализа крови, электрокардиограммы и диуреза. При развитии ДВС-синдрома, в зависимости от фазы гипер- или гипокоагуляции, в терапию включают гепарин, свежезамороженную плазму, e-аминокапроновую кислоту. Назначают ингибиторы протеолиза — контрикал, гордокс, трасилол.
При развитии нейротоксического синдрома основным направлением терапии является борьба с отеком мозга.
С этой целью используют (внутривенно или внутримышечно) 2%-ный р–р лазикса в разовой дозе 1 мг/ кг; маннитол внутривенно 15%-ный р/р в разовой дозе 0,5–1 г сухого вещества; магния сульфат 25%-ный р/р 0,2 мл/кг массы. При вероятности развития надпочечниковой недостаточности показано применение глюкокортикоидов: внутривенно дексаметазон в разовой дозе 0,2–0,4 мг/кг 4 раза в сутки, преднизолон 8–10 мг/кг/сут в 4 приема, курсом до 5 дней.
В качестве противосудорожного стартового препарата при фебрильных судорогах используют диазепам; при его неэффективности — оксибутират натрия.
Антибактериальная терапия осложнений гриппа: пневмонии, острого среднего отита, синусита, гайморита и др. — проводится защищенными пенициллинами: амоксициллин/клавуланатом внутримышечно, флемоксином солютабом; цефуроксима аксетилом по 100 мг/кг в 3 приема в течение 7–10 дней; цефтриаксоном в той же дозе; макролидами: азитромицином по 10 мг/кг в течение 3 дней или другими (типа вильпрафена, роксигексала и др.).
Профилактика гриппа осуществляется у детей эффективными инактивированными вакцинами, эффективность которых проверена многолетним опытом. Вакцинация является единственным мероприятием, рекомендованным ВОЗ. После вакцинации иммунитет типоспецифический вырабатывается через 14–28 сут и сохраняется в течение 6–12 мес. С целью профилактики используют субъединичные вакцины (инфлювак, гриппол) и сплит-вакцины (ваксигрип, флюарикс, бегривак). Во время эпидемии гриппа с целью экстренной вакцинации целесообразно в семейных очагах использовать противовирусные препараты и препараты интерферона.
Литература
- Жданов В. М. Эволюция вирусов. М., 1990. С. 153–167.
- Особенности вирусов гриппа, обусловивших эпидемический подъем заболеваемости в России в 2002–2003 гг. Возврат циркуляции вирусов гриппа, подобных В /Виктория / 2 /87 // В.Т. Иванова// Вопросы вирусологии. 2004. № 3. С. 12–17.
- Characterisation of influenzae A virus of human neutrophil/K.L.Hartshorn et al. // Blood. 1990 v.75; 1: 218–226.
- Патогенез тяжелых форм гриппа/ О. И. Киселев, В. А. Исаков, Б. П. Шаронов, В. П. Сухинин// Вестник РАМН. 1994. № 9. С. 32–36.
- Oxygenradicals in influenza — induced pathogenesis and treatment with pyran polymerconjugated SOD/T.Oda et al. // Science. — 1989. — v.244 — № 4907. — p. 974–976.
- Hannoun C.Virus de la grippe et bacteries. Coexistence ou symbiose // Concours Med. 1993; 115: 3160–3164.
Ф.С. Харламова, доктор медицинских наук, профессор
РГМУ, Москва
Приложения
-
- ГРИПП У ДЕТЕЙ: лечение и профилактика осложнений - Рисунок 1.
Появление новых штаммов вируса
-
- ГРИПП У ДЕТЕЙ: лечение и профилактика осложнений - Таблица 1
Антивирусные лекарственные средства
-
- ГРИПП У ДЕТЕЙ: лечение и профилактика осложнений - Таблица 2
Препараты интерферона и индукторы интерферона для лечения гриппа у детей
-
- ГРИПП У ДЕТЕЙ: лечение и профилактика осложнений - Таблица 3
Критерии назначения жаропонижающих средств