Под термином «дисбактериоз кишечника» понимают изменения в микрофлоре, возникающие под влиянием самых разнообразных факторов [1]. Как известно, в кишечнике человека содержится около 500 видов микроорганизмов, общее количество которых достигает 1014, что даже превышает общую численность всех клеток организма человека [2]. Естественно, что изменения в составе микробной флоры кишечника, качественные и/или количественные, не могут пройти бесследно для функционального состояния этой важнейшей системы организма и не отразиться на состоянии организма в целом. Поэтому не случайно, что к проблеме дисбактериоза кишечника в течение многих десятилетий приковано внимание исследователей самых различных специальностей.
Впервые понятие «дисбактериоз кишечника» появилось в начале ХХ века, точнее, в 1916 г., в период бурного развития микробиологии. Оно было предложено A. Nestle [3] и обозначало появление в кишечнике человека под влиянием неблагоприятных факторов (в основном кишечных инфекций) «неполноценных» штаммов кишечной палочки, в отличие от «полноценных», свойственных здоровым людям. Для «полноценных» штаммов было характерно наличие выраженной антагонистической активности по отношению к возбудителям кишечных инфекций. Позже, в 50-х г. прошлого столетия, А. Nestle [3], Л. Г. Перетц [4, 5] и другие исследователи [1, 6, 7] расширили это понятие. Под кишечным дисбактериозом стали подразумевать изменение кишечной микрофлоры, характеризующееся снижением общего количества типичной кишечной палочки (с нормальной ферментативной и антагонистической активностью), бифидобактерий и лактобактерий и появлением
лактозо-негативных эшерихий, гемолизирующих кишечных палочек, увеличением количества гнилостных, спороносных, гноеродных и других бактерий.
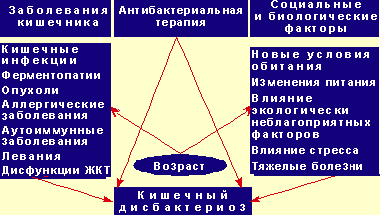
Значительно расширилось представление о перечне разнообразных факторов, обусловливающих развитие дисбактериоза кишечника (см. рисунок 1).
Рисунок 1. Факторы, обусловливающие развитие кишечного дисбактериоза. Реклама |
Во-первых, не только кишечные инфекции становятся причиной возникновения этого состояния: практически все воспалительные заболевания слизистой кишечника инфекционной и неинфекционной природы могут вызвать дисбактериоз. Здесь особо следует отметить аллергическое поражение слизистой кишечника, аутоиммунные заболевания, ферментопатии и необластические процессы. Более того, длительно сохраняющиеся функциональные расстройства желудочно-кишечного и желчевыделительного трактов также способны стать причиной изменения микробиоценоза кишечного содержимого.
Во-вторых, состав микрофлоры кишечника может существенно меняться под влиянием новых условий обитания и питания пациента, а также под воздействием экологически неблагоприятных факторов внешней среды, тяжелых заболеваний других органов и систем и избыточных физических и психических нагрузок, т. е. под влиянием факторов, которые рассматриваются в качестве стрессовых воздействий на организм. Ярким примером этого являются изменения биоценоза кишечника в условиях космических полетов, когда в течение всего космического полета у космонавтов отмечаются нарастающие изменения микрофлоры кишечника, вплоть до появления гноеродных бактерий [1, 6, 7].
Но особо неблагоприятное воздействие на микробиоценоз кишечника оказывает длительная и интенсивная антибактериальная терапия, которая способна вызывать тяжел��йшие изменения микробиоценоза, вплоть до полного исчезновения нормальной микрофлоры, что, в свою очередь, обусловливает бурное размножение нетипичной для кишечника микрофлоры, повышение ее вирулентности и развитие, вследствие этого, антибиотико-ассоциированного воспалительного поражения кишечника.
Наконец, следует помнить и о возрастном факторе. Давно отмечено, что кишечный дисбактериоз особенно часто возникает в старческом и детском возрастах. В старческом возрасте развитие дисбактериоза обусловлено самим старением организма, ослаблением ферментативной и иммунологической активности слизистой кишечника, обусловленным возрастом, изменением образа жизни и питания. Более быстрое и легкое развитие кишечного дисбактериоза у детей связано, прежде всего, с ферментативной, иммунной и двигательной незрелостью кишечника. Кроме того, дети больше подвержены острым инфекционным заболеваниям, особенно свойственным раннему возрасту. При них желудочно-кишечный тракт, так или иначе, вовлекается в общий инфекционный процесс, а в лечении часто используются антибиотики.
В-третьих, в детском возрасте микроэкологическая система кишечника переживает период становления и адаптации к расширяющейся пищевой нагрузке. Это делает саму микроэкологическую систему нестабильной и особо уязвимой по отношению к воздействию неблагоприятных факторов.
В то же время роль нормального биоценоза кишечника чрезвычайно велика [5, 6]. Во-первых, в силу своих антагонистических по отношению к патогенным кишечным микроорганизмам свойствам, нормальная кишечная микрофлора является одним из основных факторов противоинфекционной защиты организма. Во-вторых, нормальная микрофлора способствует образованию короткоцепочечных жирных кислот, которые, являясь основными энергоносителями, обеспечивают нормальную трофику слизистой кишечника, снижают его проницаемость по отношению к различным антигенам. Ферменты нормальной микрофлоры участвуют в деконъюгации желчных кислот, преобразовании первичных желчных кислот во вторичные, большая часть из которых реабсорбируется, а меньшая (приблизительно 5—15%) определяет уровень гидратации кала, соответственно, нормальный транзит каловых масс по кишечной трубке и адекватный акт дефекации. Избыточное микробное обсеменение тонкой кишки, свойственное дисбактериозу, способствует преждевременной и избыточной деконъюгации желчных кислот и вызывает разжижение стула (секреторная диарея).
Хотелось бы подчеркнуть, что нормальная микробная флора кишечника весьма различается в разных его отделах [2, 5, 6]. Большая часть микроорганизмов сосредоточена в пристеночном слое кишечника. Здесь их концентрация достигает 1011 кл/г, что на несколько порядков выше концентрации микроорганизмов в полости кишечника. Причем в различных отделах кишечной стенки концентрация и видовая характеристика микробного пейзажа отличаются [2]. Очевидно, что видовое разнообразие пристеночной микрофлоры значительно варьирует на протяжении кишечника и существенно отличается от состава микрофлоры фекалий.
В полостном содержимом тощей кишки основными видами микроорганизмов являются стрептококки (в основном группы C и D), стафилококки, молочнокислые палочки. Могут встречаться аэробные бактерии и грибы. Общее содержание бактерий достигает 105 в 1 мл кишечного содержимого.
В полости дистального отдела подвздошной кишки количество микробов достигает уже 107–108 на 1 мл. В 1 г фекалий толстой кишки — 1011 на 1 г. Микробный пейзаж здесь представлен кишечной палочкой, энтерококками, бактероидами и анаэробными бактериями.
Таким образом, совершенно очевидно, что при лабораторном микробиологическом исследовании фекалий мы, определяя из более чем 500 видов микроорганизмов только 10—15, иногда 20 видов, которые характеризуют в основном состояние биоценоза содержимого толстой кишки, получаем весьма ориентировочное представление об истинной картине микробиоценоза кишечника в целом. Не случайно многочисленные классификации кишечного дисбактериоза, предложенные различными авторами на протяжении последних 50 лет (Р. В. Эпштейн-Литвак и Ф. Л. Вильшанская, 1967; А. Ф. Билибин, 1970; В. Н. Красноголовец, 1986 и др.) так и не нашли всеобщего признания. В большинстве из них выделялась так называемая компенсированная форма кишечного дисбактериоза (дисбактериоз первой-второй степени), которая не имела клинического эквивалента. Она могла быть случайной находкой либо отражать обратимые транзиторные изменения микробиоценоза, не требующие медицинского вмешательства. В некоторых случаях, если причину, обусловливающую нарушения со стороны микрофлоры кишечника, устранить не удается, например при функциональных запорах, при непереносимости белков коровьего молока и т. д., такие изменения кишечного биоценоза длительно наблюдаются у пациента и создают иллюзию самостоятельной болезни.
Выраженные нарушения микробиоценоза кишечника («декомпенсированный дисбактериоз», «дисбактериоз третьей-четвертой степени» по различным классификациям) могут приводить к появлению клинической картины кишечной дисфункции, чаще обусловленной секреторной диареей. Но важно, что при этом выраженные явления кишечного дисбактериоза создают предпосылки для развития хронического инфекционно-воспалительного процесса в слизистой кишечника и повышают проницаемость кишечного барьера по отношению к инфекционным и неинфекционным антигенам, способствуя формированию пищевой аллергии.
Таким образом, более чем 80-летний период, прошедший с момента начала исследований роли кишечной микрофлоры для человеческого организма и последствий ее изменения, убедил врачей и исследователей в огромной значимости нормального кишечного микробиоценоза для нормальной жизнедеятельности человека. Однако и по сей день многие стороны «взаимоотношений» человеческого организма и микроэкологии кишечника не до конца изучены и даже спорны. Так, в период широкого внедрения антибиотикотерапии в практику здравоохранения (70—80 гг.) дисбактериоз стал диагностироваться значительно чаще, чем прежде. В нашей стране он даже превратился в самостоятельный клинический диагноз, причем весьма популярный. Хотя совершенно очевидно, что по своей природе кишечный дисбактериоз — это вторичное явление, отражающее функциональное состояние ЖКТ и билиарного тракта, возникающее в процессе взаимодействия с окружающей средой и зависящее от других проблем, связанных со здоровьем. Однако в то же время дисбактериоз может провоцировать развитие заболевания, в частности инфекционно-воспалительное поражение различных отделов кишечника, поддерживать или усугублять патологические изменения в ЖКТ. Поэтому относиться к нему как к несущественному явлению было бы неправильно.
Особенно сложно трактовать микробиологические находки в раннем детском возрасте. Микробиоценоз кишечника претерпевает в первые дни и недели жизни существенные изменения. Причем существует устойчивое мнение, что эти изменения наблюдаются только на протяжении первого месяца жизни ребенка. Так, А. М. Запруднов и Л. Н. Мазанкова [8] выделяют три фазы микробного заселения кишечника ребенка в первый месяц после рождения: первая фаза, асептическая, продолжается 10—20 ч, вторая фаза — фаза заселения — до двух—четырех дней, и, наконец, третья фаза представляет собой период стабилизации микрофлоры. При этом авторы подчеркивают, что продолжительность первых двух фаз варьирует, в зависимости от множества факторов: в частности, от состояния здоровья новорожденного, времени и условий, в которых произошло первое прикладывание его к груди и т. д.
Анализ клинического материала позволил нам выделить две основные группы факторов, оказывающих непосредственное влияние на становление кишечного микробиоценоза не только в неонатальном периоде жизни, но и в последующем: социально-бытовые и медицинские. К социально-бытовым факторам относятся:
- изменение состояния здоровья матерей и характера их питания;
- использование матерью экологически загрязненных продуктов питания и воды;
- снижение частоты грудного вскармливания;
- использование различных смесей для вскармливания детей (сухих, жидких, обогащенных пробиотиками, среднецепочечными жирными кислотами, олигонуклидами и т. д.);
- совместное или раздельное пребывание матери и ребенка в родильном доме и стационаре;
- увеличение доли недоношенных новорожденных в популяции, в том числе рост числа детей с экстремально низкой массой тела.
К медицинским факторам можно отнести:
- превентивное использование антибиотиков в родильных домах у детей группы риска;
- проведение различных лечебных манипуляций у довольно большого числа новорожденных, включая введение желудочного зонда и проведение парентерального питания;
- рост заболеваемости новорожденных детей.
Исследования показывают, что у здоровых новорожденных детей при совместном пребывании их с матерью в родильном доме уже в первые сутки жизни в 23% случаях в меконии обнаруживаются бифидобактерии в количестве 104/г (собственные данные). При раздельном пребывании в родильном доме новорожденного и матери, а также у детей, родившихся больными, отмечается колонизация мекония не только бифидобактериями, но и энтерококками (67% детей первых двух суток жизни), коагулазоотрицательными стафилококками (66% детей), гемолитическими штаммами кишечной палочки (33%) и грибами рода Candida (в 1/3 случаев). Причем в последние два-три года отмечается явное преобладание тотальной колонизации фекалий энтерококками.
Пролонгированные исследования характера и степени микробной колонизации фекалий, проведенные нами у 235 детей, родившихся в родильных домах г. Москвы, показали, что у здоровых детей на протяжении первого года жизни «идеальный», т. е. нормальный, биоценоз кишечника встречается редко. У значительного числа детей (не менее 30–40% наблюдаемых детей, а в возрасте от одного до трех-четырех месяцев — не менее чем у 50% клинически здоровых детей) в фекалиях, наряду с типичной кишечной палочкой, бифидобактериями и лактобактериями, выявлялись стафилококки (10
Рисунок 2. Характер микробной колонизации фекалий здоровых детей на протяжении первого года жизни (собственные данные) |
С микробиологических позиций полученные нами данные свидетельствуют о наличии кишечного дисбактериоза первой-второй степени у половины наблюдаемых здоровых грудных детей и дисбактериоза третьей-четвертой степени — у 1/5-1/4 детей. Причем дисбиотические изменения в микрофлоре фекалий преобладали в возрасте от одного до шести месяцев. Во втором полугодии жизни лишь у 10—15% детей можно было выявить подобные изменения.
Характерно, что, несмотря на обнаруженные отклонения микробного состава фекалий, эти дети нормально развивались. Средняя прибавка массы на протяжении первого года жизни составила 610 г (в первом триместре — 820 г, во втором — 790 г, в третьем и четвертом — в среднем 420 и 400 г).
Лишь у четверти наблюдаемых детей (24%) периодически отмечались кратковременные эпизоды послабления стула, не сопровождавшиеся отчетливым нарушением общего состояния. Микробиологические исследования, проведенные прицельно во время этих эпизодов, выявляли увеличение концентрации первого или второго видов условно-патогенной аэробной микрофлоры (до 109/г), снижение содержания молочнокислых бацилл при сохранении на нормальном или субнормальном уровне степени колонизации фекалий бифидобактериями.
Известно огромное влияние, которое оказывает на становление нормального кишечного микробиоценоза грудное вскармливание. Сопоставление микробиологических находок с характером вскармливания детей показало, что, несмотря на то что практически всех детей прикладывали к груди в родильном доме, к возрасту двух недель только 60% из них получали преимущественно грудное вскармливание, 30% докармливались смесями, а 10% оказались полностью переведены на искусственное вскармливание (см. рисунок 3).
Рисунок 3. Динамика частоты различных видов вскармливания детей на первом году жизни (пролонгированные наблюдения) |
К месячному возрасту грудное молоко получали 46% детей, на смешанном находились — 34%, а искусственное питание — 20%. К трехмесячному возрасту лишь 5% наблюдаемых детей находились на грудном вскармливании, 35% — на смешанном, а искусственное питание получали 60%. К шести месяцам частота грудного вскармливания сократилась до 3%, уменьшилась и частота смешанного вскармливания, 4/5 детей полностью были переведены на искусственное вскармливание.
Таким образом, проведенные исследования показали, что период становления кишечного биоценоза не ограничивается только неонатальным периодом жизни ребенка. У 85–90% детей он продолжается на протяжении всего первого года жизни, а у 10–15%, по-видимому, охватывает еще больший по продолжительности период жизни. Но и в том и в другом случае первое полугодие жизни представляет собой наиболее ответственный и напряженный период становления кишечного микробиоценоза, и именно в этот период издавна стремились максимально обеспечить ребенка грудным молоком — естественным и единственным физиологическим для него видом вскармливания. К сожалению, в настоящее время столь важный стабилизационный фактор почти не учитывается. Возможно, это и есть одна из ведущих причин столь явного кишечного дисбиоза у детей первого года жизни.
Другой, не менее важной, причиной является высокий процент развития малых дисфункций желудочно-кишечного тракта у детей первого полугодия жизни, что обусловлено ферментативной (в основном лактазной) недостаточностью и незрелостью вегетативной нервной системы, регулирующей моторику кишечника. К этим дисфункциям относятся синдром рвоты и срыгивания, синдром функциональных запоров и синдром кишечной колики. Кстати, дисфункции ЖКТ — проблема детей в возрасте от одного до четырех–шести месяцев жизни [10]. Выявление подобных симптомокомплексов в более старшем возрасте обычно свидетельствует о наличии у ребенка органического поражения ЖКТ (врожденные пороки развития и т. п.).
Итак, фаза стабилизации микробиоценоза кишечника у подавляющего большинства детей грудного возраста растягивается на несколько месяцев.
В связи с этим встает вопрос о целесообразности и необходимости коррекции микробиологических изменений, нередко обнаруживаемых при обследовании грудных детей. Сегодня, когда медицина располагает большим арсеналом препаратов и пищевых добавок с пробиотическим и пребиотическим действием, это далеко не праздный вопрос. Не секрет, что «дисбактериоз» превратился сегодня в «расхожий» диагноз, которым прикрывают длительное, нередко малооправданное и малоэффективное назначение пробиотиков.
Рассматривая показания к коррекции нарушений кишечного микробиоценоза у детей грудного возраста, хотелось бы еще раз остановиться на основных положениях этой статьи.
Первое и основное: кишечный дисбактериоз практически никогда не следует рассматривать как самостоятельно возникшее состояние. Поэтому коррекция дисбактериоза требует прежде всего выявления и устранения фактора, вызвавшего его развитие. В противном случае терапия пробиотиками будет в лучшем случае малоэффективной, иногда и бессмысленной.
При выявлении причин развития кишечного дисбактериоза у грудных детей, особое внимание следует уделить выявлению функциональных нарушений деятельности ЖКТ, таких, как синдром срыгивания и рвоты, функциональные запоры, кишечная колика.
Второе место по значимости занимают ферментопатии и, прежде всего, лактазная недостаточность. По данным различных авторов, от 10 до 75% населения России (в зависимости от национальности) имеют признаки пищевой непереносимости, обусловленной частичным или полным отсутствием фермента лактазы в тонком кишечнике [9, 10]. Дефицит лактазы может носить как врожденный (наследственная алактазия, гиполактазия), так и приобретенный, вторичный, характер (вторичная лактазная недостаточность): например, возникать на фоне или в результате перенесенного энтероколита. Вторичная лактазная недостаточность встречается значительно чаще наследственной энзимопатии и клинически протекает намного легче.
Для лактазной недостаточности и алактазии характерны следующие клинические проявления: стойкая длительная, но умеренно выраженная диарея или длительная неустойчивость стула (при алактазии и гиполактазии — с рождения, при вторичной лактазной недостаточности — после перенесенного энтероколита), выраженный метеоризм, повторные приступы так называемых инфантильных (младенческих) кишечных колик, срыгивания, а в более поздний период — рвота. Для алактазии и гиполактазии характерно отставание от нормальных темпов прибавки массы тела. При вторичной лактазной недостаточности прибавка массы тела обычно не отличается или незначительно отличается от нормы.
В анамнезе таких пациентов, как правило, удается выявить связь между возникновением желудочно-кишечной дисфункции и перенесенным острым кишечным заболеванием (при вторичной лактазной недостаточности) или указания на непереносимость молочных продуктов другими членами семьи (при наследственной энзимопатии).
Кишечный дисбактериоз является одним из обязательных патогенетических звеньев развития пищевой аллергии и воспалительных заболеваний кишечника, в том числе и антибиотико-ассоциированной диареи.
У детей первых шести месяцев жизни обнаружение микробиологических изменений в биоценозе фекалий при отсутствии клинических симптомов кишечной дисфункции, при наличии стабильной прибавки массы тела, удовлетворительном аппетите и нормальном состоянии ребенка не служит основанием к назначению лечения, так как эти отклонения, скорее всего, представляют собой вариант нормы. Однако очень важно создать наиболее благоприятные условия для формирования у ребенка нормального биоценоза. Прежде всего, следует пропагандировать преимущества грудного вскармливания и рационального введения прикормов, а при отсутствии у матери грудного молока необходим оптимальный выбор заменителей женского молока. В частности, у детей, имеющих риск развития кишечного дисбактериоза, с профилактической целью рекомендуется шире использовать кисломолочные смеси. Их доля в суточном рационе может быть увеличена до 1/2–2/3 всего объема. Из пресных смесей лучше использовать те, которые обладают с пребиотическим эффектом: т. е. продукты на сывороточной, а не на казеиновой основе, низколактозные и безлактозные смеси. К таким смесям относятся: омнео нутрилон (нутриция), нутрилон низколактозный (нутриция). Смеси АЛ-110 (Нестле), мамекс безлактозный (International nutrition, Дания) также могут быть использованы в питании таких детей. Показано также использование смесей, обогащенных пробиотиками. В настоящее время имеется довольно широкий выбор этих продуктов питания. Среди отечественных кисломолочных смесей можно назвать «Агушу», бифилин, бифидолакт, биокефир (последний — для детей старше семи месяцев). Они обогащены штаммами лактобактерий (Агуша) и бифидобактерий (Бифилин, Бифидолакт), кефирным грибком. В отличие от них, смесь Лактофидус (Данон) обогащена лакто- и бифидобактериями, НАН кисломолочный и НАН 6-12 — бифидобактериями и симбионтными энтерококками.
Хотелось бы подчеркнуть, что выявление у ребенка лактазной недостаточности — это не повод для ограничения, а тем более исключения грудного вскармливания. В таких случаях рекомендуется сочетание грудного вскармливания с назначением фермента лактазы, который представлен на российском рынке пищевыми ферментативными добавками — лактраза, лактаза, тилактаза, лакт-аида, керулак, лактейк, максилак и др. Доза пищевой добавки подбирается индивидуально, в зависимости от потребностей ребенка, и может колебаться от 1/5 до 1/2 капсулы на прием и от одной до четырех капсул в сутки. Препарат принимается внутрь непосредственно перед кормлением или с первыми глотками молока.
Показаниями к целенаправленной терапии кишечного дисбактериоза являются сохранение секреторной диареи или запоров при устранении причин, их обусловливающих, наличие антибиотико-ассоциированной диареи, кишечного дисбактериоза, поддерживающего и/или отягощающего течение основного заболевания (например, пищевой аллергии, порока развития ЖКТ, ферментопатии и т. д.).
Обычно лечение включает следующие направления [2]:
- снижение избыточного микробного обсеменения тонкой кишки;
- восстановление нормальной микрофлоры;
- улучшение кишечного пищеварения;
- восстановление нормальной моторики кишечника.
Для снижения микробного обсеменения тонкой кишки у взрослых принято использовать антибиотики и другие антисептики (нитрофураны, налидиксовую кислоту). Однако у детей раннего возраста при отсутствии клинически и лабораторно очерченных признаков энтероколита предпочтительно применять не антибиотики, а препараты, относящиеся к группе пробиотиков. Это, прежде всего, споровые монокомпонентные пробиотики — флонивин БС, бактисподвух лет — монокомпонентный пробиотик, содержащий дрожжевые грибы, — энтерол. Длительность терапии этими препаратами обычно составляет семь—десять дней.
На втором этапе терапии основное внимание уделяется восстановлению нормальной микрофлоры. С этой целью используются как монокомпонентные (бифидумбактерин, лактобактерин, витанар), так и поликомпонентные (примадофилус, флорадофилюс) и комбинированные пробиотики. В некоторые поливалентные препараты, наряду со штаммами бифидо- и лактобактерий, включены штаммы энтерококков, обладающих высокой антагонистической активностью по отношению к условно-патогенным и патогенным возбудителям (например, линекс, в котором оптимально сочетаются лакто-, бифидобактерии и энтерококки). Это значительно повышает активность препаратов по сравнению с монокомпонентными пробиотиками и такими поликомпонентными препаратами, как примадофилус и флорадофилюс. Комбинированные препараты (бифиформ, аципол, гиалакт) содержат также добавки, стимулирующие рост нормальной микрофлоры: лизоцим (аципол), лактулозу (бифиформ), экстракт рожкового дерева, нормализирующий моторику кишечника (бифиформ), гиалуроновую кислоту, обладающую противовоспалительным действием (гиалакт). Желательно применять многокомпонентные пробиотики, такие, как хилак форте, который обладает пребиотическим эффектом. Длительность второго этапа терапии дисбактериоза должна составлять не менее трех недель.
К сожалению, в настоящее время мы не располагаем серьезными рандомизированными исследованиями, позволяющими достоверно оценить эффективность различных препаратов и схем терапии кишечного дисбактериоза в детском возрасте. Поэтому эффективность терапии во многом зависит от правильности оценки клинической ситуации, адекватного лечения основного заболевания и вскармливания ребенка, а также рационального выбора препаратов.
Литература
- Красноголовец В. Н. Дисбактериоз кишечника. — М.: «Медицина», 1989. — С. 16—36.
- Парфенов А. И., Осипов Г. А., Богомолов П.О. Дисбактериоз кишечника: новые подходы к диагностике и лечению. — Consilium medicum. М., 2001. — Т. 3, №6. — С. 270—279.
- Nestle A. — //Erlanterungen uber die Bedeutung der Kolondys bakterie und den Werkungsmechanismus der Coliterapie (Mutaflor). — Medizinescht, 1959, H.21, s. 1017-1022.
- Перетц Л. Г. Значение нормальной микрофлоры для организма человека. — М.: Медгиз, 1955. — 436 с.
- Перетц Л. Г. Микрофлора человеческого тела // Рук-во по микробиологии, клинике и эпидемиологии инфекционных болезней. — М., 1962. — Т. 1. — С. 659—571.
- Шендеров Б. А. Медицинская микробная экология и функциональное питание. — Микрофлора человека и животных. — М.: Грантъ, 1998. — Т. 1. — 288 с.
- Шендеров Б. А. Социально-экологические и клинические последствия дисбаланса микробной экологии человека и животных. — Микрофлора человека и животных. — М.: Грантъ. 1998, — Т. 2. — 416 с.
- Запруднов А. М., Мазанкова Л. Н. Микробная флора кишечника и пробиотики // Приложение к журналу «Педиатрия». — М., 1999. — 48 с.
- Бельмер С. В. Лактазная недостаточность. Русский медицинский сервер. — Детская гастроэнтерология, 2000.
- Коровина Н. А., Захарова И. Н., Малова Н. Е. Лактазная недостаточность у детей// Вопросы современной педиатрии. — М., 2002. — Т. 1, №4. — С. 57—61.
Г. А. Самсыгина, доктор медицинских наук, профессор
РГМУ, Москва.