Резюме
Введение. Синдром Когана – системный васкулит с вариабельным поражением артерий. Заболевание редкое, истинная распространенность неизвестна. Характерно поражение глаз, потеря слуха, вестибулярные нарушения. Выделяют типичный и атипичный синдром Когана. Для типичного характерно сочетание двустороннего кератита с вестибулярными нарушениями и потерей слуха. Атипичный выставляют при других вариантах поражения глаз или слуха и в тех случаях, когда глазные и аудиовестибулярные симптомы разделены во времени интервалом более чем два года. Системные проявления встречаются чаще при атипичном синдроме. Существуют разные теории развития заболевания. В настоящее время наиболее популярна аутоиммунная теория, в соответствии с которой в основе синдрома Когана лежит аутоиммунный васкулит наиболее васкуляризированных слоев глаза, внутреннего уха и других органов. Поиск иммунных маркеров при синдроме Когана привел к обнаружению антител к антигенам внутреннего уха, роговицы, антиэндотелиальных антител, однако их диагностическая ценность не велика. Иммунных маркеров, позволяющих с уверенностью поставить диагноз, пока не обнаружено.
Цель работы. Представить описание случая пациентки с синдромом Когана с системными проявлениями.
Результаты. Мы наблюдали пациентку 37 лет с синдромом Когана. Диагноз поставлен на основании наличия острого конъюнктивита, острой двусторонней сенсоневральной тугоухости, головокружения. Развитию этих симптомов предшествовало появление лихорадки, артралгий, миалгий. Конъюнктивит и поражение органа слуха возникли одновременно. Имели место системные проявления (полисерозит, пневмонит, эрозивный колит с синдромом мальабсорбции, абдоминальная лимфаденопатия, анемия, тромбоцитопения). Особенностью случая стала очень ранняя диагностика (через неделю от начала заболевания), что определило достижение хорошего и быстрого эффекта терапии (в течение первой недели лечения). Лечение включало в себя глюкокортикоиды, пульс-терапию циклофосфамидом. При обследовании через месяц все симптомы полностью купированы.
Заключение. Ранняя диагностика и своевременно назначенное лечение синдрома Когана позволяют достичь полного купирования проявлений синдрома, предотвратить развитие глухоты.
Конфликт интересов. Авторы статьи подтвердили отсутствие конфликта интересов, о котором необходимо сообщить.
В 1945 г. американский офтальмолог Дэвид Коган описал четыре случая сочетания двустороннего кератита с вестибулярными нарушениями и потерей слуха [1]. Синдром вошел в литературу под названием «синдром Когана». Приоритет Д. Когана в описании синдрома сомнителен, так как подобное сочетание (интерстициальный керати т и синдром Меньера) было представлено Р. Морганом и С. Баумгартнером ранее, в 1934 г. [2].
В последующие годы в литературе появились описания сочетания зрительных, слуховых и вестибулярных расстройств, отличающихся от описанных Д. Коганом. В 1980 г. Б. Хайнс с соавт. описали результаты наблюдения и лечения 13 таких пациентов и предложили называть подобные сочетания атипичным синдромом Когана [3]. Диагноз атипичной формы синдрома может быть выставлен, если:
1) присутствуют другие варианты поражения глаз (конъюнктивит, увеит, склерит, эписклерит, блефарит);
2) типичные офтальмологические нарушения возникли в сочетании с нарушениями слуха и/или вестибулярными симптомами, не характерными для болезни Меньера;
3) глазные и аудиовестибулярные симптомы разделены во времени интервалом более чем два года.
Заболевание относят к системным васкулитам с вариантным поражением сосудов, что объясняет спектр и вариабельность клинических проявлений. Для классического синдрома Когана характерно сочетание интерстициального кератита, аудиовестибулярных расстройств с симптомами болезни Меньера и прогрессирующего снижения слуха. Офтальмологические симптомы легче подвергаются регрессу. Необратимая глухота при отсутствии лечения развивается практически всегда в течение 1-3 месяцев [4, 5].
Существуют разные теории развития заболевания. В настоящее время наиболее популярна аутоиммунная теория, в соответствии с которой в основе синдрома Когана лежит аутоиммунный васкулит наиболее васкуляризированных слоев глаза, внутреннего уха и других органов [6]. Поиск иммунных маркеров при синдроме Когана привел к обнаружению антител к антигенам внутреннего уха, роговицы, антиэндотелиальных антител [7], однако их диагностическая ценность не велика. Иммунных маркеров, позволяющих с уверенностью поставить диагноз, пока не обнаружено. Системные проявления встречаются у 80% пациентов с синдромом Когана [8], чаще при атипичном синдроме, при котором клиника более вариабельна.
По данным клиники Мейо [9] наиболее часто встречаются головная боль (40%), лихорадка (27%), артралгии (35%), аортит с формированием аневризмы аорты (12%). Описаны случаи кожного синдрома, полиартралгии, дорсалгии [10]. Известны случаи поражения артерий крупного калибра. Описаны случай развития аневризмы торакоабдоминальной аорты у пожилой женщины, которой выполнены резекция и пластика торакоабдоминальной аневризмы аорты, а также наложение шунтов между аортой и чревной, верхней брыжеечной, правой и левой почечной и обеими бедренными артериями [11], а также случай острой ишемии конечности у мужчины 50 лет [12].
Синдром Когана считают орфанным заболеванием (с момента описания в зарубежной литературе представлено около 300 случаев болезни), однако его истинная распространенность неизвестна, так как диагностика может быть затруднена из-за вариабельности проявлений и редкой встречаемости [13]. Возможно, истинная заболеваемость значительно выше. Диагностические трудности связаны с отсутствием или слабой выраженностью системных проявлений во многих случаях, а также отсутствием иммунологических маркеров.
Рекомендации по лечению синдрома Когана не разработаны, однако описания отдельных клинических наблюдений и опыт многих клиник свидетельствуют об эффективности иммуносупрессивной терапии – высокие дозы глюкокортикостероидов (ГКС), циклофосфамид, метотрексат, причем результаты лечения строго коррелируют со сроками начала терапии [6, 10, 13, 14]. Во многих случаях удается достичь эффект назначением комбинации ГКС и цитостатиков. Отсутствуют рекомендации как относительно выбора препаратов, так и относительно длительности лечения. При этом назначение больших доз и длительных сроков лечения часто ограничивают из-за опасения побочных эффектов. Кроме известных побочных явлений стероидной терапии появились описания нежелательных явлений, возможно, связанных с особенностями синдрома.
Так, G. M. Espinoza и соавт. [8] сообщают о развитии катаракты у больной с кератитом на фоне лечения большими дозами ГКС и призывают к осторожности при проведении активной терапии. Появились сообщения об эффективности применения ингибиторов фактора некроза опухоли альфа, в частности инфликсимаба. Ch. Durtette и соавт. [15], проанализировав 62 случая лечения синдрома Когана, показали эффективность инфликсимаба при лечении в течение 6 месяцев у 80% пациентов с синдромом, резистентным к терапии ГКС. Y. Wang и соавт. [16] сообщили о синдроме Когана, резистентном к лечению ГКС, метотрексатом и циклофосфамидом. Назначением тофацитиниба удалось достичь купирования суставного синдрома и прекращения прогрессирования тугоухости, однако ее регресса достичь не удалось.
В мире накоплено множество сообщений об эффективности ГКС и цитостатиков при своевременно начатой терапии, что позволяет сделать вывод о том, что начинать лечение синдрома нужно именно с них. При отсутствии эффекта может быть рассмотрен вопрос о назначении генно-инженерных препаратов.
КЛИНИЧЕСКИЙ СЛУЧАЙ
Пациентка 37 лет госпитализирована в отделение ревматологии с жалобами на лихорадку до 39 °С, боль в коленных суставах и мышцах, покраснение глаз и боль в них, снижение слуха, шум в ушах, головную боль в затылочной области, головокружение, выраженную слабость, отеки ног.
Из анамнеза известно, что неделю назад впервые повысилась температура тела до 38,5 °С, появились боли в мышцах, коленных суставах, нарушение стула. Госпитализирована в инфекционное отделение.
В анализе крови: анемия, лейкоцитоз, повышение креатинина до 164 г/л, снижение общего белка до 43 г/л.
На рентгенограммах органов грудной клетки: признаки двусторонней нижнедолевой пневмонии.
При ультразвуковом исследовании (УЗИ): выпот в малом тазу, в плевральных полостях.
Через 3 дня появились заложенность ушей и шум в них, двустороннее снижение слуха, покраснение склер, боль в глазах, светобоязнь, головокружение.
Получала умифеновир, Гриппферон, ферменты, цефтриаксон, левофлоксацин, дексаметазон, гепарин, фуросемид, пробиотики, ферментные препараты. Улучшения не последовало. Направлена в областную больницу. При обследовании РНК коронавируса SARS-CoV-2 не обнаружена (дважды).
B анализах крови: анемия, тромбоцитопения, лейкоцитоз с палочкоядерным сдвигом, лимфопения, гипопротеинемия, гипоальбуминемия, повышение С-реактивного белка (СРБ) в 5 раз. Посевы крови и мочи стерильны. Получала антибактериальную терапию – меропенем, ванкомицин, метронидазол. Эффекта от лечения не наблюдали. В связи с наличием лихорадки, неясностью диагноза госпитализирована в отделение ревматологии.
При осмотре: состояние средней тяжести. Рост – 163 см, масса тела – 53 кг. Сатурация – 99%. Сознание ясное (15 баллов по шкале Глазго). Кожные покровы бледные, чистые. Отмечается гиперемия глаз, слезотечение. Частота дыхательных движений – 17 в минуту. Над легкими при перкуссии ясный легочный звук, при аускультации хрипов нет. Тоны сердца ритмичные, частота сердечных сокращений – 80 ударов в минуту. Артериальное давление – 90/60 мм рт. ст. Живот мягкий. Печень, селезенка не увеличены. Отеки голеней и стоп (бледные, мягкие). Мелкоразмашистый нистагм слева.
Консультация отоневролога: двусторонняя сенсоневральная тугоухость 1-й степени, рекомендовано наблюдение сурдолога.
Консультация нейроофтальмолога: острый конъюнктивит обоих глаз.
Консультация гастроэнтеролога: эрозивный колит (проктосигмоидит).
Гемограмма: гемоглобин – 95 г/л, лейкоциты – 22,4 × 109/л, эритроциты – 4,2 × 1012/л, гематокрит – 33%, среднее содержание гемоглобина в 1 эритроците – 22 РG, средний объем эритроцитов (МСV) – 79 фл., средняя концентрация гемоглобина в эритроците – 230 г/л, тромбоциты – 81 × 109/л, скорость оседания эритроцитов (СОЭ) – 25 мм/ч. Лейкоцитарная формула – без особенностей, анизоцитоз эритроцитов – 15%.
Общий анализ мочи – без особенностей.
Биохимическое исследование крови: глюкоза – 9,1 ммоль/л, общий белок – 50 г/л, общий билирубин – 16,2 мкмоль/л, прямой билирубин – 13,8 мкмоль/л, мочевина – 8,3 ммоль/л, креатинин – 85 мкмоль/л, аспартатаминотрансфераза – 64 ед/л, аланинаминотрансфераза – 37 ед/л, фибриноген – 3 г/л, СРБ выше 150. Прокальцитонин ≤ 0,5 нг/мл. Протромбиновый тест по Квику – 61,8%. Международное нормализованное отношение – 1,32. Активированное частичное тромбопластиновое время (AЧТВ) – 28,6 сек. Исследование сыворотки крови на антитела коронавируса SARS-CoV-2: SARS-CoV-2 IgG RBD-количественный – 336,36 ВАU/мл, SARS-Cov-2 IgM положительный – 3,55. Антитела к двуспиральной ДНК, к цитоплазме лейкоцитов, волчаночный антикоагулянт не обнаружены. Антиэритроцитарные антитела не выявлены. Проба Кумбса (прямая и непрямая) от 05.04.2023 г. – отрицательная.
Исследование ликвора: спинномозговая жидкость бесцветная, прозрачная, белок – 0,165 г/л, реакция Панди положительная, микроскопия в нативном препарате – полинуклеары (8).
Микробиологическое исследование крови на стерильность от 06.04.2023 г. – микроорганизмы не обнаружены.
Электрокардиография (ЭКГ) – блокада правой ножки пучка Гиса, неполная.
ЭхоКГ – незначительный выпот в полости перикарда.
Цветное дуплексное сканирование сосудов нижних конечностей – признаки отека подкожной жировой клетчатки в области голеностопного сустава и нижней трети голени обеих нижних конечностей.
Мультиспиральная компьютерная томография органов грудной клетки (МСКТ ОГК) – двусторонний гидроторакс, небольшой гидроперикард, альвеолярные изменения в S4 слева.
УЗИ плевральных полостей лежа – выпот справа 90 × 40 мм, слева – 30 × 20 мм.
МСКТ органов брюшной полости – двусторонний гидроторакс, большое количество жидкости в малом тазу, утолщение стенок и равномерный отек слизистой стенок в петлях тонкой кишки, умеренная лимфаденопатия узлов парааортальной группы.
Эзофагогастродуоденоскопия (ЭФГДС) – дистальный катаральный эзофагит, очаговый эритематозный гастрит (изменения умеренные), хронический бульбит, дуоденогастральный рефлюкс.
Колоноскопия – эрозивный проктосигмоидит, долихосигма.
МСКТ головного мозга – без патологических изменений головного мозга и костей черепа.
Аудиометрия через 10 дней после перевода в отделение ревматологии – повышение порогов звуковосприятия и звукопроведения до 30 и 40 дБ на высоких частотах (8000 Гц) (рис. 1).
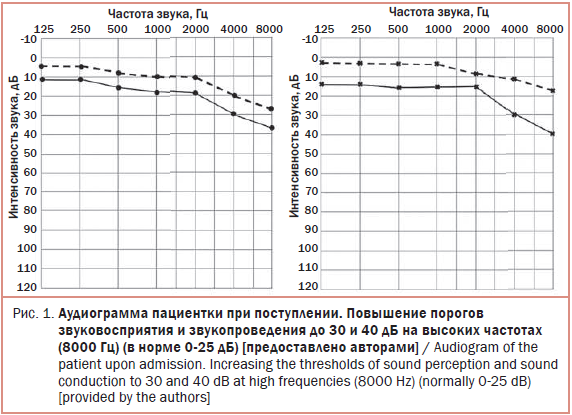
ДИАГНОЗ
Основное заболевание: синдром Когана – острая двусторонняя сенсоневральная тугоухость 1-й степени, острый конъюнктивит, лихорадка, артралгии, миалгии, полисерозит, эрозивный колит (проктосигмоидит), абдоминальная лимфаденопатия, анемия средней степени тяжести, тромбоцитопения.
Сопутствующие заболевания: левосторонняя верхнедолевая полисегментарная пневмония, стадия разрешения; хронический гастрит; хронический дуоденит.
При поступлении был назначен преднизолон (120 мг в сутки). На этом фоне состояние несколько улучшилось – исчезла лихорадка, уменьшились симптомы конъюнктивита, однако сохранялись симптомы со стороны органа слуха, субфебрилитет. Через 10 дней принято решение об интенсификации терапии. Проведено лечение: метилпреднизолон (250 мг внутривенно капельно однократно), Циклофосфан (циклофосфамид) – 500 мг внутривенно капельно, Салофальк (месалазин) – 500 мг 3 раза в день, ингибиторы протонной помпы, витамины группы В, препараты железа. На фоне лечения наблюдалась отчетливая положительная динамика. Температура тела пришла в норму, исчезли боли в мышцах и суставах, цефалгия. Нормализовался стул, появился аппетит. Восстановился слух, исчезло головокружение. УЗИ при выписке – плевральный и перикардиальный выпот незначительный с признаками организации.
Повторно госпитализирована через месяц для проведения пульс-терапии циклофосфамидом. Жалоб не предъявляет. При внешнем осмотре – без особенностей. В гемограмме: гемоглобин – 110 г/л, тромбоциты – 220 × 109 л, СОЭ – 8 мм в час. Белок сыворотки крови – 67 г/л. В моче белок не обнаружен. По данным УЗИ выпот в полости перикарда и плевральных полостях отсутствует. Аудиометрия (рис. 2) – динамика положительная, норма.
В связи с отчетливой положительной динамикой принято решение воздержаться от дальнейшего лечения циклофосфамидом, назначить азатиоприн (100 мг в сутки). Продолжает получать преднизолон (20 мг в сутки).
ОБСУЖДЕНИЕ
Данный случай можно расценивать как атипичный синдром Когана (острый конъюнктивит, острая тугоухость, головокружение, нистагм). Заболевание сопровождалось выраженными системными проявлениями, потребовавшими исключения коронавирусной и кишечной инфекции, нейроинфекции. В процессе обследования были исключены системная красная волчанка и АНЦА-васкулиты, при которых в крови определяются антинейтрофильные цитоплазматические антитела (АНЦА). Симптомы со стороны глаз и органа слуха возникли одновременно. Изменения в легких, расцененные как проявление внебольничной пневмонии, возможно, были проявлением иммунного пневмонита, так как полностью регрессировали на фоне лечения глюкокортикоидами.
Изменения со стороны кишечника, которые возникли в дебюте болезни, расцененные как самостоятельное заболевание, могли быть также проявлением васкулита. Ранее G. Tirelli с соавт. [17] описали сочетание синдрома Когана с болезнью Крона. При этом авторы сообщили о 13 случаях воспалительного заболевания кишечника в сочетании с синдромом Когана, описанных ранее. Наличие антител к SARS-CoV-2 IgG и IgM позволяет предполагать роль коронавирусной инфекции в качестве триггера развития системного иммунного заболевания.
Эффективность лечения при синдроме Когана часто зависит от времени, прошедшего с момента начала заболевания. Если клинические проявления ограничены преимущественно аудиовестибулярными нарушениями, больной может оказаться пациентом исключительно врача-оториноларинголога, который не всегда достаточно осведомлен в области системных васкулитов. Отсутствие настороженности в отношении ревматологического заболевания скорее всего приведет к полной глухоте, которая развивается при отсутствии должного лечения, а также к возможным висцеральным проявлениям (аневризма аорты). В нашем случае ранняя диагностика (в первую неделю от начала болезни) позволила быстро добиться регресса всех проявлений синдрома. Тугоухость была нетяжелой (вероятно, в связи с коротким периодом болезни) и быстро регрессировала. При этом следует отметить, что специалисты – оториноларинголог и офтальмолог, констатируя наличие конъюнктивита и тугоухости, не высказали предположения о единой природе процесса. Это вполне закономерно, так как в программу медицинских ВУЗов изучение данного васкулита не входит. В связи с этим логично предположить, что часть больных с васкулитом Когана, возможно, вовсе не попадают к врачам-ревматологам, пополняя ряды пациентов, нуждающихся в кератопластике и слуховом аппарате.
Вклад авторов:
Авторы внесли равный вклад на всех этапах работы и написания статьи.
Contribution of authors:
All authors contributed equally to this work and writing of the article at all stages.
Литература/References
- Cogan D. G. Syndrome of nonsyphilitic interstitial keratitis and vestibulo-auditory symptoms. Archives of Ophthalmology. 1945; 33: 144-149.
- Morgan R., Baumgartner C. J. Meniers disease complicated by recurrent interstitial keratitis: excellent results following cervical ganglionectomy. West Journal Surgery. 1934; 42: 628-631.
- Haynes B. F., Kaiser-Kupfer M. I., Mason P., Fauci A. S. Cogan syndrome: studies on thirteen patients, long-term follow-up, and a review of the literature. Medicine (Baltimore). 1980; 59 (6): 426-441.
- Massinger C., Keilmann A. Cogan-I-syndrome a rare differential diagnosis in progressive sensorineural hearing loss. HNO. 2003; 51 (1): 66-70. DOI: 10.1007/s00106-002-0707-8.
- Бекетова Т. В. Синдром Когана – новая нозология в современной классификации системных васкулитов. Клиническое наблюдение и обзор литературы. Научно-практическая ревматология. 2016; 54 (4): 463-468. doi.org/10.14412/1995-4484-2016-463-468. [Beketova T. V. Cogan's syndrome is a new nosological entity in the current classification of systemic vasculitis: A clinical case and a review of literature. Nauchno-Prakticheskaya Revmatologiya = Rheumatology Science and Practice. 2016; 54 (4): 463-468. (In Russ.) DOI: http://dx.doi.org/10.14412/1995-4484-2016-463-468.]
- Espinoza G., Prost A. Cogan's syndrome and other ocular vasculitides. Curr Rheumatol Rep. 2015; 17 (4): 24.
- Kessel A., Vadasz Z., Toubi E. Cogan syndrome-pathogenesis, clinical variants and treatment approaches. Autoimmunity Reviers. 2014; 13 (4-5): 351-354.
- Espinoza G., Wheeler J., Temprano K., Keller A. P. Cogan’s Syndrome: Clinical Presentations and Update on Treatment. Current Allergy and Asthma Reports. 2020; 9 (20). DOI: 10.1007/s11882-020-00945-1.
- Gluth M. B., Baratz K. H., Matteson E. L., Driscoll C. L. А Retrospective Review of 60 Patients throughout a Half Century. Mayo Clin Proc. 2006; 81 (4): 483-488.
- Seelarbokus M. A., Kelly C. Cogan's syndrome – a neglected autoimmune vasculitis. Rheumatology Advances in Practice. 2021; 5 (1): rkab068.030. doi.org/10.1093/rap/rkab068.030.
- Sevgi D. D., Sobrin L., Papaliodis G. N. Cogan syndrome with severe medium and large vessel vasculitis. Digit J Ophthalmol. 2016; 22 (1): 32-34. DOI: 10.5693/djo.02.2015.09.002.
- Mohseni M. M. Acute Limb Ischemia in Cogan Syndrome. Am J Case Rep. 2022; 23: e935929. DOI: 10.12659/AJCR.935929.
- Espinoza G., Prost A. Cogan’s syndrome and other ocular vasculitides. Curr Rheumatol Rep. 2015; 17 (4): 24. https://doi.org/10.1007/s11926-015-0499-y.
- Морова Н. А., Кропотина Т. В., Арбузова Ю. В. Синдром Когана. Успех иммуносупрессивной терапии. Научно-практическая ревматология. 2016; 54 (5): 598-600. [Morova N. A., Kropotina T. V., Arbuzova Yu. V. Cogan's syndrome: Success of immunosuppressive therapy. Nauchno-Prakticheskaya Revmatologiya = Rheumatology Science and Practice. 2016; 54 (5): 598-600. (In Russ.) DOI: http://dx.doi.org/10.14412/1995-4484-2016-598-600.]
- Durtette C., Éric H., Resche-Rigon M., et al. Cogan syndrome: Characteristics, outcome and treatment in a French nationwide retrospective study and literature review. Autoimmunity Reviews. 2017; 16 (12): 1219-1223. https://doi.org/10.1016/j.autrev.2017.10.005.
- Wang Y., Tang S., Shao C., Liu Y. Cogan's syndrome is more than just keratitis: a case-based literature review. Ophthalmol. 2023; 23 (1): 212. DOI: 10.1186/s12886-023-02966-6.
- Tirelli G., Tomietto P., Quatela E., et al. Sudden hearing loss and Crohn disease: when Cogan syndrome must be suspected. American Journal of Otolaryngology. 2015; 36 (4): 590-597. DOI: 10.1016/j.amjoto.2015.02.013.
Ю. В. Арбузова2, https://orcid.org/0000-0002-6952-9100, arbuzova_yulya@mail.ru
1 Федеральное государственное бюджетное образовательное учреждение высшего образования Омский государственный медицинский университет Министерства здравоохранения Российской Федерации; 644099, Россия, Омск, ул. Ленина, 12
2 Бюджетное учреждение здравоохранения Омской области Областная клиническая больница; 644111, Россия, Омск, ул. Березовая, 3
Сведения об авторах:
Морова Наталия Александровна, д.м.н., профессор, заведующая кафедрой госпитальной терапии, эндокринологии Федерального государственного бюджетного учреждения высшего образования Омский государственный медицинский университет Министерства здравоохранения Российской Федерации; 644099, Россия, Омск, ул. Ленина, 12; nataliya-morova@yandex.ru
Арбузова Юлия Владимировна, заведующая отделением ревматологии Бюджетного учреждения здравоохранения Омской области Областная клиническая больница; 644111, Россия, Омск, ул. Березовая, 3; arbuzova_yulya@mail.ru
Information about the authors:
Nataliya A. Morova, Dr. of Sci. (Med.), Professor, Head of the Department of Hospital Therapy, Endocrinology Federal at the Federal State Budgetary Educational Institution of Higher Education Omsk State Medical University of the Ministry of Health of the Russian Federation; 12 Lenin Street, Omsk, 644099, Russia;
Yulia V. Arbuzova, Head of the Department of rheumatology at the Budgetary healthcare institution of the Omsk region Regional Clinical Hospital; 3 Berezovaya str., Omsk, 644111, Russia; arbuzova_yulya@mail.ru
Синдром Когана с системными проявлениями/ Н. А. Морова, Ю. В. Арбузова
Для цитирования: Морова Н. А., Арбузова Ю. В. Синдром Когана с системными проявлениями. Лечащий Врач. 2024; 2 (27):7-11. https://doi.org/10.51793/OS.2024.27.2.001
Теги: поражение глаз, вестибулярные нарушениями, потеря слуха, воспаление
Купить номер с этой статьей в pdf