Сообщения о побочных реакциях на лекарства любого типа порождают в обществе страх и скептицизм по поводу действий фармацевтической промышленности [1]. Индуцированное лекарственное повреждение печени (Drug-induced liver injuries, DILI) является наиболее частой причиной, по которой изымаются с фармацевтического рынка одобренные лекарственные средства. На лекарственное повреждение печени приходится менее 1% случаев острого повреждения печени, наблюдаемого гастроэнтерологами, но это наиболее распространенная причина острой печеночной недостаточности в США и Европе [2, 3]. По данным опросов во Франции и Исландии, DILI встречается с ежегодной заболеваемостью около 14–19 на 100 000 жителей [4, 5]. DILI также является основной причиной истощения соединений при разработке лекарств и одной из двух наиболее частых причин отмены лекарств, ограничений и прекращения исследований [6–8]. Из 76 препаратов, изъятых с рынка в период с 1969 по 2002 г., 12 были связаны с повреждением печени [9]. На DILI приходится более 50% случаев острой печеночной недостаточности во всем мире. Более 75% случаев идиосинкразических лекарственных реакций приводят к трансплантации печени или смерти [10].
J. G. Stine и N. Chalasani в своем систематическом обзоре утверждают, что хроническое лекарственное повреждение печени встречается чаще, чем считалось ранее, с распространенностью до 18%, на основании данных крупных национальных реестров. Пациенты с холестатическим повреждением, с возрастом ≤ 65 лет и длительным латентным периодом (> 365 дней) подвержены повышенному риску DILI [11].
Печень, расположенная между абсорбирующей поверхностью желудочно-кишечного тракта и органами-мишенями для лекарств во всем организме, является центром метаболизма практически для каждого поступающего в ЖКТ вещества. Большинство лекарств и ксенобиотиков являются липофильными, что позволяет им проникать через мембраны кишечных клеток. Лекарства становятся более гидрофильными благодаря метаболизму в гепатоцитах, в результате которого образуются водорастворимые продукты, которые выводятся с мочой или желчью [12]. Эта биотрансформация в печени включает окислительные пути, главным образом посредством ферментной системы цитохрома P450 [13]. После ряда метаболических этапов, которые обычно включают конъюгирование с глюкуронидом, сульфатом или глутатионом, гидрофильный метаболит экспортируется в плазму или желчь с помощью белков-транспортеров, расположенных на мембране гепатоцитов, а далее выводится почками или в составе желчи через желудочно-кишечный тракт.
Большинство лекарств редко вызывают повреждение печени. Эти реакции, возникающие при терапевтических дозах от 1 на каждые 1000 пациентов до 1 на каждые 100 000 пациентов, специфические для каждого препарата или класса препаратов. Идиосинкразические реакции зачастую отсроченные или характеризуются латентным периодом, варьирующимся от 5 до 90 дней с момента первоначального приема препарата, и часто приводят к летальному исходу, если прием препарата продолжается после начала реакции. Напротив, с таким препаратом, как изониазид, минимальный цитолиз может нивелироваться, несмотря на продолжающийся прием препарата. Повторный прием гепатотоксического препарата обычно встречается с более серьезной реакцией независимо от того, была ли первоначальная реакция тяжелой или легкой. Некоторые лекарства, такие как Ацетаминофен (парацетамол), повреждают гепатоциты в зависимости от дозы, которая является фактором, определяющим тяжесть DILI больше, чем метаболическая конституция хозяина. В дополнение к полученной дозе на метаболизм влияют возраст пациента, пол, индекс массы тела, одновременное употребление других продуктов питания и лекарств, а также физиологические изменения, такие как заболевания печени, почечная недостаточность или беременность [14, 15].
Женщины, как правило, преобладают среди пациентов с лекарственным повреждением печени, как показано в исследовании G. Ostapowicz и соавт., в котором на долю женщин приходилось 79% реакций, вызванных Ацетаминофеном, и 73% идиосинкразических реакций на лекарства [10]. Фенобарбитал, фенитоин, этанол, сигаретный дым и сок грейпфрута, которые индуцируют печеночные ферменты, могут изменять уровни лекарств в плазме; такое изменение в свою очередь может привести к внепеченочным побочным эффектам и перекрестному взаимодействию лекарств [16, 17]. Индукторы ферментов играют динамическую роль в усилении гепатотоксичности, о чем свидетельствует взаимодействие этанола с Ацетаминофеном, в котором этанол (индуктор) усиливает повреждение печени [18]. Конкуренция субстратов происходит, когда этанол и Ацетаминофен принимаются одновременно; комбинация фактически снижает скорость метаболизма Ацетаминофена, и даже его терапевтическая доза может стать токсической. Однако этанол одновременно замедляет деградацию изоформы 2E1 цитохрома P450, увеличивая таким образом доступность фермента и усиливая образование токсического метаболита после удаления этанола.
По меньшей мере шесть механизмов, связанных с гепатоцитом, вызывают повреждение печени, а пути воздействия на различные внутриклеточные органеллы определяют характер заболевания (рис.). Если высокоэнергетические реакции с участием ферментов цитохрома Р450 приводят к ковалентному связыванию лекарственного средства с внутриклеточными белками, очевидно, возникает внутриклеточная дисфункция, которая приводит к потере ионных градиентов, снижению уровней АТФ, разрушению актина, набуханию клеток и нарушению целостности мембраны (рис., А) [19, 20].
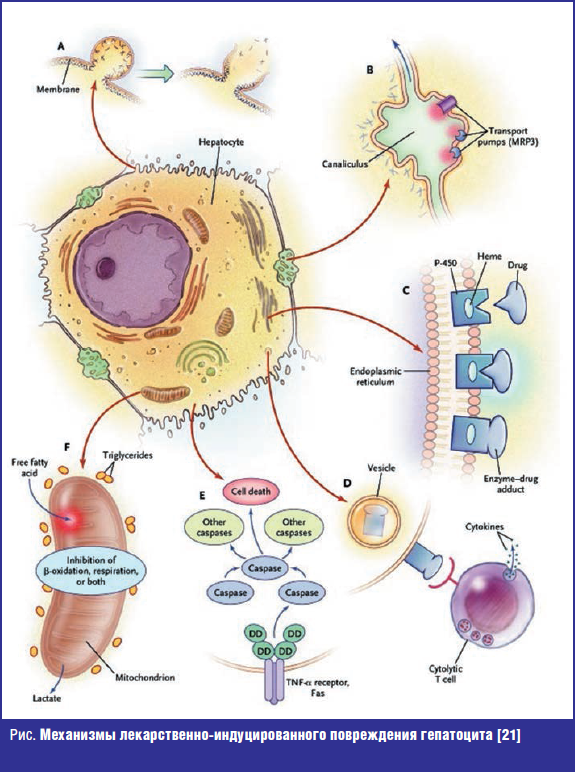
Препараты, которые влияют на транспортные белки на мембране канальца, могут нарушать отток желчи. Некоторые лекарства, например, связывают или ингибируют белок-транспортер желчных кислот. Этот процесс вызывает холестаз, приводящий к умеренному повреждению клеток (рис., B) [22]. Генетические дефекты белков-транспортеров, связанные с множественной лекарственной устойчивостью, в сочетании с гормонами могут способствовать холестазу во время беременности или во время лечения эстрогенсодержащими препаратами. При смешанных формах поражения печени совместная недостаточность канальцевых насосов и других внутриклеточных процессов позволяет накапливать токсичные желчные кислоты, вызывая вторичное повреждение гепатоцитов. Если повреждены клетки желчных протоков, вероятным исходом является длительный или постоянный холестаз, расстройство, которое было названо «синдром исчезающего желчного протока».
Лекарства являются относительно небольшими молекулами и, следовательно, вряд ли вызовут иммунный ответ. Однако биотрансформация с участием высокоэнергетических реакций может привести к образованию аддуктов, то есть молекул, ковалентно связанных с ферментами. Аддукты, достаточно большие для того, чтобы служить иммунными мишенями, могут мигрировать на поверхность гепатоцитов, где они индуцируют образование антител (опосредованная антителами цитотоксичность) или прямые цитолитические ответы Т-клеток (рис., C и D) [23].
Вторичная индукция цитокинов может вызвать воспаление и дополнительную нейтрофильную гепатотоксичность [24]. Запрограммированная гибель клеток (апоптоз) может происходить одновременно с иммуноопосредованным повреждением, разрушающим гепатоциты с помощью фактора некроза опухоли (TNF) и белков Fas, с повреждением клеток и фрагментацией ядерного хроматина (рис., E) [25]. Ферменты проапоптотических рецепторов, которые активируются лекарственными молекулами, будут конкурировать с так называемыми защитными путями выживания в клетке, и это динамическое взаимодействие может остановить или продолжить дальнейшее повреждение клетки.
Следующий механизм гепатотоксичности — повреждение митохондрий, при котором нарушается окисление жирных кислот и выработка энергии. Когда лекарства связываются или иным образом отключают ферменты дыхательной цепи или митохондриальную ДНК, возникает окислительный стресс с последующим анаэробным метаболизмом, лактоацидозом и накоплением триглицеридов (микровезикулярный жир в клетках) (рис., F) [26]. Стеатогепатит (жир, который в основном накапливается в клетках печени и в межклеточном пространстве, с сопутствующим воспалением) обычно связан со злоупотреблением алкоголем или ожирением, также может быть вызван лекарствами.
Некоторые клетки печени могут быть мишенью для лекарственного повреждения или служить модуляторами возникающей реакции. Например, клетки Купфера активируют цитокины, которые могут усиливать повреждение [27], а клетки, накапливающие жир (звездчатые клетки) или макрофаги, могут усиливать повреждение, вызывать фиброз или образовывать гранулемы. Химиотерапевтические агенты могут повредить синусоидальные эндотелиальные клетки — процесс, который может привести к веноокклюзионному заболеванию [28]. Терапевтическое введение гормонов может вызывать дедифференцировку гепатоцитов, приводя к доброкачественным аденомам и, реже, карциномам [29]. Очевидно, возможны множественные и сочетанные варианты повреждения клеток печени. Ряд событий, которые сначала включают внутриклеточное разрушение, некроз клеток или апоптоз с последующей активацией нарушенного иммунного ответа, могут объяснить особенности специфических реакций лекарств: их частоту, тяжесть и исход, несмотря на продолжающееся использование препаратов пациентами с фенотипами, которые кажутся адаптивными [30].
В последние годы, при дальнейшем изучении механизмов DILI, было зарегистрировано несколько новых биомаркеров, включая связанный с апоптозом расщепленный каспазой кератин-18 (cCK-18) [31], связанный с некрозом белка из группы ядерных негистоновых белков HMGB1 [32, 33] и микроРНК (особенно микроРНК-122) [34, 35], биомаркер глутаматдегидрогеназы — специфического повреждения митохондрий [36], биомаркеры, отражающие холестаз (например, желчные кислоты), а также генетические биомаркеры, отражающие восприимчивость к DILI, например, генетический полиморфизм HLA, ферментов метаболизма лекарств и белков-транспортеров лекарств [37]. МикроРНК-122 и глутаматдегидрогеназа были предложены в качестве более чувствительных и специфических биомаркеров повреждения печени, чем аланинаминотрансаминаза (АЛТ) [38]. Также к биомаркерам относятся — общий цитокератин-18 (K-18); K-18, расщепленный каспазой; глутатион-S-трансфераза-α;
Существуют факторы риска, связанные с самим пациентом, окружающей средой и лекарственными препаратами, которые были описаны как индуцирующие DILI, но нет никакой переменной, которая могла бы быть основным фактором риска для всех причин DILI. Некоторые переменные, такие как возраст, пол, ожирение, потребление алкоголя, сахарный диабет и хронические заболевания печени (ХЗП), могут повышать риск развития DILI в зависимости от конкретного препарата [5].
Возраст увеличивает общий риск развития DILI, отчасти из-за полипрагмазии. Ряд препаратов, таких как изониазид, флуклоксациллин, галотан, амоксициллин/клавуланат и нитрофурантоин, повышают риск развития DILI у пожилых людей [45–47]. У пациенток женского пола наблюдаются некоторые тенденции в характере повреждения печени, чаще наблюдаются гепатоцеллюлярная и аутоиммуноподобная реакции [48]. Предполагается, что пациенты с ХЗП подвержены более высокому риску DILI из-за присущей измененной фармакокинетики лекарств, метаболизируемых печенью. Однако лабораторные данные у этих пациентов сложно оценивать из-за конкурирующих причин повышения биохимических показателей печени [49, 50]. Нет данных, свидетельствующих о том, что ХЗП являются основным фактором риска для всех причин DILI, но они могут увеличить риск для отдельных препаратов. Пациенты с гепатитами A, B или C более склонны к развитию DILI в сочетании со специфическими лекарственными средствами, такими как изониазид и антиретровирусные препараты [48].
DILI представляет серьезную клиническую проблему из-за отсутствия стандартизированных диагностических критериев, поздней диагностики, непредсказуемого характера и потенциально смертельного течения [51]. Наиболее тяжелыми клиническими проявлениями DILI являются холестатическое, смешанное (холестатическое и гепатоцеллюлярное) и гепатоцеллюлярное повреждения печени [52]. Метод оценки причинно-следственных связей Roussel Uclaf (Roussel Uclaf Causality Assessment Method, RUCAM) остается наиболее широко используемым не только для отдельных случаев, но также для проспективных и ретроспективных исследований во всем мире. Что касается клинических паттернов, значение фактора RUCAM (определяется как отношение сывороточной аланинаминотрансферазы/верхнего предела нормы к сывороточной щелочной фосфатазе (ЩФ)/верхнего предела нормы: R = (значение АЛТ ÷ АЛТ норм) ÷ (значение ЩФ ÷ ЩФ норм)) может быть полезным при разделении DILI на следующие три модели повреждения печени: холестатическое повреждение с R < 2; смешанное повреждение, с 2 < R < 5 и гепатоцеллюлярное повреждение с R ≥ 5 [53]. Среди этих трех паттернов холестатическое лекарственное повреждение происходит в 20–40% случаев [54]. Кроме того, у пациентов с холестатическим повреждением обычно более легкое течение гепатита, чем у пациентов с гепатоцеллюлярным повреждением.
Нестероидные противовоспалительные препараты (НПВП) представляют собой один из наиболее широко используемых классов лекарственных препаратов в мире и наиболее часто используемых анальгетиков [55]. Основными побочными эффектами НПВП являются желудочно-кишечные, сердечно-сосудистые и почечные повреждения, которые хорошо документированы [56, 57]; гепатотоксичность является редким осложнением, обычно не связанным с дозой, но может осложняться серьезным и даже смертельным исходом [58–60].
Нестероидные противовоспалительные препараты потребляются в огромных количествах во всем мире и, наряду с антимикробными агентами, являются наиболее частыми причинами лекарственно-индуцированного поражения печени [61–63]. Действительно, примерно 10% общей гепатотоксичности, вызванной лекарственными средствами, связано с НПВП. Частота заболеваний печени, вызванных НПВП, о которых сообщалось в клинических исследованиях, довольно равномерна и варьируется от 0,29 на 100 000 [95% доверительный интервал (ДИ) 0,17–051] до 9 на 100 000 (95% ДИ 6–15). Однако, по сравнению с этими результатами, сообщалось о более высоком риске госпитализаций, связанных с НПВП-гепатотоксичностью (3–23 на 100 000 пациентов). НПВП обладают широким спектром повреждений печени, от бессимптомной, транзиторной гипертрансаминаземии до молниеносной печеночной недостаточности. Однако недооценка бессимптомных, легких случаев, а также пациентов с преходящими изменениями в тестах печени ставит под угрозу возможность установить реальный риск гепатотоксичности НПВП [64].
Несколько НПВП были изъяты с рынка из-за печеночных побочных эффектов (бромфенак, ибуфенак, беноксапрофен, дроксикам, пирпрофен, фенклофенак и, совсем недавно, люмиракоксиб); другие, такие как нимесулид, никогда не продавались в одних странах, но были представлены на рынке других. В 2002 г., например, Финляндия и Испания приостановили продажу этого препарата из-за высокой частоты гепатотоксичности [65].
Вызванная НПВП гепатотоксичность может быть связана с повреждением печени в шесть-девять раз чаще у пациентов, которые одновременно принимают другие потенциально гепатотоксичные препараты (например, амоксициллин/клавуланат, ингибиторы протонной помпы, фенобарбитал, изониазид) [66, 67]. Согласно исследованию A. Licata и соавт., стеатоз печени и метаболический синдром могут предрасполагать к вызванной НПВП токсичности печени [68] — ситуация, аналогичная той, которая уже доказана для метотрексата и галотана. Наконец, хроническое злоупотребление алкоголем во время лечения парацетамолом было связано с увеличением повреждения печени, вызванного Ацетаминофеном, включая тех пациентов, которые принимали дозы менее 4 г в день [68].
За последние десять лет работы Кузбасского гепатологического центра мы неоднократно наблюдали гепатотоксические осложнения на фоне приема различных НПВП от лекарственных гепатитов с минимальной активностью до циррозов печени на фоне длительного бесконтрольного приема НПВП и тяжелых фатальных форм на фоне приема Ацетаминофена с алкоголем.
Мы приводим классический пример длительного злоупотребления нескольких форм НПВП, приведшего к формированию цирроза печени и фатальному исходу. Пациентка А., 1946 г. рождения, впервые была госпитализирована по направлению участкового терапевта по экстренным показаниям в гастроэнтерологическое отделение в начале 2017 г. с жалобами на боль в правом подреберье, периодическую тошноту, снижение аппетита, нарушение сна (бессонница ночью), желтушность склер, зуд кожи, отеки голеней, кровоточивость десен, появление синяков на коже. При сборе анамнеза заболевания было выяснено: больная около 30 лет страдает артралгиями, головными болями, по поводу чего часто принимает Анальгин и различные НПВП, с 2012 г. принимает парацетамол по 500 мг в день, по поводу нарушения сна периодически принимает Корвалол (содержит фенобарбитал).
11 октября 2016 г. у пациентки А. впервые появилась желтуха, осмотрена терапевтом по месту жительства и с подозрением на острый гепатит А была экстренно направлена в городскую инфекционную больницу, где при поступлении регистрировалось повышение общего билирубина до 260 мкмоль/л, АЛТ, аспартатаминотрансферазы (АСТ) до 10 норм. Пациентка была обследована на маркеры острых и хронических вирусных гепатитов, которые не были выявлены. Была выписана 15.11.2016 г. с диагнозом «хронический гепатит неуточненной этиологии, очаговое образование печени» с рекомендациями по дообследованию и лечению. Принимала урсодезоксихолевую кислоту (УДХК) 0,25 г 3 раза в день курсами по 3 месяца. При динамическом обследовании маркеры гепатитов В и С, ВИЧ были отрицательные, в сыворотке крови — АСТ 179 Ед/л, АЛТ 127 Ед/л, билирубин общий 173,1 мкмоль/л, ЩФ 700 Ед/л. Для уточнения генеза очагового образования печени выполнены анализы: кровь на антитела к антигенам эхинококка — отрицательно; опухолевые маркеры — альфа-фетопротеин 30,5 МЕ/мл (норма 0–14),
СА 19.9 и раковый эмбриональный антиген (РЭА) — норма; по ультразвуковому исследованию органов брюшной полости (УЗИ ОБП) — уплотнение стенки желчного пузыря, в просвете густая желчь, в 6–7 сегментах печени включения до 10 × 9 мм (гемангиомы). 17.01.2017 г. выполнена мультиспиральная компьютерная томография (МСКТ) ОБП без контрастирования — обнаружены следы жидкости в брюшной полости и малом тазу; гепатоспленомегалия; диффузные изменения печени.
Пациентка наблюдалась амбулаторно участковым терапевтом. Несмотря на лечение, желтуха сохранялась, нарастала слабость, появились отеки, геморрагический синдром, явления печеночной энцефалопатии. В феврале 2017 г. после очередного осмотра пациентка была направлена участковым терапевтом на госпитализацию в гастроэнтерологический стационар. В анамнезе — категорически отрицает злоупотребление алкоголем, профессиональной химической вредности не было. При поступлении объективно отмечалась печеночная энцефалопатия первой стадии, желтушность кожных покровов и склер, на груди множественные сосудистые звездочки, яркие печеночные ладони, умеренные отеки на ногах, асцит, гепатомегалия +3 см ниже реберной дуги. Умеренная деформация суставов кистей рук, коленных суставов. При обследовании в начале госпитализации были выявлены признаки синдромов цитолиза тяжелой степени (АСТ 512 Ед/л (норма 5–37); АЛТ 323 Ед/л (норма 4–42); гамма-глутамилтранспептидаза (ГГТП) 885 Ед/л (норма 7–64)); печеночно-клеточной недостаточности (общий белок 68 г/л, альбумины 25,2 г/л, протромбиновый индекс (ПТИ) 67%); мезенхимального воспаления (в общем анализе крови — ускорение СОЭ до 32 мм/ч, лейкоцитоз 14,6 × 109/л, гамма-глобулин 37,03% (норма 17,6–25,4)); признаки конъюгированной печеночно-клеточной желтухи (гипербилирубинемия 187 мкмоль/л (прямой — 128, непрямой — 58 мкмоль/л)); синдрома холестаза (ЩФ 500 Ед/л (норма 64–306), общий холестерин 4,7 ммоль/л); умеренные признаки портальной гипертензии по УЗИ ОБП — следы свободной жидкости в брюшной полости, расширение селезеночной вены до 8 мм при нормальной ширине воротной вены (11 мм), небольшое увеличение площади селезенки до 60 см
В начале ноября 2017 г. больная вновь заметила пожелтение кожи и склер, нарастание слабости, в анализе крови от 01.12.2017 г. гипербилирубинемия до 200 мкмоль/л. Направлена в гастроэнтерологическое отделение. При поступлении прием лекарственных препаратов отрицала, но со слов родственников — принимала таблетки от боли. В анализах крови отмечался крайне высокий цитолиз АСТ 1328 Ед/л, АЛТ 914 Ед/л; ГГТП 180 Ед/л; были выявлены признаки печеночно-клеточной недостаточности (общий белок 72 г/л; альбумин 27 г/л; ПТИ 63%, фибриноген 1,8 г/л; холестерин общий 2,8 ммоль/л); холестаз и желтуха (билирубин общий 333,6 мкмоль/л; билирубин связанный 240,3 мкмоль/л; билирубин свободный 93,3 мкмоль/л; ЩФ 615 Ед/л), признаки выраженного мезенхимального воспаления (гамма-глобулин 42,2%), незначительная портальная гипертензия (малый асцит по УЗИ). Было назначено патогенетическое лечение — преднизолон в дозе
Ухудшение наступило через 3 месяца, когда пациента вновь сильно пожелтела, наросла энцефалопатия, была госпитализирована в экстренном порядке в гастроэнтерологическое отделение. При поступлении предъявляла жалобы на пожелтение кожных покровов, склер; потемнение мочи, осветление кала; боли в верхних отделах живота, тошноту. При объективном осмотре — кожные покровы и склеры интенсивно желтые, умеренные отеки на ногах, ненапряженный асцит, печеночная энцефалопатия 2-й стадии. В анализах крови — билирубин общий 278,1 мкмоль/л; билирубин связанный 208,8 мкмоль/л; билирубин свободный 69,3 мкмоль/л; АСТ 143,3 Ед/л; АЛТ 238,9 Ед/л; ЩФ 726 Ед/л; ГГТП 99 Ед/л; общий белок 78 г/л; альбумин 35,85%; гамма-глобулин 44,6%; ПТИ 46%. Назначено адекватное лечение. Через сутки от момента поступления у пациентки резко усилилась энцефалопатия — стала сидеть и смотреть в одну точку, перестала контактировать. Осмотрена неврологом, было исключено острое нарушение мозгового кровообращения. Нарушения сознания прогрессировали до комы, нарастала полиорганная недостаточность, через несколько суток, несмотря на интенсивную терапию, пациентка умерла. В вещах пациентки был обнаружен пакет с лекарствами, которые были начаты: парацетамол, кеторолак, нимесулид. Со слов соседок по палате, вечерами пациентка доставала сумку и пила какие-то лекарства, скрывая их от лечащего врача и категорически отрицая их прием.
Такие примеры стали все чаще повторяться среди пациентов с заболеваниями печени, они не готовы отказаться от приема НПВП, утверждая, что у них бывают боли различного характера или что они принимают эти препараты для профилактики болей. Запреты врача на прием гепатотоксичных препаратов, особенно НПВП, часто не соблюдаются. А доступность и бесконтрольность применения НПВП в дальнейшем будет все чаще приводить к росту лекарственной болезни печени, в том числе и циррозу печени.
Фактически НПВП в настоящее время доступны по всему миру на рынке в качестве безрецептурных лекарств, не требующих какого-либо медицинского назначения, а также с контролем продолжительности лечения и дозировки, выполняемой только пациентом, без какого-либо медицинского наблюдения. Следствием такого отношения является полное отсутствие медицинской оценки возможных рисков и противопоказаний, продолжительности и дозы лечения НПВП, что может привести к большему количеству побочных эффектов, иногда серьезных и неожиданных. Чтобы свести к минимуму потенциальный риск гепатотоксичности от НПВП, рекомендуется самая низкая эффективная доза и необходимо избегать назначения высокогепатотоксичных НПВП (нимесулид, диклофенак, сулиндак и т. п.) в качестве препарата первой линии, если имеются другие, более безопасные НПВП.
Литература
- Lazarou J., Pomeranz B. H., Corey P. N. Incidence of adverse drug reactions in hospitalized patients // JAMA. 1998; 279: 1200–1205.
- Lee W. M. Drug-induced acute liver failure // Clin Liver Dis. 2013; 17: 575–86. DOI: 10.1016/j.cld.2013.07.001.
- Fontana R. J., Hayashi P. H., Gu J., et al. Idiosyncratic drug-induced liver injury is associated with substantial morbidity and mortality within 6 months from onset // Gastroenterology. 2014; 147: 96–108.e4. DOI: 10.1053/j.gastro.2014.03.045.
- Sgro C., Clinard F., Ouazir K., et al. Incidence of drug-induced hepatic injuries: a French population-based study // Hepatology. 2002; 36: 451–5. DOI: 10.1053/jhep.2002.34857.
- Björnsson E. S., Bergmann O. M., Björnsson H. K., et al. Incidence, presentation, and outcomes in patients with drug-induced liver injury in the general population of Iceland // Gastroenterology. 2013; 144: 1419–25. DOI: 10.1053/j.gastro.2013.02.006.
- Stevens J. L., Baker T. K. The future of drug safety testing: expanding the view and narrowing the focus // Drug Discov Today. 2009; 14: 162–7. DOI: 10.1016/j.drudis.2008.11.009.
- Nichols W. G., Steel H. M., Bonny T., et al. Hepatotoxicity observed in clinical trials of aplaviroc (GW873140) // Antimicrob Agents Chemother. 2008; 52: 858–65. DOI: 10.1128/AAC.00821-07.
- Benza R. L., Barst R. J., Galie N., et al. Sitaxsentan for the treatment of pulmonary arterial hypertension: a 1-year, prospective, open-label observation of outcome and survival // Chest. 2008; 134: 775–82. DOI: 10.1378/chest.07-0767.
- Wysowski D. K., Swartz L. Adverse drug event surveillance and drug withdrawals in the United States, 1969–2002: the importance of reporting suspected reactions // Arch Intern Med. 2005; 165: 1363–9. DOI: 10.1001/archinte.165.12.1363.
- Ostapowicz G., Fontana R. J., Schiodt F.V., et al. Results of a prospective study of acute liver failure at 17 tertiary care centers in the United States // Ann Intern Med. 2002; 137: 947–954.
- Stine J. G., Chalasani N. Chronic liver injury induced by drugs: a systematic review // Liver Int. 2015 Nov; 35 (11): 2343-2353. Doi: 10.1111/liv.12958.
- Weinshilboum R. Inheritance and drug response // N Engl J Med. 2003; 348: 529–537.
- Guengerich F. P. Common and uncommon cytochrome P450 reactions related to metabolism and chemical toxicity // Chem Res Toxicol. 2001; 14: 611–650.
- Hunt C. M., Westerkam W. R., Stave G. M. Effect of age and gender on the activity of human hepatic CYP3A // Biochem Pharmacol. 1992; 44: 275–283.
- Ikemoto S., Imaoka S., Hayahara N., Maekawa M., Funae Y. Expression of hepatic microsomal cytochrome P450s as altered by uremia // Biochem Pharmacol. 1992; 43: 2407–2412.
- Guengerich F. P. Common and uncommon cytochrome P450 reactions related to metabolism and chemical toxicity // Chem Res Toxicol. 2001; 14: 611–650.
- Moss A. J. The QT interval and torsades de pointes // Drug Saf. 1999; 21: Suppl 1: 5–10.
- Thummel K. E., Slattery J. T., Ro H., et al. Ethanol and production of the hepatotoxic metabolite of acetaminophen in healthy adults // Clin Pharmacol Ther. 2000; 67: 591–599.
- Yun C. H., Okerholm R. A., Guengerich F. P. Oxidation of the antihistamine drug terfenadine in human liver microsomes: role of cytochrome P-450 3A(4) in N-dealkylation and C-hydroxylation // Drug Metab Dispos. 1993; 21: 403–409.
- Beaune P., Dansette P. M., Mansuy D., et al. Human anti-endoplasmic reticulum autoantibodies appearing in a drug-induced hepatitis are directed against a human liver cytochrome P-450 that hydroxylates the drug // Proc Natl Acad Sci U S A. 1987; 84: 551–555.
- Lee W. M. Drug-Induced Hepatotoxicity // N Engl J Med. 2003, Jul 31; 349 (5): 474–485.
- Trauner M., Meier P. J., Boyer J. Molecular pathogenesis of cholestasis // N Engl J Med. 1998; 339: 1217–1227.
- Robin M.-A., Le Roy M., Descatoire V., Pessayre D. Plasma membrane cytochromes P450 as neoantigens and autoimmune targets in drug-induced hepatitis // J Hepatol. 1997; 26: Suppl 1: 23–30.
- Jaeschke H., Gores G. J., Cederbaum A. I., Hinson J. A., Pessayre D., Lemasters J. J. Mechanisms of hepatotoxicity // Toxicol Sci. 2002; 66: 166–176.
- Reed J. C. Apoptosis-regulating proteins as targets for drug discovery // Trends Mol Med. 2001; 7: 314–319.
- Pessayre D., Berson A., Fromenty B., Mansouri A. Mitochondria in steatohepatitis // Semin Liver Dis. 2001; 21: 57–69.
- Jonsson J. R., Edwards-Smith C. J., Catania S. C., et al. Expression of cytokines and factors modulating apoptosis by human sinusoidal lymphocytes // J Hepatol. 2000; 32: 392–398.
- DeLeve L. D., Shulman H., McDonald G. B. Toxic injury to hepatic sinusoids: sinusoidal obstruction syndrome (veno-occlusive disease) // Semin Liver Dis. 2002; 22: 27–42.
- Brosens I., Johannisson E., Baulieu E.-E., et al. Oral contraceptives and hepatocellular carcinoma // Br Med J. 1986; 292: 1667–1668.
- Watkins P. B. Drug metabolism by cytochromes P450 in the liver and small bowel // Gastroenterol Clin North Am. 1992; 21: 511–526.
- Antoine D. J., Williams D. P., Kipar A., et al. High-mobility group box-1 protein and keratin-18, circulating serum proteins informative of acetaminophen-induced necrosis and apoptosis in vivo // Toxicol Sci. 2009; 112: 521–531.
- Antoine D. J., Dear J. W., Lewis P. S., et al. Mechanistic biomarkers provide early and sensitive detection of acetaminophen-induced acute liver injury at first presentation to hospital // Hepatology. 2013; 58: 777–787.
- Antoine D. J., Jenkins R. E., Dear J. W., et al. Molecular forms of HMGB1 and keratin-18 as mechanistic biomarkers for mode of cell death and prognosis during clinical acetaminophen hepatotoxicity // J Hepatol. 2012; 56: 1070–1079.
- Wang K., Zhang S., Marzolf B. et al. Circulating microRNAs, potential biomarkers for drug-induced liver injury // Proc Natl Acad Sci USA. 2009; 106: 4402–4407.
- Dear J. W., Antoine D. J., Starkey-Lewis P. et al. Early detection of paracetamol toxicity using circulating liver microRNA and markers of cell necrosis // Br J Clin Pharmacol. 2014; 77: 904–905.
- McGill M. R., Sharpe M. R., Williams C. D. et al. The mechanism underlying acetaminophen-induced hepatotoxicity in humans and mice involves mitochondrial damage and nuclear DNA fragmentation // J Clin Invest. 2012; 122: 1574–1583.
- Yu Y. C., Mao Y. M., Chen C. W. et al. Drug-induced Liver Injury (DILI) Study Group; Chinese Society of Hepatology (CSH); Chinese Medical Association (CMA). CSH guidelines for the diagnosis and treatment of drug-induced liver injury // Hepatol Int. 2017; 11: 221–241.
- Church R. J., Watkins P. B. The transformation in biomarker detection and management of drug-induced liver injury // Liver Int. 2017; 37: 1582-1590.
- Church R. J., Kullak-Ublick G. A., Aubrecht J. et al. Candidate biomarkers for the diagnosis and prognosis of drug-induced liver injury: An international collaborative effort // Hepatology. 2019, Feb; 69 (2): 760–773. DOI: 10.1002/hep.29802. Epub 2018 Jun 27.
- Kullak-Ublick G. A., Andrade R. J., Merz M. et al Drug-induced liver injury: recent advances in diagnosis and risk assessment // Gut. 2017; 66: 1154–1164.
- Fannin R. D., Russo M., O’Connell T. M. et al. Acetaminophen dosing of humans results in blood transcriptome and metabolome changes consistent with impaired oxidative phosphorylation // Hepatology. 2010; 51: 227-236.
- Peta V., Tse C., Perazzo H. et al. Serum apolipoprotein A1 and haptoglobin, in patients with suspected drug-induced liver injury (DILI) as biomarkers of recovery // PLoS One. 2017; 12: e0189436.
- Real M., Barnhill M. S., Higley C., Rosenberg J., Lewis J. H. Drug-Induced Liver Injury: Highlights of the Recent Literature // Drug Saf. 2019 Mar; 42 (3): 365-387. Doi: 10.1007/s40264-018-0743-2.
- McGill M. R., Jaeschke H. Biomarkers of drug-induced liver injury: progress and utility in research, medicine, and regulation // Expert Rev Mol Diagn. 2018 Sep; 18 (9): 797–807. DOI: 10.1080/14737159.2018.1508998.
- Fountain F. F., Tolley E., Chrisman C. R., Self T. H. Isoniazid hepatotoxicity associated with treatment of latent tuberculosis infection: a 7-year evaluation from a public health tuberculosis clinic // Chest. 2005; 128: 116–123.
- Olsson R., Wiholm B. E., Sand C. et al. Liver damage from flucloxacillin, cloxacillin and dicloxacillin // J Hepatol. 1992; 15: 154–161.
- Lucena M. I., Andrade R. J., Fernández M. C., Pachkoria K., Pelaez G., Durán J. A., et al. Spanish Group for the Study of Drug?Induced Liver Disease (Grupo de Estudio para las Hepatopatías Asociadas a Medicamentos (GEHAM)). Determinants of the clinical expression of amoxicillin?clavulanate hepatotoxicity: a prospective series from Spain // Hepatology. 2006; 44: 850–856.
- Chalasani N. P., Hayashi P. H., Bonkovsky H. L., Navarro V. J., Lee W. M., Fontana R. J. Practice Parameters Committee of the American College of Gastroenterology. ACG Clinical Guideline: the diagnosis and management of idiosyncratic drug-induced liver injury // Am J Gastroenterol. 2014; 109: 950–966.
- Lewis J. H., Stine J. G. Review article: prescribing medications in patients with cirrhosis – a practical guide // Aliment Pharmacol Ther. 2013; 37: 1132–1156.
- Sulkowski M. S., Thomas D. L., Mehta S. H., Chaisson R. E., Moore R. D. Hepatotoxicity associated with nevirapine or efavirenz?containing antiretroviral therapy: role of hepatitis C and B infections // Hepatology. 2002; 35: 182–189.
- Fontana R. J. Acute liver failure including acetaminophen overdose // Med Clin North Am. 2008; 92: 761–794. DOI: 10.1016/j.mcna.2008.03.005.
- Padda M. S., Sanchez M., Akhtar A. J., Boyer J. L. Drug-induced cholestasis // Hepatology. 2011; 53: 1377–1387. DOI: 10.1002/hep.24229.
- Danan G., Teschke R. RUCAM in Drug and Herb Induced Liver Injuryи // Int J Mol Sci. 2016, Jan; 17(1): 14. DOI: 10.3390/ijms17010014.
- Wehling M. Non-steroidal anti-inflammatory drug use in chronic pain conditions with special emphasis on the elderly and patients with relevant comorbidities: management and mitigation of risks and adverse effects // Eur J Clin Pharmacol. 2014; 70: 1159–1172.
- Day R. O., Graham G. G. Non-steroidal anti-inflammatory drugs (NSAIDs) // BMJ. 2013; 346: f3195.
- Ungprasert P., Cheungpasitporn W., Crowson C. S, Matteson E. L. Individual non-steroidal anti-inflammatory drugs and risk of acute kidney injury: a systematic review and meta-analysis of observational studies // Eur J Intern Med. 2015; 26: 285–91.
- Motola D., Vargiu A., Leone R., Cocci A., Salvo F., Ros B., et al. Hepatic adverse drug reactions: a case/non?case study in Italy // Eur J Clin Pharmacol. 2007; 63: 73–79.
- Pillans P. I., Ghiculescu R. A., Lampe G., Wilson R., Wong R., Macdonald G. A. Severe acute liver injury associated with lumiracoxib // J Gastroenterol Hepatol. 2012; 27: 1102–1105.
- Page M., Christin F., Hayi?Slayman D., Baillon J. J., Ber C. E., Delafosse B., et al. Acute liver failure due to a treatment by nimesulide: another case and review // Ann Fr Anesth Reanim. 2008; 27: 742–746.
- Andrade R. J., Lucena M. I., Fernández M. C. et al. Drug-induced liver injury: an analysis of 461 incidences submitted to the Spanish registry over a 10-year period // Gastroenterology. 2005; 129: 512–521.
- Bjornsson E. Review article: drug-induced liver injury in clinical practice // Aliment Pharmacol Ther. 2010; 32: 3–13.
- Hussaini S. H., Farrington E. A. Idiosyncratic drug-induced liver injury: an overview // Expert Opin Drug Saf. 2007; 6: 673–684.
- Bessone F. Non-steroidal anti-inflammatory drugs: What is the actual risk of liver damage? // World J Gastroenterol. 2010, Dec 7; 16 (45): 5651–5661. DOI: 10.3748/wjg.v16.i45.5651
- Donati M., Conforti A., Lenti M. еt al. Risk of acute and serious liver injury associated to nimesulide and other NSAIDs: data from drug-induced liver injury case-control study in Italy // Br J Clin Pharmacol. 2016; 82 (1): 238–248.
- García Rodríguez L. A., Williams R., Derby L. E., Dean A. D., Jick H. Acute liver injury associated with nonsteroidal anti-inflammatory drugs and the role of risk factors // Arch Intern Med. 1994; 154: 311–316.
- Pérez Gutthann S., García Rodríguez L. A. The increased risk of hospitalizations for acute liver injury in a population with exposure to multiple drugs // Epidemiology. 1993; 4: 496–501.
- Licata A., Calvaruso V., Cappello M., Craxì A., Almasio P. L. Clinical course and outcomes of drug-induced liver injury: nimesulide as the first implicated medication // Dig Liver Dis. 2010; 42: 143–148.
- Verma S., Kaplowitz N. Diagnosis, management and prevention of drug-induced liver injury.// Gut. 2009; 58: 1555–1564.
Е. Н. Баранова, кандидат медицинских наук
О. А. Воросова
М. С. Карягина
К. А. Краснов, кандидат медицинских наук
ФГБОУ ВО КемГМУ Минздрава России, Кемерово
1 Контактная информация: eka-pl@rambler.ru
DOI: 10.26295/OS.2020.67.71.005
Лекарственная болезнь печени. Клинический случай цирроза печени на фоне приема нестероидных противовоспалительных препаратов/ Е. Ю. Плотникова, Е. Н. Баранова, О. А. Воросова, М. С. Карягина, К. А. Краснов
Для цитирования: Лечащий врач № 2/2020; Номера страниц в выпуске: 28-34
Теги: лекарственное повреждение печени, стеатоз, анальгетики
Купить номер с этой статьей в pdf