Распространенность геморроидальной болезни отличается в разных странах: в России она составляет 130–145 человек на 1000 взрослого населения, в США геморрой диагностируется более чем у 1 млн населения в год [1, 2], и наиболее часто заболевание встречается у мужчин трудоспособного возраста 45–65 лет [3].
Несмотря на высокую распространенность геморроя, патогенез заболевания до конца не изучен [3], хотя большинство авторов полагают, что основными факторами развития геморроидальной болезни являются сосудистый и механический. Основоположником сосудистой теории был J. Morgagni, а поддерживали и популяризировали ее J. Malgaigne и F. Shezner [4]. В основе данной теории лежит дисфункция сосудов, обеспечивающих приток артериальной крови по улитковым артериям к венозным тельцам и отток по кавернозным венам, что приводит к увеличению размеров геморроидальной ткани, являющейся субстратом для развития заболевания [1]. Основоположниками механической теории были O. Gass и J. Adams [5], а позднее ее развил W. Thomson [6]. Данная теория основывается на растяжении и дистрофических изменениях в анатомических структурах подслизистого слоя прямой кишки (продольная мышца, связка Паркса и пр.) [1], что приводит к выпадению внутренних геморроидальных узлов и неспособности фиксации их в анальном канале. По нашему мнению, эти теории не антагонистичны, а дополняют друг друга в зависимости от этиопатогенеза заболевания.
По мнению ряда авторов, всем пациентам с геморроем в качестве первого этапа лечения показана консервативная терапия, направленная на нормализацию деятельности желудочно-кишечного тракта, устранение запоров с помощью потребления адекватного количества жидкости и пищевых волокон, в сочетании с местной фармакотерапией [7, 8]. При неэффективности консервативной терапии показаны хирургические методы лечения, которые можно разделить на две группы: инвазивные и малоинвазивные [9–11]. К инвазивным методам лечения относят геморроидэктомию (открытая геморроидэктомия по Миллигану–Моргану, закрытая геморроидэктомия по Фергюсону, подслизистая геморроидэктомия — операция Паркса, геморроидэктомия с использованием гармонического скальпеля), а также степлерную геморроидопексию (операция Лонго). Из малоинвазивных методов лечения геморроя в настоящее время хорошо зарекомендовали себя склерозирование внутренних геморроидальных узлов, лигирование латексными кольцами и дезартеризация геморроидальных узлов с/без мукопексии.
Несмотря на все разнообразие хирургических методов лечения, ни один из них в современных условиях не может считаться «золотым стандартом» [3, 12, 13], так как каждый в отдельности обладает своими преимуществами и недостатками. Геморроидэктомия характеризуется высокой эффективностью в отдаленном послеоперационном периоде и незначительным процентом рецидивов [14–16], но при этом наблюдается выраженный болевой синдром в послеоперационном периоде, который связан с массивным повреждением анодермы, что обуславливает длительный койко-день и период нетрудоспособности. Кроме того, геморроидэктомия может сопровождаться такими серьезными осложнениями, как стриктура анального канала, недостаточность анального сфинктера и формирование длительно незаживающих ран [17–20].
Малоинвазивные методы лечения геморроя позволяют значительно снизить уровень боли в послеоперационном периоде, сократить послеоперационный койко-день, период нетрудоспособности и уменьшить число осложнений [21, 22].
Согласно данным многочисленных исследований [2, 23–25], в настоящее время наиболее эффективным малоинвазивным хирургическим методом лечения геморроя 3–4 стадии является допплероконтролируемая дезартеризация внутренних узлов с мукопексией, воздействующая на все патогенетические факторы заболевания, как и геморроидэктомия [26, 27].
Однако во всех исследованиях, посвященных данному вопросу, число пациентов с 4-й стадией заболевания незначительно, что не позволяет объективно оценить возможности дезартеризации с мукопексией у данной категории больных. Кроме того, отсутствуют рандомизированные исследования, в которых проводится сравнение допплероконтролируемой дезартеризации с мукопексией и геморроидэктомии гармоническим скальпелем.
Целью проводимого рандомизированного исследования является сравнение результатов допплероконтролируемой дезартеризации геморроидальных узлов с мукопексией и геморроидэктомии гармоническим скальпелем через 6 мес после операции.
Материалы и методы исследования
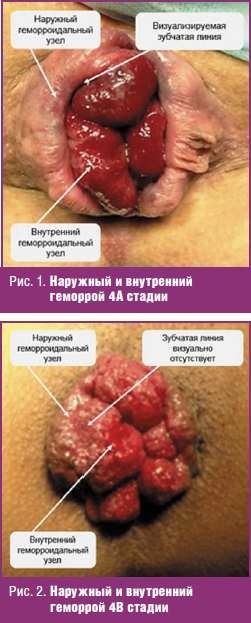
Классификация геморроя с учетом вышеописанной модификации имеет следующий вид (табл. 1).
В данное исследование включено 240 пациентов с геморроем 3-й и 4А стадии. У 156/240 (65%) больных установлен диагноз геморроя 3-й стадии, у 84/240 (35%) — геморрой 4А стадии заболевания. Все пациенты, включенные в исследование, методом рандомизации разделены на две группы. Рандомизация выполнялась методом конвертов, в распределении один к одному. Пациентам первой группы (n = 120) выполнена допплероконтролируемая дезартеризация внутренних геморроидальных узлов с мукопексией (ДДМ), во второй группе (n = 120) — геморроидэктомия гармоническим скальпелем (ГГС). Группы не различались между собой по полу и возрасту (табл. 2).
ДДМ с мукопексией выполнялась с использованием комплекса «Ангиодин-Прокто», который состоит из проктоскопа и портативного электронного блока. Проктоскоп является совместной отечественной разработкой ФГБУ «ГНЦК им. А. Н. Рыжих» Минздрава России и ЗАО «БИОСС». В проктоскоп вмонтировано окно, с помощью которого возможно выполнять мукопексию без извлечения последнего из анального канала. УЗИ-датчик расположен под углом 45° на поверхности проктоскопа, что позволяет определять локализацию дистальных ветвей верхней прямокишечной артерии и глубину их залегания ниже места шовного лигирования. Эта конструктивная особенность проктоскопа позволяет при извлечении выдвижного окна полностью визуализировать геморроидальный узел и контролировать УЗИ-датчиком качество прошивания геморроидальной артерии. Встроенный в проктоскоп осветитель позволяет выполнять операцию без использования дополнительного освещения. В комплекс «Ангиодин-Прокто», кроме разработанного проктоскопа, входит передвижная стойка со встроенным экраном, позволяющим определять и контролировать на всех этапах операции параметры кровотока геморроидальной артерии.
Геморроидэктомия выполнялась с использованием ультразвукового скальпеля Harmonic Synergy компании Johnson and Johnson, принцип действия которого основан на высокой частоте колебания титанового лезвия рабочей насадки в продольном направлении с частотой 55 000 Гц. Благодаря вибрации титанового лезвия происходит механическое разрезание тканей с одномоментной коагуляцией сосудов, что обеспечивает надежный гемостаз.
Всем пациентам, включенным в исследование, в пред- и послеоперационном периоде выполнялась колоноскопия в позиции ретрофлексии, что позволило объективно оценить результаты хирургического лечения в сроки 6 мес после операции.
Статистический анализ выполнялся с использованием программы SPSS для Windows, версия 17. Результаты представлены в виде среднего ± стандартное отклонение. Различия между группами были анализированы с помощью критерия Фишера или Вилькоксона для непараметрических данных и двустороннего критерия Стьюдента для нормально распределенных данных. Статистически значимой была принята величина p < 0,05.
Результаты
Результаты хирургического лечения в течение 45 дней после операции были отслежены у всех пациентов, включенных в исследование: по 120 в каждой группе. Из 240 оперированных результаты лечения в течение 6 мес прослежены у 229 (95,4%) больных, включая анализ жалоб, ректальный осмотр, колоноскопию в позиции ретрофлексио и контрольное ультразвуковое исследование ректальным датчиком (рис. 3, 4).
Осложнения в течение 45 дней после операции возникли у 9/120 (7,5%) пациентов в первой группе и у 19/120 (15,8%) больных во второй (p = 0,03) (табл. 3). У пациентов обеих групп отмечалась острая задержка мочеиспускания, тромбоз наружных геморроидальных узлов и кровотечение. В первой группе у двух пациентов на 8-й и 12-й день после операции возникло ректальное кровотечение после натуживания при дефекации в результате прорезывания обвивного шва мукопексии. В группе ГГС у двух пациентов на 2-й и 4-й день послеоперационного периода также возникло кровотечение из ложа удаленного геморроидального узла. Фиброзное сужение анального канала возникло у 3 (2,5%) пациентов после геморроидэктомии. Данным пациентам в течение 2 недель выполнялось бужирование анального канала, что предотвратило формирование рубцовой стриктуры.
Осложнения, в сроки от 45 дней до 6 мес, возникли у 2/113 (1,8%) пациентов в первой группе и у 13/116 (11,3%) больных во второй (p = 0,02) (табл. 4). У 4 пациентов обеих групп диагностирована хроническая анальная трещина со спазмом сфинктера, что потребовало выполнения пневмодивульсии анального сфинктера с иссечением трещины. Остальные осложнения возникли только у пациентов после ГГС. Так, у 1 (0,9%) пациента диагностирована недостаточность анального сфинктера 1-й степени, которая была подтверждена данными аноректальной манометрии. Пациенту проведен курс анальной электростимуляции с положительным эффектом. У 2 (1,7%) больных сформировалась стриктура анального канала, без клинических проявлений. Данные пациенты находятся под динамическим наблюдением. У 1 (0,9%) пациента диагностирован прямокишечный свищ и по 1 (0,9%) случаю — тромбоз наружного геморроидального узла и длительно незаживающие раны. В 1 (0,9%) наблюдении отмечались тенезмы на протяжении 6 мес, что, вероятно, связано с выраженными рубцовыми изменениями в проксимальной трети анального канала после геморроидэктомии. У пациента со свищем прямой кишки при УЗИ ректальным датчиком выявлено, что ход свища транссфинктерный, захватывает менее 1/3 порции наружного сфинктера, что послужило основанием для его иссечения в просвет кишки. У 4 (3,4%) пациентов отмечалась болезненность во время дефекации, что было связано с травматизацией рубцово-измененной ткани при дефекации.
При оценке результатов рецидив пролапса внутренних узлов был зафиксирован у 2/113 (1,8%) пациентов первой группы через 2 и 3 мес после операции. Рецидив кровотечения в течение 6 мес после операции возник у 1/113 (0,88%) пациента после ДДМ и у 5/116 пациентов (4,3%) после ГГС (р = 0,45), в результате формирования добавочной кавернозной ткани. Всем 6 пациентам выполнено склерозирование 3% раствором полидоканола сформированных геморроидальных узлов с положительным эффектом. Кроме того, 10 (8,8%) больных после ДДМ и 4 (3,4%) пациента после ГГС отмечали сохранение наружных геморроидальных узлов без признаков воспаления (р = 0,14).
Для контроля изменений, происходящих в анальном канале после ДДМ и ГГС, пациентам с 3-й и 4А стадией геморроя через 6 мес после операции проводилась контрольная колоноскопия в позиции ретрофлексио (рис. 5). После ДДМ ни у одного пациента рубцовых деформаций анального канала не отмечено, остаточной кавернозной ткани не выявлено. После ГГС у 73/116 (62,9%) оперированных в нижнеампулярном отделе прямой кишки сформировались протяженные рубцово-измененные ткани с переходом на промежность, что приводило к деформации аноректальной зоны и ее сужению.
Обсуждение
Проводимое рандомизированное исследование является оригинальным и направлено на сравнительное изучение результатов лечения пациентов с 3–4А стадией геморроя допплероконтролируемой дезартеризацией с мукопексией и геморроидэктомией гармоническим скальпелем.
Похожее по дизайну исследование проведено в 2004 г. A. Bursics с соавт. [29], с периодом наблюдения 11,8 ± 3,1 мес, включившее 60 пациентов с 1–4 стадией геморроя. Автор выполнял изолированную допплероконтролируемую дезартеризацию внутренних узлов (первая группа) и сравнивал ее с закрытой геморроидэктомией (вторая группа). Осложнения после геморроидэктомии составили 46,6%, в то время как после дезартеризиции — лишь 20% (р < 0,05). При оценке результатов лечения через 12 мес были получены достоверные различия в частоте рецидива заболевания. У 13,3% пациентов в первой группе диагностировано кровотечение, в 3,3% случаев — пролапс геморроидальных узлов. Однако после дезартеризации повторное кровотечение возникло в 16,6% наблюдений, а рецидив выпадения внутренних узлов — в 83,3%, что сопровождалось болью при дефекации у 10% пациентов.
Для снижения частоты рецидива пролапса внутренних геморроидальных узлов A. M. Hussein [30] предложил дополнить дезартеризацию мукопексией, что значительно увеличило эффективность лечения у пациентов при поздних стадиях заболевания. По мнению ряда авторов, дезартеризация с мукопексией позволяет ликвидировать приток артериальной крови к геморроидальным узлам и фиксировать их в анальном канале выше зубчатой линии, тем самым воздействуя на сосудистый и механический факторы развития заболевания [26, 27].
В первом международном мультицентровом проспективном исследовании, проведенном S. Rako с соавт. [31] в 2013 г., была показана высокая эффективность допплероконтролируемой дезартеризации с мукопексией у пациентов с 3-й и 4-й стадиями геморроя. Через 12 мес после операции рецидив кровотечения возник лишь у 2% пациентов с 3-й стадией заболевания и у 11% больных с 4-й стадией, повторное выпадение внутренних узлов отмечали 8% оперированных с 3-й стадией и 18% — с 4-й стадией геморроя.
В отличие от аналогов, в нашем исследовании отображены не только жалобы пациентов, но и анализированы результаты инструментальных методов обследования, что позволило объективно оценить все изменения, происходящие в анальном канале в отдаленном послеоперационном периоде. Следует отметить, что осложнения в сроки до 6 мес возникли у 11 (9,7%) пациентов после ДДМ. В то время как после ГГС послеоперационные осложнения возникли у 32 (27,8%) больных, что потребовало дополнительного консервативного и хирургического лечения (р = 0,02). После ДДМ рецидив пролапса внутренних узлов был зафиксирован у 2 (1,8%) оперированных первой группы. Рецидив кровотечения возник у 1 (0,88%) пациента после ДДМ и у 5 пациентов (4,3%) после ГГС (р = 0,45), что потребовало выполнения склерозирования дополнительных геморроидальных узлов. Таким образом, данное исследование показало эффективность ДДМ у пациентов с 3-й и 4А стадиями заболевания.
Заключение
Допплероконтролируемая дезартеризация внутренних геморроидальных узлов с мукопексией является патогенетически обоснованной операцией, воздействующей как на сосудистый, так и на механический факторы развития геморроя. ДДМ — надежная альтернатива традиционной геморроидэктомии и сопоставима с ней по эффективности у пациентов с 3-й и 4А стадиями геморроя в отдаленном послеоперационном периоде.
Литература
- Воробьев Г. И., Шелыгин Ю. А., Благодарный Л. А. Геморрой. Изд. 2-е доп. М.: Литера, 2010. С. 188.
- Corman M. L. Colon and rectal surgery. 5-th ed. Philadelfia: Lippincott, 2004. P. 1741.
- Ripetti V., La Vaccara V., Greco S., Arullani A. A Randomized trial comparing Stapled Rectal Mucosectomy versus Open and Semiclosed Hemorrhoidectomy // Dis Colon Rectum. 2015. Vol. 58. P. 1083–1090.
- Altomare D. F., Giuratrabocchetta S. Conservative and surgical treatment of haemorrhoids // Na. Rev Gastroenterol Hepatol. 2013. Vol. 10. P. 513–521.
- Gass O. C., Adams J. Haemorrhoids: aetiology and pathology // Am J Surg. 1950. Vol. 79. P. 40–43.
- Thomson W. H. F. The nature of haemorrhoids // Br J Surg. 1975. Vol. 62. P. 542–552.
- Cataldo P., Ellis C. N., Gregorcyk S. et al. The American Society of Colon and Rectal Surgeons.Practice Parameters for the Management of Hemorrhoids // Dis Colon Rectum. 2005; 48: 189–194.
- Keighley M. R., Buchmann P., Minervium S., Arbai Y., Alexander-Williams J. Prospective trials of minor surgical procedures and high fibre diet for haemorrhoids // BMJ. 1997. Vol. 2. P. 967–969.
- Ferguson E. F. Jr. Alternatives in the treatment of hemorrhoidal disease // South Med J. 1988. Vol. 81. P. 606–610.
- E1-Awady H. M., El-Sefi T. A., Shehata M. I. Comparative study of three lines of surgical management of haemorrhoidal disease // Saudi Med J. 1986. Vol. 7. P. 333–339.
- Dennison A. R., Paraskevopoulos J. A., Kerrigan D. D., Shorthouse A. J. New thoughts on the aetiology of haemorrhoids and the development of non-operative methods for their management // Minerva Chir. 1996. Vol. 51. P. 209–216.
- Kaidar-Person O., Person B., Wexner S. D. Hemorrhoidal disease: a comprehensive review // J Am Coll Surg. 2007. Vol. 204. P. 102–117.
- Ratto C., Parades V. Doppler-guided ligation of hemorrhoidalarteries with mucopexy: A technique forthe future // J Visceral Surgery. 2014.
- Шелыгин Ю. А. Клинические рекомендации. Колопроктология. М.: ГЭОТАР-Медиа, 2015. С. 526.
- Altomare D. F., Roveran A., Pecorella G., Gaj F., Stortini E. The treatment of hemorrhoids: guidelines of the Italian Society of Colo-Rectal Surgery // Tech Coloproctol. 2006. Vol. 10. P. 181–186.
- Rivadeneira D. E., Steele S. R., Ternent C., Chalasani S. Practice Parameters for the Management of Hemorrhoids (Revised 2010). The Standards Practice Task Force of the American Society of Colon and Rectal Surgeons // Dis Colon Rectum. 2011. Vol. 54: 9. P. 1059–1064.
- Chen J. S., You J. F. Current status of surgical treatment for hemorrhoids — systematic review and meta-analysis // Chang Gung Med J. 2010. Vol. 33. P. 488–500.
- Milligan E. T., Morgan C. N., Jones L. E., Officer R. Surgical anatomy of the anal canal and the operative treatment of hemorrhoids // Lancet. 1937. Vol. 2. P. 1119–1124.
- Ommer A., Hinrichs J., Mollenberg H., Marla B., Walz M. K. Long-term results after stapled hemorrhoidopexy: a prospective study with a 6 year follow-up // Dis Colon Rectum. 2011. Vol. 54. P. 601–618.
- Shao W. J., Li G. C., Zhang Z. H. Systematic review and meta analysis of randomized controlled trials comparing stapled haemorrhoidopexy with conventional Haemorrhoidectomy // Br J Surg. 2008. Vol. 95. P. 147–160.
- Awad A. E. A prospective randomised comparative study of endoscopic band ligation versus injection sclerotherapy of bleeding internal haemorrhoids in patients with liver cirrhosis // Arab J Gastroenterol. 2012. Vol. 13. P. 77–81.
- Pucher P. H., Sodergren M. H., Lord A. C., Darzi A., Ziprin P. Clinical outcome following Doppler-guided haemorrhoidal artery ligation: a systematic review // Colorectal Disease. 2013. Vol. 15. P. 284–294.
- Титов А. Ю., Благодарный Л. А., Абрицова М. В. Cравнительная оценка лечения геморроя допплероконтролируемой дезартеризацией внутренних геморроидальных узлов с мукопексией и геморроидэктомией (рандомизированное, проспективное исследование) // Колопроктология. 2014. № 3. С. 39.
- Титов А. Ю., Абрицова М. В. Допплероконтролируемая дезартеризация внутренних геморроидальных узлов с мукопексией и геморроидэктомия (сравнительное, рандомизированное, проспективное исследование) // Колопроктология. 2015. № 1. С. 47–48.
- Denoya P., Tam J., Bergamaschi R. Hemorrhoidal dearterialization with mucopexy versus hemorrhoidectomy: 3-year follow-up assessment of a randomized controlled trial // Tech Coloproctol. 2014. Vol. 18. Р. 1081–1085.
- Scheyer M. Doppler-guided recto-anal repair: a new minimally invasive treatment of hemorrhoidal disease of all grades according to scheyer and arnold // Gastroenterol Clin Biol. 2008. Vol. 32. Р. 664.
- Schuurman J. P., Go P. M. N. Y. H. Anal duplex fails to show changes in vascular anatomy after the haemorrhoidal artery ligation procedure // Colorectal Disease. 2012. Vol. 14. Р. e330-e334.
- Шелыгин Ю. А., Титов А. Ю., Абрицова М. В. Модифицированная классификация геморроя // Колопроктология. 2015. № 2: 52. С. 4–10.
- Bursics A., Morvay K., Kupcsulik P., Flautner L. Comparison of early and 1-year follow-up results of conventional hemorrhoidectomy and hemorrhoid artery ligation: a randomized study // Int J Colorectal Dis. 2004. Vol. 19. Р. 176–180.
- Hussein A. M. Ligation-Anopexy for treatment of advanced hemorrhoidal disease // Dis Colon Rectum. 2001. № 44. Р. 1887–1890.
- Roka S., Gold D., Walega P. et al. DG-RAR for the treatment of symptomatic grade III and grade IV haemorrhoids: a 12-month multi-centre, prospective observational study // Eur Surg. 2013. Vol. 45. Р. 26–30.
А. Ю. Титов, доктор медицинских наук
М. В. Абрицова1
ФГБУ ГНЦК им. А. Н. Рыжих МЗ РФ, Москва
1 Контактная информация: abritsovamv@gmail.com