Запор, или констипация (лат. constipatio), — хроническая дисфункция кишечника, характеризующаяся более длительными по сравнению с нормой интервалами между дефекациями, затрудненной дефекацией, недостаточным опорожнением кишечника и уплотнением стула. Под термином «запор» (констипация, обстипация) понимается стойкое или интермиттирующее нарушение функции опорожнения кишечника, под синдромом запора — интегральный комплекс различных, как правило, субъективных, симптомов, связанных с нарушением процесса опорожнения кишечника [1]. До недавнего времени считалось, что хроническим запором (ХЗ) в среднем страдает около 12% взрослого населения во всем мире [2, 3]. По некоторым данным, сегодня только в Великобритании более 50% населения причисляет себя к страдающим запорами; в Германии это число составляет 30%, а во Франции — около 20%. В России же, по данным одного из исследований, на запор жалуется 34,3% населения, а соответствуют Римским критериям III (2006 г.) 16,5% [4].
В настоящее время по данным литературы, а также и в практическом здравоохранении наличие запора все еще определяют по нормам, предложенным А. М. Connell и соавт., — частота дефекаций от 3 раз в сутки до 3 раз в неделю, то есть наличие запора фиксируется при дефекации реже трех раз в неделю [5]. Однако только редкость опорожнения не может быть универсальным и достаточным критерием наличия запора: обязательно должно учитываться наличие неполного опорожнения кишечника, затруднений при дефекации со скудным выделением, как правило, твердого и фрагментированного по типу «овечьего» содержимого кишечника. Более половины пациентов с ХЗ могут испытывать необходимость в интенсивном и длительном, а иногда и безрезультатном натуживании, ощущать чувство неполного опорожнения кишечника, неприятные, а подчас и болевые ощущения при дефекации. При этом именно жалобы на необходимость длительного натуживания и малорезультативная дефекация являются наиболее показательными и достоверными признаками наличия запора (чувствительность 94%) [6].
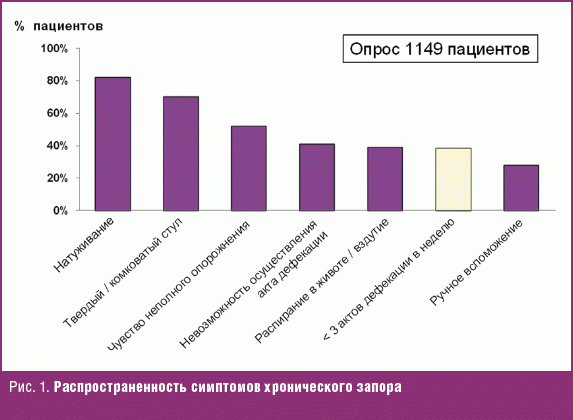
По данным опроса 1149 человек, 27,2% сообщают о запоре и 14,9% удовлетворяют Римским критериям III (2006 г.) для ХЗ. Частота у женщин приблизительно в 2 раза выше, чем у мужчин. При этом симптом редкого стула не является самым распространенным и примерно вдвое уступает по частоте натуживанию (рис. 1) [7].
В Римский консенсус III (2006 г.) по проблемам функциональных заболеваний ЖКТ в определение ХЗ вошли следующие симптомы:
- менее 3 дефекаций в неделю;
- отделение кала большой плотности;
- отсутствие ощущения полного опорожнения кишечника после дефекации;
- наличие чувства блокировки содержимого в прямой кишке при потугах;
- необходимость в сильных потугах;
- необходимость пальцевого удаления содержимого из прямой кишки, поддержки пальцами тазового дна и др.
В Международной классификации болезней 10-го пересмотра запор занимает отдельную позицию — К 59.0.
Для понимания механизмов развития заболевания и причин подчас невысокой эффективности терапии необходимо охарактеризовать некоторые физиологические механизмы, которые обеспечивают нормальную деятельность желудочно-кишечного тракта (ЖКТ), его моторную активность. Во-первых, это наличие в кишечнике содержимого, которое по количеству и качеству является физиологическим раздражителем для перистальтики. Также существует ряд других механизмов: а) наличие ненарушенного мышечного аппарата, внешней и собственной иннервации кишок; б) сохранность эндокринной и паракринной регуляции; в) наличие нормального рефлекса со стороны прямой кишки и ненарушенной функции мышц тазового дна; г) отсутствие препятствий для перистальтики [8].
Нарушения в системе, обеспечивающей нормальную моторную функцию кишечника, могут приводить к формированию ХЗ, так как в основе любого вида запора лежит тот или иной вид нарушения моторики толстой кишки — дискинезия, которая играет ведущую роль в его патогенезе. Следует отметить, что как гипомоторная, так и гипермоторная дискинезия (последняя даже на 20–25% чаще) могут приводить к ХЗ. Кроме того, важное значение в механизме опорожнения кишечника имеет нормальное функционирование прямой кишки, анального сфинктера, мышц тазового дна, брюшной стенки. Известно, что дефекация — это акт произвольный и подавляемый, зависящий не только от чисто биологических составляющих, но и от социальных условий. Нарушение ритма опорожнения кишечника, подавление безусловных (гастроколитический, ортостатический) физиологических рефлексов приводит к повышению порога чувствительности, скоплению кала в прямой кишке, нарушению ее пропульсивной функции. Характерно, что при данном виде запора нарушения двигательной функции других отделов толстой кишки, как правило, не выявляются [9].
Немаловажное значение имеет и координация деятельности мышц тазового дна. При наличии дисфункции лобково-прямокишечных мышц и (или) наружного сфинктера прямой кишки может также появиться расстройство дефекации, выражающееся в чувстве неполного опорожнения прямой кишки. Такой вид запора еще называют «мышечным» [5].
Кроме того, различают функциональный и органический (механический) запоры, кишечные и внекишечные обстипации, запоры, при нормальном и расширенном размерах толстой кишки, первичные, вторичные, идиопатические, запоры, подразделяющиеся по топографическому принципу, в соответствии с «функциональными единицами» толстой кишки [5, 10].
При идиопатическом виде запора самое тщательное исследование не позволяет установить причину обстипации. Идиопатическая форма ХЗ сопровождается патологическими изменениями в нервно-мышечном аппарате толстой кишки, снижением ее пропульсивной активности, стимулируемой приемом пищи [8].
Пациенты с ипохондрическими соматоформными личностными расстройствами характеризуются изменениями психики, выражающимися в фиксации больного на деятельности кишечника, в непомерных требованиях, предъявляемых к регулярности стула. Больные часто истязают себя разного рода манипуляциями с целью более полного опорожнения кишечника, злоупотребляют клизмами, слабительными, нарушают нормальный рефлекс опорожнения прямой кишки. Задержка стула, обычно проявляющаяся после опорожнения со слабительным или клизмы, психологически травмирует пациентов, заставляет их принимать дополнительные дозы слабительных, что в результате может привести к устойчивому диарейному синдрому (кишка теряет способность всасывать воду), потере жидкости, электролитов, особенно калия. Создается «порочный круг», еще более усугубляющий синдром запора с выраженными общими явлениями, вплоть до обезвоживания, гипокалиемических параличей, повышения остаточного азота в крови.
Все чаще основной причиной запорного синдрома становится синдром раздраженного кишечника (СРК). В условиях нервно-эмоциональной перегрузки, стресса, особенно хронического, нарушается деятельность центральной и вегетативной нервной систем, что приводит к нарушению баланса катехоламинов, биогенных кининов, кишечных гормонов (мотилина), эндогенных опиоидов и влечет за собой дизрегуляцию деятельности кишечника, главным образом его моторики (первичная дискинезия толстой кишки) [5].
Определенное значение имеет также изменение порога чувствительности висцеральных рецепторов, которые определяют моторно-эвакуаторную функцию кишечника. Большую роль в развитии ХЗ на фоне СРК играет нарушение режима питания и опорожнения кишечника, а также характер питания. Среди особенностей клинической картины обстипации, развившейся на фоне СРК, необходимо в первую очередь отметить болевой синдром, купируемый после акта дефекации, небольшой объем стула, фрагментацию его по типу «овечьего», отделение большого количества слизи [11].
Лечение больных хроническим запором
Лечение ХЗ требует значительных усилий, прежде всего, от самого пациента. Лишь при строгом выполнении всех рекомендаций возможно реальное достижение соответствующего эффекта. Началом лечения ХЗ является изменение пищевого поведения и структуры питания. Необходимо увеличить в рационе содержание балластных веществ и ввести продукты, стимулирующие двигательную активность толстого кишечника (табл.).
Обязательным условием успеха терапии ХЗ является употребление большего количества жидкости, необходимое для улучшения эффекта пищевых волокон и других балластных веществ. При длительном течении запора или в случае неэффективности диетотерапии назначают пищевые волокна, пшеничные отруби или семена льна, Plantago ovata. Из рациона исключают хлеб из муки высшего сорта, сдобу, жирные сорта мяса, копчености, консервы, острые блюда, шоколад, крепкий кофе, крепкий чай. Ограничивается потребление каш из манной крупы, риса, вермишели, картофеля. Не рекомендуются продукты, вызывающие повышенное газообразование (бобовые, капуста, щавель, шпинат, яблочный и виноградный соки). Исключаются из рациона продукты, богатые эфирными маслами (редька, репа, лук, чеснок, редис).
В тех случаях, когда изменение образа жизни и диеты оказывается неэффективно, следующим вариантом лечения обычно являются слабительные средства. Несмотря на широкое использование слабительных, надежная, научно-обоснованная информация об оценке их пользы для пациента недостаточна [12]. По данным Всемирной организации гастроэнтерологов, высокий уровень доказательности (уровень рекомендаций I и степень доказательности A) из группы слабительных препаратов имеет только полиэтиленгликоль (ПЭГ) [13]. Традиционные слабительные средства работают у многих, но не у всех пациентов и для некоторых больных неприемлемы из-за побочных эффектов, неприятного вкуса или особенностей применения [14].
Слабительные средства подразделяются на отдельные группы в зависимости от механизма их действия:
1. Средства, увеличивающие объем содержимого кишечника [12].
Псиллиум (оболочка семян подорожника), метилцеллюлоза.
Задерживают воду в содержимом кишки, смягчают консистенцию стула, увеличивают объем стула и усиливают моторику.
Начало действия наблюдается через 12–72 ч после приема.
Используется в качестве начального средства, возможно ежедневное использование и использование во время беременности.
Нежелательные явления: вздутие, метеоризм, абдоминальная боль, механическая обструкция при недостаточном приеме жидкости, нарушение всасывания кальция и железа.
Сложности в применении: необходимость приема больших объемов жидкости, отсроченность и непредсказуемость эффекта, необходимость приготовления [15].
2. Средства, размягчающие стул [12].
Минеральные и др. масла.
Действуют, в основном, как поверхностно-активные вещества. Увеличивают содержание воды в стуле, смягчая его.
Начало действия наблюдается через 6–8 ч после приема.
Минимальная роль в лечении запора в амбулаторных условиях.
Нежелательные явления: спастические боли в животе, электролитные нарушения.
Противопоказаны пациентам с острой кишечной непроходимостью или при подозрении на нее.
3. Осмотические средства [12].
Соли (сульфат магния и др.), сахара (лактулоза и др.), полиэтиленгликоль.
Удерживает воду в просвете кишки с помощью осмотического градиента.
Начало действия для лактулозы и ПЭГ наблюдается через 24–48 ч после приема. Для солевых средств — через 0,5–3 ч.
ПЭГ и лактулоза могут использоваться при беременности.
Лактулоза обеспечивает ограниченный эффект при запоре, и большинство сравнительных данных указывают, что ее эффективность меньше, чем у ПЭГ [14].
Нежелательные явления: солевые агенты — электролитные нарушения, полиэтиленгликоль: вздутие в животе, диарея, сахара — электролитные нарушения, вздутие, диарея, спастические боли в животе, для лактулозы возможна потеря эффекта при замедленном транзите вследствие разрушения бактериями [14].
Сложности в применении: неприятный вкус, отсроченность и непредсказуемость эффекта [16].
4. Стимулирующие средства [12].
Производные дифенилметана (бисакодил, пикосульфаты), антрахиноны (сенна и др.).
Снижают всасывание воды и электролитов и увеличивают их секрецию в просвет кишки, а также стимулируют миэнтерические нервные сплетения толстой кишки [14].
Начало действия для бисакодила наблюдается через 6–10 ч, для сенны — через 6–12 ч.
Бисакодил и сенна используются для лечения эпизодического (не хронического) запора.
Нежелательные явления: электролитные нарушения, меланоз кишки (антрахиноны), обезвоживание, потенциал для злоупотребления, абдоминальный дискомфорт и боли [14].
Сложности в применении: привыкание [16].
Фактически все стимулирующие средства вызывают кратковременную, а при длительном приеме постоянную секреторную диарею, приводящую к излишней потере жидкости и электролитным нарушениям, прежде всего к гипокалиемии. Ионы калия наряду с прочими механизмами поддерживают тонус гладкой мускулатуры кишечника, поэтому снижение концентрации калия в крови неизбежно приводит к гладкомышечной реклаксации и усилению запора, если он вызван гипотонусом кишечной стенки. Нарушение жидкостного гомеостаза способствует развитию вторичного гиперальдостеронизма, что, в свою очередь, также сопровождается потерей калия, и порочный круг замыкается. Это один из основных механизмов привыкания и усиления запоров при длительном использовании всех секреторных слабительных [15].
Лечение слабительными средствами зачастую не приводит к устранению всех симптомов запора. Например, в международном исследовании, включавшем 13 879 человек в 7 странах мира, было установлено, что прием слабительных не уменьшает частоту симптомов по сравнению с пациентами, которые их не принимают (рис. 2) [17].
Степень ухудшения качества жизни при запоре сопоставима с пациентами с гастроэзофагеальным рефлюксом, гипертензией, диабетом и депрессией [18]. Так, в исследовании 557 пациентов с ХЗ согласно Римским критериям III более половины опрошенных сообщили, что запор в некоторой степени, значительно или чрезвычайно влияет на их качество жизни.
Большинство опрошенных сообщили, что запор чрезвычайно, значительно или в некоторой степени влияет на их повседневную активность [19]. Пациенты принимали различные рецептурные и безрецептурные слабительные средства, и около половины из них не были удовлетворены лечением, главным образом из-за недостаточной эффективности. Еще большее количество пациентов не удовлетворены из-за низкой предсказуемости эффекта, неэффективности в лечении сопутствующих симптомов и неэффективного устранения вздутия [19].
Среди наиболее важных свойств препарата в лечении запора пациенты указали эффективное устранение симптомов (натуживание, твердый, редкий стул), улучшение качества дефекаций, переносимость, предсказуемость, устранение сопутствующих симптомов, возможность длительного использования и устранение вздутия. Средства, соответствующие хотя бы нескольким из этих свойств, будут играть значительную роль в терапии запора [19].
Совсем недавно опубликованные результаты крупного исследования-опроса 1355 пациентов с ХЗ в 10 странах Европы показали, что только 28% пациентов, принимающих слабительные средства, удовлетворены этим лечением. Не было отмечено связи между степенью удовлетворенности и типами слабительных средств. Кроме того, на вопрос о заинтересованности в других средствах лечения 89% пациентов, неудовлетворенных терапией слабительными, ответили утвердительно. Интересно, что даже среди пациентов, которые были удовлетворены слабительными препаратами, 72% заявили о том, что они заинтересованы в других средствах лечения [20].
Несколько новых фармакологических классов, не относящихся к группе слабительных, были исследованы у пациентов с запором. Среди них антагонисты опиоидных рецепторов, нейротрофины, активаторы хлорных каналов, активаторы гуанилатциклазы C и серотонинергические энтерокинетики [14]. Из них в Российской Федерации разрешен к применению только представитель серотонинергических энтерокинетиков — прукалоприд.
Известно, что моторика регулируется благодаря двум видам иннервации ЖКТ: внешней и внутренней.
Внешняя иннервация осуществляется симпатической и парасимпатической нервной системами, оказывающими антагонистическое влияние на желудочно-кишечную моторику. Симпатическая нервная система вызывает расслабление мускулатуры ЖКТ, парасимпатическая — ее сокращение.
Внутренняя иннервация представлена интрамуральными (автономными и вставочными) нейронами, объединенными в подслизистое и мышечное сплетения. Мышечное сплетение (ауэрбаховское) содержит нейроны, способные оказывать стимулирующее и ингибирующее влияние на мышечное волокно. Благодаря наличию интрамуральных нейронов в мышечном сплетении моторика ЖКТ может регулироваться автономно при полном выключении симпатической и парасимпатической системы.
Внутренняя иннервация обеспечивается действием интрамуральных нейромедиаторов. Классическими медиаторами являются:
- ацетилхолин для холинергических нейронов;
- серотонин для серотонинергических нейронов;
- АТФ для пуринергических нейронов (пуринергическая система оказывает ингибирующее влияние на тонус гладкомышечных волокон).
К новым медиаторам относятся нейропептиды:
- вазоактивный интерстициальный пептид, который может активировать и ингибировать нейроны мышц;
- соматостатин, который может ингибировать и стимулировать интрамуральные нейроны;
- субстанция Р, которая возбуждает интрамуральные нейроны;
- энкефалины, модулирующие активность интрамуральных нейронов.
Усиление моторики наблюдается при стимуляции парасимпатических (через ацетилхолин), дофаминовых и серотониновых рецепторов, ослабление — при стимуляции симпатической нервной системы.
Серотонин — это индолэтиламин, сформировавшийся в биологических системах из аминокислоты L-триптофана. Он, как и гистамин, обнаруживается в растениях, в тканях животных, ядах, секретах. После синтеза свободный амин либо запасается в клетках и тканях, либо быстро инактивируется путем окисления, катализируемого ферментом моноаминоксидазой. У человека более 90% серотонина в организме обнаруживается в энтерохромаффинных клетках ЖКТ.
Серотонин оказывает множество различных эффектов на функции кишечника и имеет большое влиянине на чувствительность, секрецию и моторику [21].
К настоящему времени описано 14 типов серотониновых (5-HT) рецепторов. Наибольшее количество информации, связанной с функциями ЖКТ в норме и при патологии, накоплено в отношении 5-HT3 и 5-HT4 рецепторов [21, 22].
5-HT4 рецепторы (серотониновые рецепторы 5-HT4 типа) усиливают перистальтику, вызывая сочетанное сокращение кишки проксимальнее ее содержимого и расслабление, соответственно, дистальнее. Это достигается посредством регуляции выделения других нейротрансмиттеров (возбуждающих и тормозных), прямо вовлеченных в моторику ЖКТ (ацетилхолин и др.) [21].
Серотонинергические энтерокинетики стимулируют 5-HT4 рецепторы, усиливая перистальтический рефлекс, демонстрируя эффективность в лечении ХЗ.
Прукалоприд — первый высокоселективный агонист 5-HT4 рецепторов, сродство которого к этим рецепторам как минимум в 200 раз выше, чем к другим [14].
Препарат был оценен в трех рандомизированных плацебо-контролируемых двойных слепых исследованиях с идентичным дизайном. В них участвовали 1924 пациента с длительным (в среднем 20 лет) анамнезом запора и неэффективностью предшествующей терапии у большинства [23]. В течение 12 недель исследований в группе, принимавшей прукалоприд в дозе 2 мг/день, у 23,6% пациентов была достигнута нормализация стула (≥ 3 полных произвольных дефекаций в неделю), а у 73% отмечен клинически значимый эффект — увеличение на ≥ 1 произвольной дефекации в неделю [24].
Кроме того, в этих исследованиях, при оценке действия препарата на симптомы запора, было установлено, что прукалоприд в сравнении с плацебо значимо уменьшает твердость стула, натуживание, чувство неполного опорожнения и др., а также сопутствующие абдоминальные боль, дискомфорт и вздутие [25].
Наиболее частыми нежелательными явлениями при приеме прукалоприда были головная боль, тошнота, диарея и абдоминальные боли. В большинстве случаев эти эффекты были мягкой и умеренной степени. Частота отмены лечения из-за нежелательных явлений в группе прукалоприда 2 мг составила 5,9%, а в группе плацебо 3,6%. Кроме того, большая часть этих побочных эффектов носила временный характер. При их оценке за 12 недель исследования без учета первого дня их частота в группе прукалоприда 2 мг не отличалась от группы плацебо [26].
В открытом наблюдении, в которое перешли пациенты из клинических исследований, препарат принимался до 2,5 лет. В течение этого времени уровень удовлетворенности терапией поддерживался на стабильно высоком уровне [27].
Учитывая высокую распространенность запора среди пожилых (до 50%), важно, что прукалоприд в специальных исследованиях оказался эффективен и у этой группы пациентов [28].
В настоящее время прукалоприд включен в рекомендации по лечению ХЗ Всемирной гастроэнтерологической организации (уровень рекомендаций I и степень доказательности A) [13], Национального института клинического мастерства Великобритании (National Institute for Clinical Excellence, NICE) [29], а также в схемы лечения запора гастроэнтерологов Европы [30] и Канады [31].
Накопленный к настоящему времени практический опыт авторов подтверждает эффективность прукалоприда в устранении симптомов запора и его хорошую переносимость у пациентов с различной длительностью и выраженностью заболевания.
Лечение пациентов с ХЗ должно базироваться на его собственной оценке симптомов и влияния этих симптомов на качество жизни.
Для успешной терапии необходимо уточнить ожидания пациента от принимаемых мер. Установка реалистичных целей ведет к удовлетворенности лечением и способствует лучшему результату. Ожидает ли пациент полного устранения симптомов? Хочет ли он или она избежать нежелательных явлений? Возможно, цель просто в том, чтобы вести нормальный образ жизни, не будучи «привязанным» к туалету? Необходима оценка вариантов лечения вместе с пациентом, включая ожидаемое улучшение симптомов и возможные побочные эффекты.
Несмотря на то, что запор часто воспринимается просто как редкие дефекации, на самом деле это симптомокомплекс, который варьирует по длительности и интенсивности от одного пациента к другому, требуя индивидуального лечебного подхода.
По многим причинам пациенты часто не удовлетворены устранением симптомов, достигаемым с помощью традиционных лечебных подходов, таких как применение клетчатки и слабительных. В результате существует значительная необходимость в препаратах, действующих на различные симптомы запора. К счастью, количество эффективных, хорошо переносимых средств растет. Новые и разрабатываемые препараты для лечения запора скорее всего смогут заполнить пробелы в терапии для многих пациентов, особенно тех, кто испытывает симптомы на постоянной основе.
Представленные данные позволяют считать, что арсенал практических врачей для лечения пациентов с ХЗ существенно обогатился новым энтерокинетиком — прукалопридом. К наиболее важным его достоинствам можно отнести стойкость клинического эффекта, отсутствие привыкания, минимальное число нежелательных явлений.
Литература
- Самсонов А. А. Синдром хронического запора // Русский медицинский журнал. 2009. № 5. С. 10–14.
- Гастроэнтерология. Справочник. Под ред. А. Ю. Барановского. СПб: Питер. 2011. 512 с. С. 94–95.
- Диетология. Руководство. 2-е изд. Под ред. А. Ю. Барановского. Спб: Питер. 2006. 960 с. С. 521–526.
- Лазебник Л. Б. Распространенность и факторы риска запоров у взрослого населения Москвы (по данным популяционного исследования «МУЗА», Экспериментальная и клиническая гастроэнтерология). 2011. № 3. С. 68–73.
- Маев И. В. Хронический запор // Гастроэнтерология. Проктология. 2007. № 7. С. 16–20.
- Лоранская И. Д. Запор — новые решения старой проблемы // Русский медицинский журнал. 2007. Т. 9, № 1. С. 1–3.
- Pare P. et al. An Epidemiological Survey of Constipation in Canada: Definitions, Rates, Demographics, and Predictors of Health Care Seeking // The american journal of gastroenterology. 2001, vol. 96, № 11.
- Шемеровский К. А. Хронофизиология и хронопатология пищеварения // Донозология. 2007. № 1. С. 44–54.
- Шульпекова Ю. О., Ивашкин В. Т. Патогенез и лечение запоров // Русский медицинский журнал. 2004. Т. 6, № 1. С. 3–7.
- Шульпекова Ю. О. Алгоритм лечения запора различного происхождения // Русский медицинский журнал. 2007. Т. 15, № 15. С. 1–7.
- Гастроэнтерология. Национальное руководство: краткое издание. Под ред. В. Т. Ивашкина, Т. Л. Лапиной. М.: ГЭОТАР-Медиа, 2011. 480 с. С. 126–127.
- Jennifer Drost, Lucinda A. Harris. Diagnosis and management of chronic constipation // JAAPA. 2006, v. 19, № 11.
- World Gastroenterology Organisation Global Guidelines, Constipation: a global perspective. 2010, november.
- Tack J., Muller-Lissner S. Treatment of Chronic Constipation: Current Pharmacologic Approaches and Future Directions // Clinical gastroenterology and hepatology. 2009; 7: 502–508
- Белоусова Е. А. Правила выбора слабительных средств: ниша стимулирующих слабительных в лечении запора // Фарматека. 2011, № 15, с. 47–52.
- Muller-Lissner S. The difficult patient with constipation // Best Pract Res Clin Gastroenterol. 2007; 21 (3): 473–484.
- Wald A. et al. A multinational survey of prevalence and patterns of laxative use among adults with self-defined constipation // Aliment Pharmacol Ther. 28, 917–930.
- Wald A., Sigurdsson L. Quality of life in children and adults with constipation // Best Practice & Research Clinical Gastroenterology. 2011, 25, 19–27.
- Johanson J. F., Kralstein J. Chronic constipation: a survey of the patient perspective // Aliment Pharmacol Ther. 2007; 25: 599–608.
- Muller-Lissner S., Tack J. et al. Levels of satisfaction with current chronic constipation treatment options in Europe — an internet survey // Aliment Pharmacol Ther. 2013; 37: 137–145.
- Cash B. D., Chey W. D. Review article: the role of serotonergic agents in the treatment of patients with primary chronic constipation // Aliment Pharmacol Ther. 2005; 22: 1047–1060.
- Гастроэнтерология и гепатология: клинический справочник / Под ред. Н. Дж. Талли, В. А. Исакова, А. Сигала, М. Д. Уэлтмана. М.: Практическая медицина, 2012. 584 с. С. 153–159.
- Camilleri M. et al. Efficacy of 12-week treatment with prucalopride [Resolor®] in patients with chronic constipation: combined results of three identical randomized, double blind, placebo-controlled phase III trials, Poster, DDW 2008 // Gastroenterol. 2008; 134: A548.
- Stanghellini V. et al. Best response distribution of 12-week treatment with prucalopride (resolor) in patients with chronic constipation: combined results of three randomised, double-blind, placebocontrolled phase III TRIALS // Gut. 2011; 60 (Suppl. I): A159-A160.
- Kerstens R., Vandeplassche L., Dubois D. et al. Response of chronic constipation symptoms to prucalopride treatment and relationship with patient satisfaction // Gut. 2010; 59 (Suppl III): A360.
- Tack J. F. et al. Safety and tolerability of prucalopride [Resolor®] in patients with chronic constipation: pooled data from three pivotal phase III studies, DDW 2008; T1322.
- Camilleri M. et al. Clinical trial: the efficacy of open-label prucalopride treatment in patients with chronic constipation — follow-up of patients from the pivotal studies // Aliment Pharmacol Ther. 2010; 32: 1113–1123.
- Muller-Lissner S. et al. A double-blind, placebo-controlled study of prucalopride in elderly patients with chronic constipation // Neurogastroenterol Motil. 2010; 22: 991–e255.
- TA211 Constipation (women) — prucalopride: guidance. http://www.nice.org.uk/nicemedia/live/13284/52078/52078.pdf (дата обращения: 28.06.2012).
- Tack J. et al. Diagnosis and treatment of chronic constipation — a European perspective // Neurogastroenterol Motil. 2011; 23 (8): 697–710.
- Liu L. W. S. Сhronic constipation: current treatment options // Can J Gastroenterol. 2011; 25 (Suppl B): 22B-28B.
При поддержке Янссен — фармацевтического подразделения ООО «Джонсон & Джонсон»
В. И. Симаненков, доктор медицинских наук, профессор
Е. А. Лутаенко, кандидат медицинских наук
ГБОУ ВПО СЗГМУ им. И. И. Мечникова МЗ РФ, Санкт-Петербург
Контактная информация об авторах для переписки: e-lutaenko@yandex.ru
Купить номер с этой статьей в pdf