Проблема мастопатии является актуальной, так, по данным опросов, на амбулаторном приеме онколога-маммолога до 70% больных составляют пациентки с данной патологией. Ранее мастопатию рассматривали как предраковое заболевание молочной железы. В настоящее время в целом данная патология не является предраком или стадией онкологического процесса в молочных железах, однако не следует недооценивать и роль мастопатии в развитии рака молочной железы. Прежде всего, в странах с высоким уровнем заболеваемости раком молочной железы высока распространенность и мастопатии; в странах с низким уровнем заболеваемости раком молочной железы мастопатия встречается значительно реже. Неуклонный рост заболеваемости раком молочной железы в 20-м веке сопровождался параллельным ростом распространенности мастопатии.
Обращает на себя внимание тот факт, что большинство факторов риска рака молочной железы одновременно являются причинами мастопатии.
Основные факторы риска рака молочной железы делятся сегодня на четыре группы:
- Генетические. Если женщина имеет мать и других кровных родственников, болевших раком молочной железы, то риск рака молочной железы у нее значительно повышен.
- Репродуктивные. Риск рака молочной железы повышают раннее менархе — до 11 лет, поздняя менопауза — после 50–55 лет, отсутствие беременностей, бесплодие, поздние первые роды — после 30 лет, небольшое число беременностей и родов — 1–2, маленький период кормления грудью — до 5 месяцев, искусственные и самопроизвольные аборты.
- Гормональные и обменные. Риск рака молочной железы повышают избыточная выработка эстрогенов и пролактина, сниженная выработка гормонов щитовидной железы, нарушения менструального цикла, воспаления придатков, кисты яичников, эндометриоз, ожирение, болезни печени.
- Влияние внешней среды и образа жизни. Риск рака молочной железы повышает воздействие ионизирующей радиации и химических канцерогенов, а также хронические стрессы, преобладание отрицательных эмоций, нарушения сна, избыточное потребление алкоголя, жиров, калорий, животных белков; недостаточное потребление овощей и фруктов, пищевых волокон [5, 7, 9].
Если сопоставить данные факторы риска рака молочной железы с причинами мастопатии, то можно обнаружить явное совпадение большинства факторов риска рака и причин мастопатии. На основании этого можно сделать заключение, что неблагоприятные факторы (генетические, репродуктивные, гормональные и обменные, внешней среды и образа жизни) приводят к развитию мастопатии и одновременно повышают риск рака молочной железы.
Дисплазия молочной железы (фиброзно-кистозная мастопатия) представляет собой группу гетерогенных заболеваний, характеризующихся широким спектром пролиферативных и регрессивных изменений ткани молочной железы с нарушенным соотношением эпителиального и соединительнотканного компонентов [1, 2, 9, 8].
Впервые кистозную болезнь молочной железы описал Cooper в 1829 г. В 1838 г. J. Velpean в описании мастопатии применял термин «хроническая индурация». В 1840 г. R. Brodi предложил называть это заболевание «серозно-кистозная опухоль молочной железы», а Schimmelbusch (1892) — «кистозная аденома». В скандинавской и английской литературе большинство форм мастопатии обозначают как фиброаденоматоз или фиброаденоматоз с наличием кист или без них. В отечественной литературе наиболее часто используются термины «мастопатия», «фиброзно-кистозная мастопатия», «фиброаденоматоз», «дисгормональная гиперплазия молочной железы» и «дисгормональные заболевания молочных желез». Единая общепринятая терминология гиперпластических процессов до сих пор отсутствует.
Также широко употребляются термины: диффузная фиброзно-кистозная мастопатия (согласно МКБ-10: диффузная кистозная мастопатия — diffusecystic mastopathy), дисплазия молочной железы [9].
Фиброзно-кистозная болезнь (ФКБ) по данным различных исследователей выявляется примерно у 50–60% женщин, как правило, в возрасте от 30 до 50 лет, и гораздо реже у женщин в постменопаузе [2, 4, 5].
Молочная железа является частью репродуктивной системы женщины, развитие которой находится под сложным контролем. Ткань молочной железы является мишенью для половых гормонов, пролактина, соматотропного и плацентарных гормонов, а также гормонов других эндокринных желез, которые принимают активное участие в формировании и развитии молочных желез в пубертатном периоде, репродуктивном возрасте, во время беременности и лактации, а также в период менопаузы.
Основная задача молочных желез — выработка молока, если наступило оплодотворение яйцеклетки и женщина становится матерью. Молоко вырабатывается железистыми клетками молочной железы, накапливается и подается по системе протоков к соску.
Основой любого лечения должна быть правильная постановка диагноза, основанная на анализе патогенетических факторов, и индивидуальный подход к терапии в каждом конкретном случае.
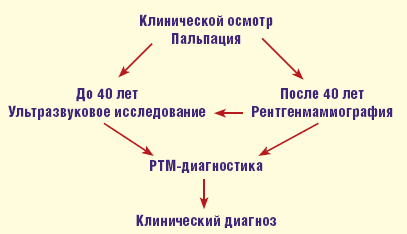
Сразу оговоримся, что диагностику заболеваний молочных желез, как впрочем, и при заболевании других органов и систем, проводят в специализированном медицинском учреждении онкологического или маммологического профиля. Диагноз «мастопатия» устанавливается после того, как комплексное диагностические обследование, включающее клиническое исследование, маммографию, ультразвуковое исследование, и другие методы исключили наличие в молочных железах опухолевого образования.
Несмотря на значительный технический прогресс в области совершенствования методов диагностики, все же на первом месте в комплексе остается клиническое обследование, состоящее из тщательного сбора анамнеза, осмотра и пальпации молочных желез, а также регионарных зон лимфотока.
Основным клиническим проявлением мастопатии является боль или болевые ощущения в молочной железе, которые усиливаются за несколько дней до менструации и прекращаются или уменьшаются после ее окончания. Боли могут иметь различную интенсивность и характер. По мере прогрессирования заболевания боли становятся более длительными, сохраняются после окончания менструации, а иногда в течение всего менструального цикла. Иногда нарушается сон, обостряются хронические соматические заболевания, развиваются нервно-психические нарушения. Одним из проявлений диффузной мастопатии является синдром предменструального напряжения, который выражается в нагрубании желез, появлении ощущения распирания, нарастании отечности стромы, увеличении кровенаполнения, появлении уплотнений в лютеиновую фазу менструального цикла. Это результат пролиферативных изменений протоков и эпителия молочной железы под влиянием прогестерона.
Выделения из сосков встречаются у 5–6% женщин. Они могут быть кровянистыми, серозными, молочными, гноевидными. Цвет выделений может быть самым разнообразным и, чаще всего, не указывает на причину возникших изменений.
Осмотр и пальпация — основные и доступные методы; выполняются врачом в вертикальном (с опущенными, а затем поднятыми вверх руками) и горизонтальном положении женщины. При осмотре молочной железы учитываются аномалии (добавочные молочные железы), изменение формы и объема, изменение цвета кожных покровов (наличие и степень выраженности венозного рисунка, кожные симптомы). Пальпаторно обследуют всю железу последовательно по квадрантам и область субмаммарной складки. При пальпации молочных желез определяются участки болезненных уплотнений без четких границ в виде тяжей, а также грубые железистые дольки в виде «булыжной мостовой». Довольно часто встречается локальная болезненность. Указанные изменения наиболее выражены в верхненаружных квадрантах, которые в функциональном отношении являются наиболее активными.
Доступность молочных желез для обследования и кажущаяся простота диагностики часто приводит к неправильной интерпретации результатов клинического исследования, которое зачастую проводится малоподготовленными в этом вопросе специалистами. Все это ведет как к гипо-, так и к гипердиагностике, в результате пациентам наносится тяжелая психическая травма, зачастую даже в случаях, когда объективные основания для беспокойства отсутствуют. Еще более непоправимый вред возникает при пропуске онкологической патологии.
Поэтому мануальное обследования должно дополняться комплексным рентгенологическим, ультразвуковым (УЗИ), радиотермометрическим (РТМ-диагностикой) и другими видами инструментальных исследований.
Выявление рака и других заболеваний молочной железы связано с целым рядом сложных организационных задач, в том числе с внедрением целостной системы организационных мер и технических мероприятий. К настоящему времени разработано множество диагностических методов, однако при раздельном применении их эффективность низка. Для более рационального их использования необходимо соблюдать определенную технологию диагностического процесса.
Во всех случаях наиболее эффективным является комплексное использование клинического и рентгенологического исследований, УЗИ и РТМ-диагностики, но с преобладанием возможностей каждого из них в зависимости от конкретной клинической ситуации.
| |
| Рис. 2. Поле внутренних температур: а — до лечения; б — после лечения |
Для окончательного подтверждения клинического диагноза и исключения наличия опухоли в молочной железе применяются следующие методы исследования.
Основным методом объективной оценки состояния молочных желез в группе пациентов после 40 лет является маммография. Маммография — это рентгенография молочной железы без применения контрастных веществ. Метод простой, безопасный для обследуемых, отличается высокой диагностической эффективностью. Он обеспечивает документацию морфологических изменений в молочной железе и динамическое наблюдение за ее состоянием. С помощью данного метода можно своевременно распознать патологические изменения в молочных железах в 85–97% случаев. Рентгенмаммография назначается после 40 лет, не чаще чем 1 раз в 1,5–2 года. Исследование проводится в первую фазу менструального цикла.
Ультразвуковая диагностика постоянно наращивает свой потенциал благодаря совершенствованию уже имеющихся и разработке новых методик диагностики. Сканирование выполняется на ультразвуковых аппаратах линейным датчиком с частотой 7,5–10 МГц при коэффициенте увеличения изображения 1,5, с использованием иммерсии — наличия слоя геля на соприкасающихся поверхностях кожи и датчика — для уменьшения содержания между ними воздуха.
Исследование проводится в первую фазу менструального цикла.
Важной задачей, стоящей перед клиницистами-онкологами, является разработка современных точных цифровых методов оценки эффективности лечения диффузных доброкачественных изменений в молочных железах, вызванных дисфункциональными процессами, сопровождающимися физиологической и патологической пролиферацией, что, в свою очередь, ведет к неравномерному распределению температуры ткани отдельных сегментов молочных желез с последующими изменениями в процессе и после проводимого лечения. Опираясь на данный принцип, можно сказать, что внутренняя температура ткани молочной железы является показателем активности биоэнергетических процессов, сопровождающих процессы пролиферации, а ее изменение до цифр соответствующей нормы является показателем эффективности проводимого лечения.
Фиксируя изменение температурных критериев ткани молочной железы, врач получает возможность прогнозировать и дифференцировать процессы, сопровождающие диффузные гиперпластические процессы, а также оценивать эффективность проводимого лечения.
Новой технологией измерения температуры тканей молочной железы и ее цифрового изображения является РТМ-исследование с использованием компьютеризированного диагностического комплекса (РТМ-01-РЭС), предназначенного для измерения интенсивности собственного электромагнитного излучения внутренних тканей пациента в диапазоне сверхвысоких частот, которое пропорционально температуре тканей. В отличие от известной инфракрасной термографии, которая визуализирует температуру кожных покровов, радиотермометрический метод измеряет температуру тканей на глубине до 5 см. Для медицинских исследований более важным считается измерение глубинной температуры тканей, т. к. она является интегральным показателем уровня биоэнергетических процессов и может служить показателем их функциональных состояний.
Новый подход, основанный на измерении внутренней температуры ткани молочной железы, определил очевидность включения метода в программу диагностики и мониторинга, позволяющих эффективно, быстро и безвредно определить внутреннюю температуру молочной железы.
В настоящее время высока потребность в доступных неинвазивных, безвредных для пациента и персонала, методах, обеспечивающих документацию клинических изменений в молочной железе и динамическое наблюдение за их состоянием. Повышение температуры, наличие температурной асимметрии молочных желез являются свидетельством патологического процесса. РТМ-метод — чувствительный инструмент, который фиксирует изменения тепловой активности тканей, может использоваться для лечении мастопатии.
Только комплексное обследование пациенток, осуществляемое в специализированных лечебных учреждениях, где наряду с опытными клиницистами имеются возможности проведения различных методов рентгенологического, УЗИ, РТМ, цитологического и других исследований, может позволять квалифицированно оказывать необходимый перечень медицинских мероприятий.
Лечение диспластических заболеваний молочных желез должно проводиться с учетом:
1) возраста;
2) формы заболевания;
3) характера нарушения менструального цикла;
4) заинтересованности в сохранении репродуктивной функции или, наоборот, в контрацепции;
5) наличия сопутствующих эндокринных, гинекологических заболеваний или экстрагенитальной патологии.
Негормональные методы лечения можно условно разделить на несколько групп:
- гомеопатические лекарственные средства;
- витаминотерапия;
- йодистые препараты;
- фитотерапия;
- прочие.
Терапия заболеваний молочных желез должна обязательно включать в себя устранение причин, приводящих к заболеванию.
Приоритетным направлением негормональных методов лечения является применение гомеопатических и растительных препаратов.
Гомеопатические препараты действуют значительно мягче и не обладают побочными явлениями по сравнению с химически синтезированными препаратами, а отсутствие аллергических реакций является важным преимуществом перед растительными препаратами.
Вызывает огромный интерес гомеопатический препарат Мастопол, который активно используется в повседневной практике врачей маммологов, гинекологов?эндокринологов, онкологов. Главные преимущества Мастопола — быстрое устранение болевых синдромов, высокая эффективность в лечении заболевания.
Входящие в его состав компоненты (Conium maculatum С6, Hydrastis canadensis С3, Thuja occidentalis C6, Calcium fluoratum C6) издавна используются для лечения мастопатии.
Мастопол назначается по 1 таблетке 3 раза в день за 30 минут до или через 1 час после еды в течение 8 недель.
Мастопол показывает высокую эффективность для лечения мастопатии у женщин репродуктивного возраста. Препарат быстро устраняет симптомы масталгии. Лечебный эффект проявляется после четырех недель приема препарата.
Отмечено, что после двух месяцев приема препарата данные РТМ, УЗИ, маммографические исследования показывают симметрию в обеих железах. Кроме того, все пациенты отмечают полное исчезновение масталгии.
При приеме препарата у женщин в группе наблюдается снижение канцерофобии, тревожности, беспокойства.
Из-за природного происхождения препарата, на фоне применения Мастопола, развитие нежелательных побочных явлений или аллергических реакций минимально.
Высокая клиническая эффективность и исключительная безопасность, хорошая переносимость и комфортность использования препарата Мастопол, отмеченная у пациентов, позволяют рекомендовать препарат к широкому применению в амбулаторной практике.
Диффузный вариант мастопатии не опасен для жизни пациента. Тем не менее, оставленное без внимания и адекватного лечения, что случается весьма часто, это заболевание причиняет существенные неудобства и неприятности как страдающим этой болезнью женщинам, так и их близким. В тех же вариантах мастопатии, кода неизбежно хирургическое вмешательство, болезненное состояние пациенток, как правило, осложняется серьезными психоэмоциональными переживаниями, что нередко приводит к состоянию дистимии и даже депрессии. Оставленная без врачебного внимания мастопатия может привести к сексуальной дисгармонии, что, в свою очередь, способно утяжелить течение болезни молочных желез. Длительно существующая мастопатия является ведущим фактором риска развития рака молочной железы. Учитывая широкое распространение мастопатии среди женского населения и относительно невысокую эффективность лечения, необходимо также упомянуть о существовании проблемы экономических затрат и потерь, связанных с этим заболеванием, поэтому очевидна актуальность дальнейших исследований.
Литература
- Бурдина Л. М. Клинико-рентгенологические особенности заболеваний молочных желез у гинекологических больных репродуктивного возраста с нейроэндокринной патологией. Автореф. дис. д-ра мед. наук. М., 1993. 30 с.
- Бурдина Л. М. Особенности состояния молочных желез и гормонального статуса у больных с доброкачественными гиперпластическими заболеваниями внутренних половых органов // Маммология. 1993. № 1. 4–11 с. 3
- Демидов С. М. Гормонально-иммунологический статус при пролиферативных дисплазиях молочных желез и способы его коррекции. Автореф. канд. дис. М., 1991. 19 с.
- Летягин В. П., Высоцкая Н. В., Легков А. А. с соавт. Лечение доброкачественных и злокачественных заболеваний молочных желез. М.: Рондо, 1997. 287 с.
- Сидоренко Л. Н. Мастопатия. Л.: Медицина, 1991. 264 с.
- Сметник В. П. Перименопауза — от контрацепции до заместительной гормонотерапии // Журнал акушерства и женских болезней. 1999. № 1. 89–93 с.
- Рожкова Н. И. Медицина и общественные организации на страже женского здоровья. Современные аспекты лечения заболеваний молочных желез. Материалы научно-практической конференции. М., 2004. 3 с.
- Харченко В. П., Рожкова Н. И. Лучевая диагностика заболеваний молочной железы, лечение и реабилитация. Выпуск 1. Лучевая и инструментальная диагностика заболеваний молочной железы. Российский научный центр рентгенорадиологии МЗ России. М., 2000.
- Хайленко В. А., Легков А. А., Бурдина Л. М., Кижаев Е. В. с соавт. Дисплазия молочной железы (фиброзно-кистозная болезнь). М., 1999. 32 с.
Ч. К. Мустафин, кандидат медицинских наук, доцент
РМАПО, Москва
Контактная информация об авторе для переписки: chingis.x@gmail.com
Купить номер с этой статьей в pdf