В настоящее время активно внедряются новые методы ранней диагностики, высокотехнологичные медикаментозные и немедикаментозные, в том числе хирургические, виды лечения аритмий, которые существенно улучшают прогноз больных с нарушениями ритма сердца (НРС) и позволяют добиться полного клинического выздоровления в детском возрасте более чем в 80% случаев. Так, внедрение ЭКГ-скрининга в детском возрасте позволило улучшить диагностику сердечно-сосудистых заболеваний, в том числе НРС [1, 2]. Стали общедоступными современные методы неинвазивной диагностики, включая длительное мониторирование ЭКГ, методы визуализации сердца [3–7]. Специализированные современные лаборатории электрофизиологии сердца позволили широко внедрить в педиатрическую практику интервенционные технологии, что также повысило качество и эффективность диагностических и лечебных мероприятий [8]. На базе введения специальности «детский кардиолог» в перечень врачебных специальностей (Приказ МЗ РФ № 36 от 05.02.2004) совершенствуется система последипломного образования. Все это помогает повысить уровень диагностики и лечения детей с НРС. В то же время эффективность лечебных мероприятий требует тщательного клинического исследования больного и наблюдения за течением болезни, а это в свою очередь определяется квалификацией и индивидуальной ответственностью врача.
Несмотря на значительные достижения последнего десятилетия в области диагностики и лечения НРС у детей, адекватность ведения и определения тактики лечебных мероприятий по-прежнему остается серьезной клинической и социальной проблемой. Имеют место случаи несвоевременного выявления и неадекватного оказания первичной медицинской и специализированной помощи больным детского возраста с НРС.
Академик И. В. Давыдовский определял врачебную ошибку как «следствие добросовестного заблуждения врача при выполнении им профессиональных обязанностей». Главное отличие ошибки от других дефектов врачебной деятельности — это исключение умышленных преступных действий, таких как небрежность, халатность, а также невежество». В уголовном законодательстве всех стран «врачебная ошибка» в данном понимании этого термина не фигурирует. УК РФ включает статьи: 109 (причинение смерти по неосторожности), 118 (причинение тяжкого или средней тяжести вреда здоровью по неосторожности), 124 (неоказание помощи больному) [9–11], которые в нашем исследовании не рассматриваются.
Среди врачебных ошибок выделяют [10]:
а) диагностические, т. е. связанные с неправильной постановкой диагноза;
б) лечебно-тактические, включающие ошибки в выборе методов исследования и оценке их результатов;
г) лечебно-технические, заключающиеся в неполном обследовании больного и ошибках при проведении диагностических или лечебных манипуляций;
д) организационные, возникающие вследствие неправильной организации лечебного процесса и рабочих мест медицинского персонала;
е) ведение медицинской документации.
Целью настоящей работы явился экспертный анализ типичных клинических ситуаций с ошибками диагностики, лечения и ведения детей с НРС на уровне первичного амбулаторного звена оказания специализированной медицинской помощи (а, б).
Методы исследования и клинические наблюдения
В процессе анализа были поставлены задачи оценить:
- адекватность первичного амбулаторного обследования ребенка с НРС;
- объем и результаты первичной медицинской помощи в лечебно-диагностических учреждениях муниципального уровня;
- соблюдение рекомендуемых современных стандартов ведения пациентов с НРС в амбулаторных условиях;
- своевременность обращения в специализированное лечебное учреждение;
- наличие в амбулаторной медицинской карте ребенка с НРС необходимой документации, отражающей обоснованность медицинских рекомендаций.
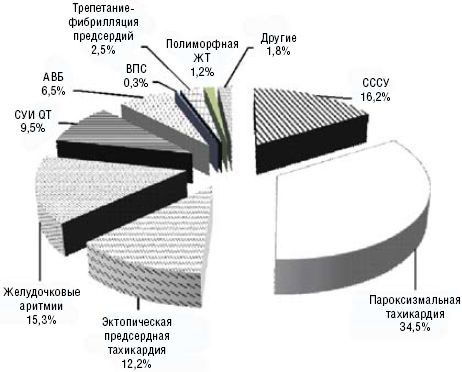
Исследование проведено на базе одного из ведущих педиатрических лечебных учреждений Министерства здравоохранения и социального развития РФ — ФГУ Московского НИИ педиатрии и детской хирургии МЗСР РФ, в котором с 1996 года функционирует Детский научно-практический центр диагностики и лечения нарушений ритма сердца (ДЦ НРС) (Приказ МЗ РФ № 364 от 24.10.1996). Ежегодно в ДЦ НРС получают консультативную помощь более 2500 детей, специализированную стационарную, в том числе высокотехнологичную медицинскую помощь от 1100 до 1500 детей возрасте от 0 до 18 лет, преимущественно с тяжелыми и хроническими формами нарушений сердечного ритма (рис. 1). Для решения поставленных задач была составлена выборка из 292 детей в возрасте от 3 месяцев до 17 лет, последовательно госпитализированных в плановом порядке в период с 1 января 2010 года по 1 мая 2010 года на обследование и лечение в специализированные дневной и круглосуточный стационары ДЦ НРС. Больные были направлены в центр органами управления субъектов РФ с документами из поликлиник и стационаров муниципального уровня для уточнения диагноза, лечения и выработки тактики дальнейшего ведения больных по месту жительства. Проведен анализ медицинской документации, поступившей при направлении ребенка, и историй болезни ДЦ НСР. Анализ ошибок проводился с учетом существующей нормативной документации и современной доступной научной информации по раннему выявлению и лечению нарушений ритма сердца в детском возрасте.
Результаты исследования
Наиболее часто за указанный период времени в специализированный центр направлялись больные с наджелудочковыми НРС (43%), из которых 56% случаев составили больные с предсердной тахикардией, 12% — больные с хронической непароксизмальной наджелудочковой тахикардией, 2,5% — дети с синдромом Вольфа–Паркинсона–Уайта (ВПУ), 2,5% — больные с трепетанием и мерцанием предсердий и 27% — дети с другими наджелудочковыми аритмиями.
Практически с одинаковой частотой направлялись больные с желудочковой экстрасистолией (19,5%) и синдромом слабости синусового узла (СССУ) (18,5%). Наследственный синдром удлиненного интервала QT был выявлен у 8,9%, атриовентрикулярная блокада (АВ-блокада) 1–3 ст. — у 6,3%, желудочковые тахикардии — у 3,8%.
В результате анализа 292 историй болезни было выявлено 27 случаев поздней диагностики, неадекватного лечения и тактики ведения детей с НРС в учреждениях здравоохранения по месту жительства на предшествующих данной госпитализации этапах, что составило 9,2% от всех направлений на госпитализацию в специализированный ДЦ НРС за указанный период времени.
В зависимости от характера выявленных ошибок, они были подразделены на:
- очевидно позднюю диагностику аритмий в случаях, когда специфические клинические симптомы отмечались при наблюдении по месту жительства в течение нескольких лет, предшествующих настоящему обследованию;
- неадекватную интерпретацию данных первичного электрокардиографического обследования специалистами в поликлинике по месту жительства;
- неадекватное назначение антиаритмических препаратов с целью лечения диагностированных по месту жительства НРС;
- отсутствие динамического наблюдения за пациентом с ранее установленным кардиологическим диагнозом по месту жительства.
В 33% случаев имела место поздняя диагностика аритмии, к которой привели:
а) отсутствие кардиологического обследования у детей с рецидивирующими синкопальными состояниями в анамнезе в течение от 6 месяцев до 8 лет с момента первого зарегистрированного специалистами в поликлинике приступа потери сознания;
б) несвоевременное проведение рутинного 24-часового ЭКГ-мониторирования у детей с зарегистрированными на стандартной ЭКГ нарушениями ритма сердца, требующими дальнейшего исследования (дети не были в течение 2–5 лет направлены для проведения данного исследования в специализированный центр);
в) отсутствие регистрации ЭКГ у ребенка в декретированные сроки и при оформлении в спортивные секции.
Достаточно частой ошибкой в тактике ведения ребенка с выявленными нами жизнеугрожающими нарушениями ритма сердца оказалась недооценка потенциальной клинической значимости рецидивирующих приступов потери сознания у детей. В четырех из 9 случаев данной подгруппы у детей наблюдались синкопальные состояния, которые в отсутствие данных исследования электрической активности миокарда были расценены однозначно как проявления эпилепсии. В течение от 6 месяцев до 8 лет эти дети наблюдались неврологами по месту жительства с этим диагнозом, получая без эффекта противоэпилептическую терапию, т. е. лечение, не направленное на устранение основного заболевания, каким оказалось НРС. Неэффективность терапии послужила причиной для направления в специализированный ДЦ НРС с целью уточнения причин рецидивирующих приступов потери сознания. При стационарном обследовании в ДЦ НРС у 3 детей был диагностирован СССУ с эпизодами асистолии, продолжительностью от 3,5 до 10 с, а у одного пациента была выявлена полная атриовентрикулярная блокада (АВ-блокада 3-й степени). Выявление нарушений проводимости послужило основанием для имплантации этим больным постоянного электрокардиостимулятора (ЭКС), после чего вплоть до настоящего времени синкопальные состояния не рецидивировали.
Поздняя диагностика НРС у двух из 9 детей данной подгруппы была обусловлена несвоевременным проведением необходимого кардиологического обследования, а именно 24-часового рутинного ЭКГ-мониторирования, основанием для которого должно было послужить выявление желудочковой экстрасистолии на стандартной 12-канальной ЭКГ, выполненной в поликлинике по месту жительства ребенка. В одном из этих случаев 24-часовое ЭКГ-мониторирование было проведено только через 2 года, во втором — через 5 лет после первого обнаружения желудочковой экстрасистолии на ЭКГ в связи с присоединением значимой клинической симптоматики. В эту подгруппу нами включены также истории болезни детей, у которых в амбулаторной карте за весь период их наблюдения в поликлинике отсутствовали данные ЭКГ, которая не была зарегистрирована и при оформлении детей в спортивную секцию. У 3 из этих детей через 1–3 года от начала занятий спортом в спортивных секциях были выявлены такие клинически значимые НРС, как СССУ, желудочковые аллоритмии, хроническая непароксизмальная тахикардия. Учитывая, что впервые ЭКГ была зарегистрирована в период от 1 до 3 лет от начала тренировок, а ранее дети не консультировались детским кардиологом, установить или даже предположить длительность существования аритмии не представлялось возможным.
В 26% случаев имела место неадекватная интерпретация данных первичного ЭКГ-обследования. Наибольшие трудности в интерпретации ЭКГ вызывала диагностика желудочковых аллоритмий, оценка степени АВ-блокады и удлинения интервала QT, а также адекватная диагностика зарегистрированных на ЭКГ предсердных тахиаритмий (в частности, левопредсердной тахикардии).
В результате исследований, посвященных анализу врачебных ошибок, проведенных в разных странах, было установлено, что лидирующими (56% случаев) являются ошибки в выборе лекарственного препарата и в определении необходимой для каждого конкретного клинического случая дозы препарата. На втором месте (34%) оказались ошибки, связанные с некорректным изменением дозы препарата и неадекватной диагнозу длительностью применения лекарственных средств [12]. В нашем исследовании необоснованное назначение антиаритмических препаратов (ААП) имело место в 30% случаев. В этой подгруппе рассматривались истории болезни детей, которым ранее в стационарах по месту жительства были назначены комбинации более чем из трех ААП. Всем детям комплексная антиаритмическая терапия назначалась с целью купирования пароксизмов наджелудочковой тахикардии. В качестве одного из неправильных алгоритмов купирования приступа пароксизмальной наджелудочковой тахикардии можно привести пример последовательного назначения в течение нескольких часов 6 препаратов с последующим развитием проаритмогенного действия: АТФ, Изоптин, Кордиамин, Лидокаин, Дигоксин и Пропанорм.
Необоснованное назначение профилактической антиаритмической терапии выявлено еще у 5 больных с НРС в отсутствие структурной патологии сердца. Во всех этих случаях имели место либо относительно доброкачественные НРС в виде наджелудочковой или желудочковой экстрасистолии с низкой и умеренной представленностью эктопической активности по данным 24-часового ЭКГ-мониторирования, либо пароксизмальные формы наджелудочковой тахикардии, при которой приступы эффективно купировались внутривенным введением АТФ в возрастной дозировке и в дальнейшем не требовалось назначения постоянной антиаритмической терапии. Так, у детей с редкой экстрасистолией и редкими приступами пароксизмальной наджелудочковой тахикардии применялись пропранолол, атенолол, соталол, бисопролол, пропафенон (Пропанорм), карбамазепин в качестве монотерапии или в комбинациях.
В 11% случаев по месту жительства отсутствовало динамическое наблюдение за пациентами с установленным кардиологическим диагнозом. Так, ребенок после оперативного лечения по поводу врожденного порока сердца не наблюдался у кардиолога по месту жительства в течение 3,5 лет вплоть до появления рецидивирующих синкопальных состояний. При обследовании в ДЦ НРС было констатировано развитие у ребенка полной АВ-блокады, при этом время появления у него нарушения проведения установить не представлялось возможным. При проведении длительного ЭКГ-мониторирования в момент синкопального состояния была зарегистрирована полная АВ-блокада с асистолий 12с, что потребовало имплантации ЭКС (рис. 2).
| |
| Рис. 2. Фрагмент холтеровского мониторирования ЭКГ ребенка четырех лет: на фоне синусовой брадикардии с ЧСС 45–64 уд./ мин зарегистрирована полная АВ-блокада с максимальной паузой ритма 12 000 мс |
У двух детей из этой подгруппы при первичном обследовании по месту жительства были выявлены ЭКГ — феномен ВПУ и выраженная синусовая брадикардия с частотой сердечных сокращений (ЧСС) менее 2 перцентиля возрастного распределения показателя. Дети в последующем детским кардиологом не наблюдались и в возрасте 6 и 8 лет соответственно были допущены к занятиям в спортивных секциях. Через несколько лет от начала тренировок у ребенка с феноменом ВПУ в момент спортивной нагрузки стали возникать приступы учащенного сердцебиения с ЧСС до 220 уд./мин, сопровождавшиеся слабостью и головокружением. Электрофизиологическое исследование, выполненное в ДЦ НРС, выявило причину клинической симптоматики. Были выявлены приступы пароксизмальной АВ-тахикардии, что послужило основанием для проведения интервенционного лечения аритмии — радиочастотной катетерной абляции дополнительного предсердно-желудочкового соединения. После хирургического лечения приступы тахикардии не рецидивировали, и ребенок продолжил занятия спортом без ограничений.
Таким образом, по данным настоящего исследования, включающего анализ медицинской документации и историй болезни детей, последовательно на протяжении 5 месяцев госпитализированных в специализированный ДЦ НРС, установлено, что в 9,2% случаев в сети первичной медицинской помощи имели место проблемы с определением правильной тактики их ведения. Преимущественно они были представлены поздней диагностикой и неадекватной интерпретацией данных обследования. В проанализированных нами случаях детские кардиологи и участковые педиатры в равной степени ответственны за неадекватный анализ жалоб пациентов и результатов первичного обследования, которые были достаточными для постановки своевременного и правильного диагноза.
Диагностика причин синкопальных состояний вызывает особые трудности у педиатров, детских кардиологов и неврологов. При этом нередко имеет место недооценка возможной кардиогенной природы обморока. Эти случаи являются потенциально жизнеугрожающими, так как именно аритмогенные приступы потери сознания имеют наиболее высокий среди всех синкопе риск развития жизнеопасных осложнений. Синкопальные и предсинкопальные состояния, особенно у детей и лиц молодого возраста, нередко являются единственным клиническим проявлением различных НРС, в том числе обусловленных наследственными заболеваниями, так называемыми первичными электрическими болезнями сердца — синдромом удлиненного интервала QT и катехоламинергической желудочковой тахикардией [13]. Всем детям с рецидивирующими приступами потери сознания так называемой неясной этиологии с целью исключения потенциально жизнеугрожающих заболеваний сердца необходима регистрация стандартной ЭКГ-покоя, а при возникновении подозрений на наличие органической патологии сердца или НРС — ультразвуковое исследование сердца и 24-часовое ЭКГ-мониторирование по Холтеру [14].
Отсутствие регистрации ЭКГ у детей вплоть до подросткового возраста, в том числе у детей, имеющих симптомы, ассоциирующиеся с вероятной сердечной патологией, и у детей, активно занимающихся спортом, до настоящего времени, к сожалению, не редкое явление. В настоящее время в приказ по диспансеризации детей входит обязательное проведение ЭКГ детям в 6 и 14 лет. Эти нормативы позволяют адекватно возрасту ребенка оценить все амплитудные и интервальные характеристики ЭКГ и выявить все возможные отклонения. Особого подхода требуют дети, желающие заниматься различными видами спорта. Допуск к занятиям в спортивных секциях должен осуществляться после проведения обязательного обследования, включающего сбор анамнеза (в том числе семейный анамнез, включая случаи приступов потери сознания и внезапной смерти у родственников пробанда), осмотр и, желательно, регистрацию ЭКГ (табл.) [15–16]. Рекомендации ребенку могут быть даны только с учетом выявленных отклонений и характера предполагаемых физических нагрузок. Такими международными организациями, как Медицинская комиссия международного олимпийского комитета, Европейское общество кардиологов и Федерация международной ассоциации футбола, разработаны и утверждены рекомендации, включающие показания, противопоказания, протоколы и частоту обследования спортсменов с учетом вида спорта.
Выявление любого НРС требует исключения структурной патологии сердца, а также других причин, проявлениями которых могут быть НРС: инфекционная патология, нейромышечные заболевания, эндокринная патология (особенно нарушения функции щитовидной железы), электролитный дисбаланс и др. Лечение должно проводиться в соответствии с основным заболеванием. При наличии у детей без структурной патологии сердца относительно доброкачественных НРС, таких как редкая наджелудочковая и желудочковая экстрасистолия, редкие пароксизмы наджелудочковой тахикардии, постоянный прием ААП не рекомендуется. Выявленные нами проблемы в лечении в большей степени касаются переоценки показаний к назначению антиаритмической терапии и полипрагмазии. Алгоритмы купирования НРС и назначения адекватной антиаритмической терапии у детей представлены в ряде руководств и методических рекомендаций [18–24].
Таким образом, учитывая спектр и частоту встречаемости ошибок в диагностике, лечении и ведении детей с нарушениями ритма на уровне первичного звена здравоохранения, необходимо:
1) акцентировать внимание педиатров на выявлении симптомов, ассоциирующихся с кардиологической патологией с последующим своевременным направлением ребенка на консультацию к детскому кардиологу;
2) динамическое диспансерное наблюдение детским кардиологом по месту жительства всех детей с установленным кардиологическим диагнозом, в том числе больных с нарушениями ритма сердца;
3) соблюдать рекомендации по электрокардиографическому скринингу детей в период новорожденности, в возрасте 6 и 14 лет [25–30], а также детей, желающих заниматься спортом и имеющих определенные риски;
4) совершенствовать лечебно-диагностические навыки детских кардиологов и педиатров в вопросах анализа и интерпретации ЭКГ, диагностике и лечении детей с нарушениями ритма сердца;
5) необходимо акцентировать внимание педиатров, невропатологов и детских кардиологов на обязательном исключении кардиогенных причин рецидивирующих приступов потери сознания у детей.
Литература
- Миклашевич И. М., Школьникова М. А., Калинин Л. А., Абдулатипова И. В., Осокина Г. Г. и соавт. Нормальные значения временных параметров ЭКГ у детей по результатам клинико-эпидемиологического исследования «ЭКГ-скрининг детей и подростков Российской Федерации» // Кардиология. 2009. № 10. С. 47–54.
- Нормативные параметры ЭКГ у детей и подростков / Под ред. Школьниковой М. А., Миклашевич И. М., Калинина Л. А. М., 2010. 232 с.
- Аритмии у детей. Атлас электрокардиограмм / Под ред. М. А. Школьниковой. М.: ИД «Медпрактика-М», 2006, 148 с.
- Калинин Л. А., Капущак О. В., Школьникова М. А. Нагрузочные пробы у детей с нарушениями сердечного ритма // Педиатрия. 2009. № 5. Т. 88. С. 47–53.
- Калинин Л. А., Школьникова М. А., Полякова И. П. Современные технологии топической неинвазивной диагностики желудочковых тахиаритмий // Доктор.ру. 2009, 3: с. 39–43.
- Рябыкина Г. В., Соболев В. А. Холтеровское и бифункциональное мониторирование ЭКГ и артериального давления // М.: Медпрактика-М, 2010, с. 319.
- Ширинская О. Г., Тарасова А. А., Лыскина А. А. и соавт. Трансторакальная эхокардиография в диагностике аневризм коронарных артерий у детей с синдромом Кавасаки // Ультразвуковая и функциональная диагностика. 2010, 1, с. 43.
- Клинические рекомендации по проведению электрофизиологических исследований, катетерной абляции и применению имплантируемых антиаритмическаих устройств. М.: ВНОА, 2011, с. 516.
- Эльштейн Н. В. Современный взгляд на врачебные ошибки // Терапевтический архив. 2005. № 8. С. 88–92.
- Акопов С. И. Врач и современное право. Медицинское право в вопросах и ответах. М.: Приор, 2001. 208 с.
- Балло А. М., Балло А. А. Права пациентов и ответственность медицинских работников за причиненный вред. СПб: «БиС». 2001. 374 с.
- Otero P., Leyton A., Mariani G. et al. Medication errors in pediatric inpatients: Prevalence and results of a prevention program // Pediatrics. 2008; 122: e737–743.
- Школьникова М. А., Харлап М. С., Ильдарова Р. А. Генетически детерминированные нарушения ритма сердца // Российский кардиологический журнал. 2011; 1: с. 8–25.
- Moya A., Sutton R., Ammirati F., Blanc J. J., Brignole M., Dahm J. B., Deharo J. C., Gajek J., Gjesdal K., Krahn A., Massin M., Pepi M., Pezawas T., Ruiz Granell R., Sarasin F., Ungar A., van Dijk J. G., Walma E. P, Wieling W. Guidelines forhe diagnosis and management of syncope (version 2009). Task Force for the Diagnosis and Management of Syncope; European Society of Cardiology (ESC); European Heart Rhythm Association (EHRA); Heart Failure Association (HFA); Heart Rhythm Society (HRS), Eur Heart J. 2009 Nov; 30 (21): 2631–2671. Epub 2009 Aug 27.
- Corrado D., Pelliccia A., Bjornstad H. et al. Cardiovascular pre-participation screening of young competitive athletes for prevention of sudden death: proposal for a common European protocol. Consensus Statement of the Study Group of Sport Cardiology of the Working Group of Cardiac Rehabilitation and Exercise Physiology and the Working Group of Myocardial and Pericardial Diseases of the European Society of Cardiology // European Heart Journal. 2005, 26, 516–524.
- Maron B. J., Thompson P. D., Ackerman M. J., Balady G., Berger S., Cohen D. et al. Recommendations and considerations related to preparticipation screening for cardiovascular abnormalities in competitive athletes: 2007 update: a scientific statement from the American Heart Association Council on Nutrition, Physical Activity, and Metabolism // Circulation. 2007, Mar 27; 115 (12): 1643–455.
- Школьникова М. А, Харлап М. С. Сердечные аритмии и спорт. В кн.: Сердце и спорт у детей и подростков: проблемы «взаимодействия». Под ред. Дегтяревой Е. А. М., 2011, с. 9–49.
- Школьникова М. А., Миклашевич И. М., Чупрова С. Н., Березницкая В. В. Неотложные состояния у детей с нарушениями ритма сердца / Серия «Неотложная кардиология». Глава № 5. Под ред. проф. Сыркина А. Л. М., 2004. С. 197–244.
- Школьникова М. А., Березницкая В. В. Диагностика и медикаментозное лечение желудочковых экстрасистолий у детей // Российский вестник перинатологии и педиатрии. 2008, № 2. Т. 53. С. 60–67.
- Клинические рекомендации по детской кардиологии и ревматологии/Под ред. М. А. Школьниковой. М., 2011. 512 с.
- Levy S., Ricard P. Using the right drug: a treatment algorithm for regular supraventricular tachycardias // Eur Heart J. 1997, May; 18 Suppl C: C27–32.
- Pfammatter J. P., Bauersfeld U. Safety issues in the treatment of paediatric supraventricular tachycardias // Drug Saf. 1998, May; 18 (5): 345–356.
- Ratnasamy C., Rossique-Gonzalez M., Young M. L. Pharmacological therapy in children with atrioventricular reentry: which drug? // Curr Phar Des. 2008; 14 (8): 753–761.
- Chang P. M., Silka M. J., Moromisato D. Y., Bar-Cohen Y. Amiodarone versus procainamide for the acute treatment of recurrent supraventricular tachycardia in pediatric patients // Circ Arrhythm Electrophysiol. 2010, Apr 1; 3 (2): 134–140. Epub 2010, Mar 1.
- Приказ Министерства здравоохранения и социального развития РФ от 1 июня 2010 г. № 409 н «Об утверждении Порядка оказания неонатологической медицинской помощи».
- Приказ Министерства здравоохранения и медицинской промышленности РФ от 14 марта 1995 г. № 60 «Об утверждении инструкции по проведению профилактических осмотров детей дошкольного и школьного возрастов на основе медико-экономических нормативов».
- Приказ Минздрава России и Минобразования России № 186/272 от 30.06.92 «О совершенствовании системы медицинского обеспечения детей в образовательных учреждениях».
- Приказ Минздрава России № 151 от 07.05.98 «О временных отраслевых стандартах объема медицинской помощи детям».
- Методические рекомендации «Организация медицинского контроля за развитием и здоровьем дошкольников и школьников на основе массовых скрининг-тестов и их оздоровление в условиях детского сада, школы» (утв. Минздравом России, 1993).
- Приказ Минздрава России от 3 июля 2000 г. № 241 «Об утверждении «Медицинской карты ребенка для образовательных учреждений»».
М. А. Школьникова, доктор медицинских наук, профессор
М. С. Харлап, кандидат медицинских наук
С. А. Арефьева
И. В. Абдулатипова
Г. Г. Осокина, доктор медицинских наук
Институт педиатрии и детской хирургии Минздравсоцразвития РФ, Москва
Контактная информация об авторах для переписки: rpac@pedklin.ru
Купить номер с этой статьей в pdf