Ожирение — это распространенное патологическое состояние, которое представляет серьезную медико-социальную проблему в большинстве стран мира. По статистике Всемирной организации здравоохранения (ВОЗ) больше 30% населения планеты страдает от ожирения, а по некоторым данным от 40% до 80% населения развитых стран в возрасте после 25 лет имеют лишний вес. Многие исследователи называют ожирение эпидемией XXI века. Высокая распространенность этого заболевания обусловлена урбанизацией, снижением физической активности и доступностью калорийной пищи [1]. По сведениям ВОЗ, опубликованным в 2003 году, около 1,7 млрд человек на нашей планете имеют избыточную массу тела или ожирение. Чаще всего оно встречается в США (34% — избыточная масса тела, 27% — ожирение), Германии и Канаде. Результаты выборочных исследований, проведенных в России, свидетельствуют, что в настоящее время не менее 30% трудоспособного населения нашей страны имеют избыточную массу тела и 25% ожирение [2].
Традиционно ожирение определяют как излишнее накопление жира, которое увеличивает массу тела больше чем на 20% относительно идеальной массы, что отвечает данной возрастной и половой группе. В развитии ожирения играют роль и условия жизни, и генетические факторы. Ожирение представляет гетерогенную группу нарушений, в большинстве случаев неизвестной этиологии. Из общей массы людей с ожирением только у некоторых получается определить истинную причину заболевания. Зачастую это те формы ожирения, которые ассоциированы с эндокринной патологией или некоторыми генетическими синдромами. В большинстве же случаев ожирение квалифицируют как алиментарно-конституционное. Однако такое определение поверхностно по своей сути и констатирует только внешние проявления патологического процесса, так как ожирение представляет гетерогенную группу состояний, достаточно близких по своим клиническим признакам, но которые имеют разную этиологию. Исходя из этого ожирение можно определить как синдром, который возникает в результате взаимодействия многих факторов: физических, биохимических, метаболических, поведенческих, которые приводят к повышенной аккумуляции жира и прибавления массы тела.
Именно это разнообразие этиологических факторов делает лечение ожире��ия очень сложным заданием. Количество и распределение жира зависят от пола, возраста и образа жизни. И у мужчин, и у женщин количество жира с возрастом увеличивается.
У молодых мужчин без избыточного веса доля жира составляет не более 20%, а у пожилых может превышать 25% веса. У молодых женщин доля жира может быть меньше 30%, но затем постепенно возрастает и у пожилых превышает 35% веса. У женщин детородного возраста жира, в среднем, всегда больше, чем у их сверстников-мужчин. Количество жира может изменяться под влиянием многих лекарственных средств. Тип ожирения и распределение жира имеют большое значение для диагноза и прогноза [3].
Скопление жира преимущественно в верхней половине туловища называется ожирением по мужскому типу, а в области бедер и ягодиц — ожирением по женскому типу. При ожирении по мужскому типу риск инсулинонезависимого сахарного диабета, атеросклероза, артериальной гипертонии, желчнокаменной болезни и рака молочной железы выше, чем при ожирении по женскому типу. При окружности талии более 100 см у мужчин и более 90 см у женщин повышается уровень триглицеридов и снижается уровень липопротеинов высокой плотности (ЛПВП). Показателем, который наиболее часто используется для оценки стадии ожирения, является индекс массы тела (ИМТ). Данный индекс рассчитывается как соотношение массы тела, выраженной в килограммах, к росту в метрах в квадрате. Доказано, что ИМТ имеет высокий уровень корреляции с количеством жировой ткани в организме, поэтому он рекомендован ВОЗ как основной показатель при диагностике ожирения. ИМТ рассчитывается по следующей формуле:
ИМТ = В/Р2,
где ИМТ — индекс массы тела, В — вес (кг), Р2 — рост в квадрате (м2).
С учетом данного показателя ожирение определяют в случаях, когда ИМТ превышает 30 кг/м, а лишний вес — если данный показатель превышает 25 кг/м.
Безусловно, ожирение является самостоятельным хроническим заболеванием, однако, вместе с тем, это и важнейший фактор риска инсулинонезависимого сахарного диабета, гипертонической болезни, атеросклероза, желчнокаменной болезни и некоторых злокачественных новообразований. Многочисленными исследованиями было убедительно доказано, что снижение массы тела достоверно уменьшает уровень артериального давления, многофакторно улучшает липидный профиль, снижает риск развития сахарного диабета (СД) 2-го типа. В противоположность этому прогрессирование ожирения приводит к увеличению инвалидизации и смертности населения [4].
В большинстве проспективных исследований показано, что увеличение массы тела влияет на уровень артериального давления, приводит к отклонению клинико-биохимических параметров систем транспорта липидов, опосредованной инсулином утилизации глюкозы тканями, то есть участвует в процессе развития атеросклероза и связанных с ним заболеваний [5, 6]. По данным Фрэмингемского исследования, при увеличении массы тела на 10% концентрация холестерина в плазме крови повышается на 0,3 ммоль/л, а каждые лишние 4,5 кг массы тела увеличивают систолическое артериальное давление на 4,4 мм рт. ст. Риск развития хронической сердечной недостаточности возрастает на 5% при увеличении ИМТ у мужчин на 1 кг/м2 [7].
В то же время авторы ряда исследований отрицают роль ИМТ и ожирения как независимых предикторов возникновения смерти от сердечно-сосудистых заболеваний или же считают, что влияние этих факторов на смертность значительно меньше, чем курения, артериальной гипертензии или гиперлипидемии [8, 9]. Зависимость между смертностью и индексом массы тела представлена на рис. 1.
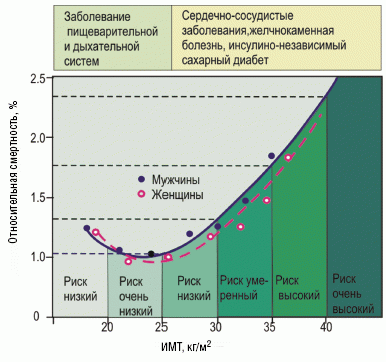
Повышенная смертность среди лиц с ожирением обусловлена, прежде всего, СД 2-го типа и сердечно-сосудистыми заболеваниями. Почти у всех больных инсулинонезависимым сахарным диабетом и у всех лиц с ожирением имеется инсулинорезистентность — снижение потребности в инсулине периферических тканей, которая проявляется нарушениями центральных и периферических механизмов действия инсулина. В данных условиях инсулин не подавляет гликогенолиз и глюконеогенез в печени, а также не стимулирует поглощение и утилизацию глюкозы в жировой и мышечной тканях.
Периферическая инсулинорезистентность у лиц с ожирением выражена в меньшей степени, чем у больных СД 2-го типа [10]. Патогенез инсулинорезистентности при ожирении имеет гетерогенный характер и обусловлен взаимодействием генетических, гормональных, средовых, возрастных и других факторов. При развитии инсулинорезистентности происходит компенсаторное увеличение концентрации инсулина в крови (со своей стороны, компенсаторная реакция организма для преодоления барьера резистентности). Гиперинсулинемия провоцирует увеличение отложения нейтральных жиров в жировые депо. На первом этапе влияние гиперинсулинемии на уровень глюкозы крови выражается в его уменьшении, таким образом, аппетит нарастает, увеличивается вес, что в свою очередь усиливает инсулинорезистентность жировой ткани. Создается так называемый «порочный круг».
Сердечно-сосудистые осложнения являются основной причиной инвалидизации и смертности у больных СД 2-го типа. Риск инфаркта миокарда возрастает в 5 раз при сочетании СД 2-го типа и артериальной гипертензии. При этом смертность после перенесенного инфаркта миокарда при том же сочетании увеличивается в 6 раз, а риск развития острого нарушения мозгового кровообращения — в 8 раз [11].
Ожирение сопряжено с повышенным риском внезапной сердечной смерти. Гиперинсулинемия и инсулинорезистентность усиливают реабсорбцию натрия в почечных канальцах и повышают симпатический тонус, что приводит к сужению артерий и развитию артериальной гипертензии. Механизм заключается не только в воздействии на эндотелий сосудов. Гиперпродукция инсулина повышает тонус симпатической нервной системы, одновременно активируется ренин-ангиотензин-альдостероновая система, что сопровождается подъемом систолического артериального давления. Активация реабсорбции натрия в почках и увеличение объема циркулирующей жидкости на фоне гиперинсулинемии проявляются повышением диастолического артериального давления. Инсулинорезистентность способствует формированию высокого кардиоваскулярного риска, становлению артериальной гипертензии и дислипидемии, развитию патологии сосудов крупного и мелкого калибров.
При синдроме инсулинорезистентности даже в случаях нормальных показателей сахара (нормогликемическая фаза) присутствуют выраженные нарушения микроциркуляции в миокарде. С одной стороны, степень их выраженности невелика, но утолщение базальной мембраны капилляров сопровождается развитием микроциркуляторной эндотелиальной дисфункции, что, со своей стороны, приводит к преобладанию вазоконстрикторных реакций и нарушению гемостаза [12].
С целью определения частоты встречаемости ожирения в практике терапевта, а также роли избыточной массы тела в прогнозе пациентов с соматической патологией, в одном из крупных стационаров Москвы было проанализировано 3122 протокола патолого-анатомического вскрытия. Авторами было выявлено, что у 1238 человек (39,7%) имелось ожирение различных степеней. При этом ожирение чаще выявлялось у женщин, чем у мужчин (58% и 42% соответственно). Необходимо отметить, что ожирение различных степеней было выявлено у 76% пациентов с СД 2-го типа (рис. 2).
Кроме того, ожирение было выявлено у 37% пациентов с инфарктом головного мозга, 39% пациентов с инфарктом миокарда, 17% пациентов с постинфарктным кардиосклерозом, 24% пациентов с последствиями перенесенного острого нарушения мозгового кровообращения, а также у 29% пациентов с хронической обструктивной болезнью легких (Верткин А. Л., Скотников А. С., 2009).
Важно, что у большей части больных (84%) ожирением и СД 2-го типа течение последнего осложнено диабетической микро- и макроангиопатией, полинейропатией, артропатией, офтальмопатией, нефропатией и энцефалопатией, а такое грозное фатальное осложнение, как тромбоэмболия ветвей легочной артерии, у пациентов с ожирением встречается в 57% случаев, что значительно отличается от частоты возникновения тромботических осложнений у больных с нормальной массой тела (23%) [13].
На сегодняшний день алгоритм профилактики и лечения прогрессирующего ожирения, СД 2-го типа и кардиальной патологии базируется на коррекции инсулинорезистентности. Именно это состояние расценивается как связующее звено в столь разнообразной патологии, как основной дефект, вызывающий развитие сочетанных метаболических и гемодинамических нарушений, дисфункции эндотелия и атерогенеза.
Принимая во внимание сложные патофизиологические связи между инсулинорезистентностью, нарушениями гликемического контроля, ожирением, дислипидемией, артериальной гипертензией и атеросклерозом, особое значение приобретает не только способность сахароснижающих препаратов обеспечивать контроль гликемии, но и влиять на прогрессирование макрососудистых осложнений и частоту возникновения инфаркта миокарда и инсульта у больных СД 2-го типа [14].
Антидиабетическая диета и физические нагрузки являются необходимой составляющей терапии данной категории больных вне зависимости от варианта сахароснижающей терапии. Важным критерием эффективности диетотерапии и физических нагрузок является уменьшение выраженности избыточной массы тела или ожирения. Однако следует учитывать, что немедикаментозное лечение позволяет эффективно контролировать уровень гликемии лишь на самых начальных этапах формирования этого заболевания (первый год с момента выявления диабета) и только у части пациентов. Медикаментозную же терапию назначают в тех случаях, когда диетические мероприятия и увеличение физической нагрузки на протяжении трех месяцев не позволяют достичь целевого уровня гликемии.
Таким образом, коррекция выраженности висцерального ожирения и восстановление чувствительности периферических тканей к действию инсулина могут быть решающими факторами в лечении и профилактике указанных выше заболеваний. Учитывая, к каким серьезным последствиям приводит ожирение и вытекающие из него гиперинсулинемия и инсулинорезистентность, лечение СД 2-го типа при наличии этих двух компонентов следует направлять не только на нормализацию уровня гликемии, но и на их устранение. Хорошо изученными и высокоэффективными препаратами выбора являются пероральные сахароснижающие препараты из группы тиазолидиндионов, которые применяются с целью коррекции инсулинорезистентности тканей-мишеней, а также увеличивают расход инсулинзависимой глюкозы, уменьшают выход глюкозы из печени, уменьшают уровень глюкозы, инсулина и гликозилированного гемоглобина в крови. Более того, у больных с нарушением липидного обмена тиазолидиндионы уменьшают уровень триглицеридов и увеличивают количество антиатерогенных фракций липопротеидов без изменения количества липопротеидов низкой плотности и общего холестерина.
Тиазолидиндионы — новый класс препаратов, доказавших свою эффективность в лечении СД 2-го типа [15]. Эти препараты называют также глитазонами или сенситайзерами, так как они повышают чувствительность к инсулину.
Первым препаратом из этой группы, зарегистрированным в России для лечения пациентов с СД 2-го типа в качестве монотерапии, а также в комбинации с пероральными сахароснижающими препаратами или инсулином, является пиоглитазона гидрохлорид (Актос). Как и другие представители данного класса препаратов, пиоглитазон не увеличивает влияния на секрецию инсулина бета-клетками поджелудочной железы. Это приводит к улучшению гликемического контроля у пациентов с СД 2-го типа при низком риске развития гипогликемии [16]. Помимо снижения уровня гликемии, улучшение чувствительности тканей к инсулину благоприятно влияет на липидный профиль (повышение уровня липопротеидов высокой плотности, снижение содержания триглицеридов).
За последние десятилетия проведено несколько многоцентровых рандомизированных плацебо-контролируемых исследований: DREAM (Diabetes Reduction Assessment with Ramipril and Rosiglitazone Medication), TRIPOD (Troglitazone in Prevention of Diabetes), PROACTIVE (Prospective Pioglitazone Clinical Trial In Macrovascular Events), ADOPT (ADiabetes Outcomes Progression Trial), в ходе которых была доказана высокая эффективность глитазонов в профилактике и лечении СД 2-го типа. В них показано, что данная группа сахароснижающих препаратов уменьшает выраженность гипергликемии у больных с СД 2-го типа даже лучше, чем метформин и производные сульфонилмочевины. Спектр показаний к назначению тиазолидиндионов у пациентов с гипергликемией чрезвычайно велик. Эти препараты могут быть назначены пациентам с нарушением толерантности к глюкозе с целью предотвращения развития СД 2-го типа. Монотерапия тиазолидиндионами может проводиться у больных с впервые выявленным СД 2-го типа. При этом она не приводит к возникновению гипогликемических состояний. В ряде клинических исследований тиазолидиндионы с успехом использовались после родов для предотвращения развития СД 2-го типа у женщин, беременность у которых осложнилась возникновением гестационного диабета [17].
В составе комбинированной терапии глитазоны применяются в случае отсутствия адекватного гликемического контроля, на фоне лечения метформином или производными сульфонилмочевины, либо меглитинидами. Для улучшения гликемического контроля можно использовать и тройную комбинацию (глитазоны, метформин и производные сульфонилмочевины). Тиазолидиндионы повышают не только чувствительность к действию эндогенного инсулина, но и эффективность экзогенно вводимого инсулина у больных с СД 2-го типа.
В связи с этим оправдана комбинация тиазолидиндионов с препаратами инсулина при СД 2-го типа, протекающем с выраженной инсулинорезистентностью [18].
Вместе с тем в ряде исследований, проводившихся с использованием магнитно-резонансной томографии, показано, что на фоне длительного лечения тиазолидиндионами прибавка веса связана с увеличением мышечной массы за счет синтеза белка и объема подкожно-жировой клетчатки. При этом уменьшались количество висцерального жира, степень выраженности жирового гепатоза и гепатомегалии [19]. Если пациенты, получающие тиазолидиндионы, соблюдают низкокалорийную диету, то масса тела практически не изменяется [20].
Противопоказаниями к применению этих препаратов являются: печеночная недостаточность, беременность и лактация, кетоацидоз, сердечная недостаточность III–IV функционального класса по NYHA. Рекомендуемые дозы тиазолидиндионов представлены в таблице.
Препараты могут приниматься как вместе с едой, так и между приемами пищи 1 или 2 раза в сутки. Уровень гликемии понижается постепенно: начальный сахароснижающий эффект появляется через 2–4 недели лечения, максимальный эффект развивается через 6–8 недель (гликированный гемоглобин достоверно снижается после восьмой недели с момента назначения лечения тиазолидиндионами). Препараты отличаются высокой эффективностью и хорошей переносимостью не только у молодых, но и у пожилых больных СД 2-го типа (старше 65 лет). Прием пищи и кислотность желудочного сока не влияют на абсорбцию пиоглитазона в желудочно-кишечном тракте.
Возвращаясь к проблеме ожирения в общесоматической практике и у больных СД 2-го типа в частности, необходимо помнить, что назначение большинства пероральных сахароснижающих препаратов и инсулинотерапии обеспечивает улучшение контроля гликемии, однако во многих случаях приводит к дальнейшему увеличению массы тела пациентов. Именно поэтому нельзя забывать о новых методах лечения СД 2-го типа, а именно о применении миметиков инкретина — принципиально нового класса препаратов, первым представителем которого в России является эксенатид (Баета).
Его действие основано на замещении нарушенных при данном заболевании эффектов гормона инкретина ГПП-1 (глюкагоноподобного пептида-1). У здоровых людей ГПП-1 вырабатывается в стенке кишечника, стимулирует первую фазу секреции инсулина и увеличивает глюкозозависимую секрецию инсулина [21]. Клинически важным следствием зависимости эффектов ГПП-1 от уровня глюкозы крови является то, что ГПП-1 не может вызывать развития выраженной гипогликемии. ГПП-1 регулирует концентрацию глюкозы плазмы, модулируя секрецию как инсулина, так и глюкагона. Он является необходимым компонентом для обеспечения нормальной толерантности к глюкозе и адекватной постпрандиальной секреции инсулина.
ГПП-1 замедляет опорожнение желудка [22], снижает желудочную и панкреатическую секрецию. Действие ГПП-1 на замедление опорожнения желудка представляет интерес в плане влияния на снижение прандиальной гипергликемии [23]. Постпрандиальный рост гликемии четко зависит от скорости опорожнения желудка. Таким образом, ГПП-1, замедляя скорость опорожнения желудка, тормозит поступление компонентов пищи из желудка в тонкую кишку, что оказывает влияние на прандиальный подъем глюкозы. Кроме того, ГПП-1 участвует в процессах регуляции пищевого поведения, действуя через центральные механизмы, и способствует развитию чувства насыщения, а также трансформации неинсулинпродуцирующих клеток в инсулинсекреторные. ГПП-1 обладает рядом важных метаболических эффектов. Он улучшает периферическую чувствительность к инсулину, способствует активному поглощению глюкозы печенью, мышечной и жировой тканями, влияет на различные системы организма: сердечно-сосудистую, дыхательную и центральную нервную систему. В результате ГПП-1 оказывает кардио- и нейропротективное действие, что приводит к улучшению памяти, стимуляции диуреза [24].
Аминокислотная последовательность инкретинов на 50% совпадает с ГПП-1 человека. Исследования in vitro показали, что препарат связывается с рецепторами к ГПП-1 и устойчив к инактивации. Кроме того, при его подкожном введении пациентам с СД 2-го типа пик концентрации в плазме отмечался через два-три часа, а период полужизни составлял два-шесть часов. Эти фармакологические свойства инкретинов позволяют использовать их для лечения в виде двух подкожных инъекций в сутки (перед завтраком и ужином), что достаточно эффективно снижает уровень гликемии на протяжении всех суток. Данные клинических исследований свидетельствуют о том, что терапия инкретинами обеспечивает достоверное улучшение контроля гликемии у этой категории больных [25]. Миметики инкретина разрешены к применению в качестве дополнительной терапии у пациентов с неудовлетворительным контролем гликемии на фоне лечения метформином, производными сульфонилмочевины, тиазолидиндионами, комбинацией метформина и производных сульфонилмочевины или метформина и тиазолидиндиона. Снижение массы тела было отмечено у 81% больных СД 2-го типа, получавших инкретины в течение 2 лет, несмотря на то, что в протоколе исследования отсутствовали особые требования по соблюдению диеты и программы физических упражнений [26]. Преимущества инкретинов в отношении снижения массы тела особенно очевидны при анализе результатов сравнительных исследований с препаратами инсулина. В то время как терапия инкретинами в дозе 10 мкг 2 раза в сутки приводила к прогрессирующему снижению массы тела, инсулинотерапия (инсулином гларгином или двухфазным инсулином аспартом) вызывала увеличение массы тела пациентов [27].
При анализе результатов длительного лечения инкретинами было отмечено статистически достоверное улучшение показателей липидного спектра крови, заключающееся в снижении уровней триглицеридов, общего холестерина и липопротеинов низкой плотности (ЛПНП) и повышении уровня липопротеинов высокой плотности (ЛПВП). Так, по завершении 82 недель терапии инкретинами изменения перечисленных показателей составили –38,6 мг/дл; –2,4 мг/дл; –1,6 мг/дл и +4,6 мг/дл (от исходных 243,1 мг/дл; 188,2 мг/дл; 116,7 мг/дл и 38,6 мг/дл) соответственно, причем изменения ЛПВП и триглицеридов были статистически значимыми [28].
В длительных исследованиях применения миметиков инкретина у пациентов с СД 2-го типа было отмечено благоприятное влияние препарата на показатели систолического и диастолического артериального давления. Так, в сравнительном исследовании применения инкретинов и двухфазного инсулина аспарт в течение 52 недель было отмечено статистически достоверное снижение показателей систолического (в среднем на –5 ± 15 мм рт. ст., p < 0,001) и диастолического (в среднем на –2 ± 10 мм рт. ст., p = 0,03) артериального давления у больных, получавших терапию инкретинами [29]. Терапия миметиками инкретина, приводящая к нормализации углеводного обмена и уровня гликемии в сочетании с уменьшением массы тела и низким риском гипогликемии, является патогенетической и направлена на восстановление естественных физиологических механизмов регуляции уровня глюкозы.
Таким образом, обширная доказательная база эффективности и безопасности пиоглитазона гидрохлорида, а также перечисленные клинико-фармакологические особенности делают данное лекарственное средство препаратом выбора у пациентов с СД 2-го типа, висцеральным ожирением и сопутствующей соматической патологией. ЃЎ
Литература
- Tierney E. F., Cadwell B. L., Thompson T. J., Boyle J. P., Paxon S. L., Moum K., Engelgau M. M. Reductions in excess mortality rates among people with diabetes by selected cause of death // J Diabetes Complications, 2008, Jan 29.
- Мельниченко Г. А. Ожирение в практике эндокринолога // Русский медицинский журнал, 2001. ‡‚ 9.
- Бутрова С. А., Дэгоева Ф. Х. Висцеральное ожирение — ключевое звено метаболического синдрома // Ожирение и метаболизм, 2004, ‡‚ 1, с. 10–16.
- Аметов А. С., Демидова Т. Ю., Целиковская А. Л. Ожирение и сердечно-сосудистые заболевания // Терапевтический архив, 2001, ‡‚ 73 (8), с. 66–69.
- Перова Н. В., Метельская В. А. Ожирение ведет к атеросклерозу // Профилактика заболеваний и укрепление здоровья, 2004, ‡‚ 1, с. 40–45.
- Coronary heart disease: reducing the risk. The scientific background for primary and secondary prevention of coronary heart disease. A worldwide view // Intern. Atheroscler. Soc. Nutr. Metab. Cardiovasc. Dis. 1998. Vol. 8. P. 205–271.
- Massie B. M. Obesity and heart failure — risk factor or mechanism? // New Engl. J. Med. 2002. Vol. 347, ‡‚ 5. P. 358–359.
- Jousilahti P., Tuomilehto J., Vartiainen E. et al. Body weight. cardiovascular risk factors? End coronary mortality: 15-years follow-up of middle-aged men and women in eastern finland // Circulation. 1996. Vol. 93. P. 1372–1379.
- Visscher T. L. S., Rissanen A., Seidell J. S. et al. Obesity and unhealthy life-years in adult finns. An empirical approach // Arch. Intern. Med. 2004. Vol. 164. P. 1413–1420.
- Алмазов В. А., Благословская Я. В., Шляхто Е. В. Синдром инсулинорезистентности (история вопроса, патогенез, подходы к лечению) // Сборник научных трудов, 2000. С. 353–363.
- Джанашия П. Х., Мирина Е. Ю. Глюкофаж — профилактика сердечно-сосудистых заболеваний при сахарном диабете // Русский медицинский журнал, 2009, ‡‚ 18.
- Садовникова И. И. Метаболический синдром и антагонисты кальция: нейтралитет или сотрудничество? // Русский медицинский журнал, 2007, ‡‚ 15.
- Верткин А. Л., Аристархова О. Ю., Скотников А. С. Роль современных сахароснижающих и антиоксидантных препаратов в фармакотерапии сахарного диабета 2-го типа и его осложнений // Лечащий Врач, 2009, ‡‚ 3, с. 69–74.
- Bailey C. J., Day C. Thiazolidinediones today // Brit J Diab Vasc Dis. 2001, 1, 7–13.
- Nichols G. A. et al. // Am. J. Med. 2008; 121: 519–524.
- Miyazaki Y., Matsuda M., DeFronzo R. A. Dose-response effect of pioglitazone on insulin sensitivity and insulin secretion in type 2 diabetes // Diabetes Care, 2002, v. 25, p. 517–523.
- Diamant M., Heine R. J. Thiazolidindionediones in type 2 diabetes mellitus: current clinical evidence // Drugs. 2003; 63: 1373–1405.
- Новикова Ю. В., Рунихин А. Ю. Современные аспекты патогенеза и лечения сахарного диабета 2 типа // Русский медицинский журнал, 2007, ‡‚ 27.
- Carey D. G., Cowin G. J., Galloway G. et al. Sensitivity effect of rosiglitazone on insulin and body fat composition in type 2 diabetic patients // Obes Res. 2002. Vol. 10.
P. 1008–101 - Richard B. C., Asnani S., Desouza C., Fonseca V. Is weight gain invevitable with thiazolidinedione? Experience with very low calorie diets // Diabetes. 2002. Vol. 51. Suppl. 2. P. A609.
Ключевые слова: ожирение, масса тела, тиазолидиндионы, липидный профиль, гипергликемия, гестационный диабет.
А. Л. Верткин, доктор медицинских наук, профессор
А. Н. Водолазкая
А. В. Носов
А. С. Скотников
МГМСУ, Москва
Характеристика доз и режима приема основных тиазолидиндионов
Купить номер с этой статьей в pdf