Инсулинорезистентность (ИР) представляет собой сниженную чувствительность периферических тканей к стимуляции инсулином потребления глюкозы. Клинически наиболее важна потеря чувствительности к инсулину мышечной, жировой и печеночной тканей [15]. ИР мышечной ткани проявляется в снижении поступления глюкозы из крови в миоциты и ее утилизации в мышечных клетках. ИР жировой ткани проявляется в резистентности к антилиполитическому действию инсулина, приводящему к накоплению свободных жирных кислот (СЖК) и глицерина. СЖК поступают в печень, где становятся основным источником формирования атерогенных липопротеинов очень низкой плотности (ЛПОНП). ИР ткани печени характеризуется снижением синтеза гликогена и активацией процессов распада гликогена до глюкозы (гликогенолиз) и синтеза глюкозы de novo из аминокислот, лактата, пирувата, глицерина (глюконеогенез), в результате чего глюкоза из печени поступает в кровоток. Эти процессы в печени активируются вследствие отсутствия их подавления инсулином [1].
Компенсаторным ответом на резистентность тканей к инсулину, независимо от ее причины, является увеличение синтеза инсулина в β-клетках поджелудочной железы и его избыточная секреция в кровь [8,10]. В результате гиперинсулинемии, относительной или абсолютной, концентрация глюкозы вначале поддерживается на нормальном уровне. Затем повышение уровня глюкозы крови удается выявить после нагрузки глюкозой. Впоследствии при нарастании степени ИР β-клетки перестают справляться с увеличившейся нагрузкой глюкозой, что приводит к постепенному истощению инсулинсекреторной способности β-клеток и клинической манифестации сахарного диабета (СД). Также постоянное повышение уровня СЖК в плазме способствует аккумуляции липидов в островках поджелудочной железы, оказывая липотоксический эффект на β-клетки и нарушая их функцию [16].
Гиперинсулинемия — закономерное следствие ИР — вовлечена в становление компонентов метаболического синдрома, в патогенез и прогрессирование артериальной гипертонии, ишемической болезни сердца и других атеросклеротических заболеваний. Таким образом, в настоящее время в лечении СД 2 типа наиболее патогенетически обоснованным является применение лекарственных средств, уменьшающих ИР. Новой группой препаратов, повышающих чувствительность к инсулину (уменьшающих ИР), являются инсулиновые сенситайзеры (тиазолидиндионы, глитазоны). Зарегистрированные в России представители этого класса: пиоглитазон, розиглитазон. Установлено, что механизм сахароснижающего и липидоснижающего действия глитазонов обусловлен их влиянием на активируемый пролифератором пероксисом рецептор γ (PPARγ). Действие глитазонов связано с их влиянием на экспрессию генов в адипоцитах и активизацию дифференцировки адипоцитов. Таким образом, сенситайзеры (глитазоны) являются высокоаффинными агонистами PPARγ, которые повышают чувствительность тканей к инсулину и тем самым снижают уровень глюкозы, липидов и инсулина в сыворотке крови у больных СД 2 типа [6, 14], а также усиливают экспрессию гена ГЛЮТ-4, основного транспортера глюкозы в мышечной и жировой ткани [17]. Агонисты PPARγ, в том числе пиоглитазон, увеличивая дифференцировку адипоцитов в жировой ткани, изменяют соотношение мелких и крупных адипоцитов в сторону преобладания первых, имеющих более высокую чувствительность к инсулину по сравнению с крупными адипоцитами [5].
Клиническое применение пиоглитазона показало значительную его эффективность при терапии больных, страдающих СД 2 типа. В ходе многоцентрового двойного слепого, плацебо-контролируемого исследования [3] применение пиоглитазона в разовой дозе 15 и 30 мг в день в качестве монотерапии сопровождалось улучшением клиники у больных СД 2 типа и достоверным снижением у них уровня гликемии и гликогемоглобина. В другом двойном слепом исследовании [13] изучали влияние различных доз пиоглитазона (7,5–15–30 и 45 мг) на компенсацию СД. Установлена хорошая переносимость пиоглитазона и статистически достоверное снижение уровня гликемии и гликозилированного гемоглобина (НвА1с), зависящее от дозы препарата. У всех больных отмечалось также статистически достоверное снижение концентрации триглицеридов и общего холестерина в сыворотке крови при одновременном повышении содержания холестерина липопротеинов высокой плотности (ЛПВП). Монотерапия пиоглитазоном 260 больных СД 2 типа [4] в течение 16 нед при увеличении дозы в 2 раза каждые 4 нед (7,5–15–30 и 45 мг) сопровождалась компенсацией СД (снижение уровня гликогемоглобина к концу исследования на 1,46 и 1,53% по сравнению с его исходным уровнем) и улучшением липидного профиля (снижение концентрации триглицеридов и увеличение уровня холестерина ЛПВП). Отмечена хорошая переносимость препарата и отсутствие каких-либо признаков гепатотоксичности. Пиоглитазон значительно снижает выраженность ИР у больных СД 2 типа, о чем свидетельствуют исследования J. Rosenstock [11]. Так, однократный прием пиоглитазона в суточной дозе 30 мг почти на 13% снижал базальную ИР у 81 больного СД 2 типа, тогда как у контрольных больных (96 человек), получавших плацебо, ИР увеличилась на 30% по сравнению с исходным уровнем. Одновременно у больных, получавших пиоглитазон, функция β-клеток улучшилась на 41%, тогда как в контрольной группе — на 23%. Таким образом, проведенные экспериментальные и клинические исследования показывают, что пиоглитазон является новым эффективным сахароснижающим препаратом. Наряду с этим при лечении пиоглитазоном наблюдается тенденция к нормализации липидного обмена и в первую очередь триглицеридов и холестерина ЛПВП. Препарат хорошо переносится и не обладает гепатотоксичностью. Его применение показано при СД 2 типа, который, как известно, сопровождается ИР.
Цель исследования заключалась в изучении влияния 12-недельного применения пиоглара в монотерапии у больных СД 2 типа на углеводный и липидный обмен, ИР.
Исследование являлось открытым с последовательным титрованием дозы. В исследование были включены 20 пациентов с СД 2 типа в возрасте 55,5±7,21 года, с длительностью сахарного диабета 2 типа от 6 мес до 10 лет (в среднем 3,65±2,6 года). В исследование не включались пациенты с тяжелыми нарушениями функции печени, почек, сердечно-сосудистой системы.
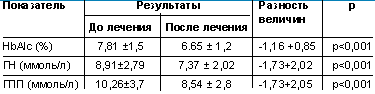
У всех пациентов было ожирение (ИМТ — 32,07(4,22 кг/м2), которое имело висцеральный характер, о чем свидетельствовали показатели объема талии (ОТ) — 102,756±1,97см (у женщин — 100,5±1,79 см, у мужчин — 111,5±4,8 см). Исходно показатели гликемии натощак (ГН) и постпрандиально (ГПП) были 8,91±2,79 и 10,26±3,7 ммоль/л соответственно, уровень HbA1c составил 7,81±1,5%, что свидетельствует о неадекватном контроле углеводного обмена у пациентов (табл.).
Таблица. Показатели углеводного обмена на фоне терапии пиоглитазоном |
За 2 нед до начала исследования пациентам отменялась ранее получаемая терапия, пиоглитазон назначался в монотерапии всем первоначально 15 мг в день вне зависимости от времени приема пищи. Далее доза была увеличена до 30 мг в сутки и в течение 12 нед исследования не менялась. Контрольные визиты осуществлялись на 4, 8 и 12-й неделе терапии. На контрольных визитах (1 раз в месяц) проводился комплексный клинический осмотр больных с определением АД, ЧСС, веса, объема талии и бедер, уровня ГН, фиксировалась возможная гипогликемия, а также любые побочные медицинские события и изменения в сопутствующей медикаментозной терапии. До включения в исследование все пациенты прошли курс обучения в школе для больных СД 2 типа, в ходе которого получили необходимые знания о рациональном питании и режиме физических нагрузок.
Состояние углеводного обмена оценивалось по показателям ГН и ГПП в капиллярной крови с использованием глюкозооксидазного метода, уровня HbAlc, который определялся на автоматическом анализаторе «Diastat». Липидный профиль — общий холестерин, триглицериды, ЛПВП определялись c помощью стандартных лабораторных методик, а уровень ЛПНП и ЛПОНП определяли по формуле Фридвальда: ЛПОНП = триглицериды/2,2; ЛПНП = общий холестерин–ЛПВП–ЛПОНП. Для оценки безопасности применения препарата выполнялись общий анализ крови, общий анализ мочи, биохимический анализ крови (креатинин, мочевина, общий билирубин, АСТ, АЛТ). Выраженность гиперинсулинемии оценивали по уровню иммунореактивного инсулина (ИРИ) натощак и постпрандиально в сыворотке венозной крови радиоиммунологическим методом. Для расчета ИР использовали малую модель гомеостаза (Homeostasis Model Assessment — НОМА) с определением показателя HOMA-IR., разработанную D. Matthews и соавторами. Для оценки динамических изменений на фоне терапии все вышеописанные обследования проводились до и после 12 нед применения пиоглитазона.
Статистическая обработка полученных результатов осуществлялась в соответствии с правилами вариационной статистики. Для сравнения данных использовали парный критерий Стьюдента. Критический уровень значимости (р) при проверке полученных статистических данных принимали меньше 0,05.
Влияние на углеводный обмен и ИР. В ходе 12-недельного применения препарата пиоглитазон в монотерапии отмечалась значимое и достоверное улучшение показателей углеводного обмена. ГН снизилась на 1,53 ммоль/л — с 8,91±2,79 до 7,37±2,02 ммоль/л (р < 0,001), ГПП на 1,73 ммоль/л — 10,26±3,7 до 8,54±2,8 ммоль/л (р < 0,001). При анализе исходных данных было выявлено, что у 1-й группы пациентов (20%) HbAlc был > 9%, во 2-й (50%) — этот показатель находился в интервале 7–9% и лишь в 3-й группе (30%) у пациентов имела место удовлетворительная компенсация сахарного диабета (HbAlc < 7%). По окончании 12-недельного курса терапии уровень HbAlc достоверно снизился на 1,16 % — с 7,81±1,5% до 6,65±1,2% (р < 0,001). Важно отметить, что произошло улучшение степени компенсации углеводного обмена во всех группах, так, у 100% пациентов 1-й и 3-й группы произошло снижение HbAlc. В 1-й группе данный показатель уменьшился на 2,2(0,9% (р < 0,05) и стал < 9%, а в 3-й группе — на 0,7±0,25% (р < 0,001), при этом все пациенты этой группы добились идеальной компенсации (HbAlc<6%). Снижение HbAlc во 2-й группе составило 1,02±0,7% (р < 0,01) и у 80% пациентов этой группы был достигнут хороший контроль гликемии (HbAlc < 7%). Таким образом, в целом по группе 70% пациентов добились адекватного контроля сахарного диабета, что служит доказательством эффективности гипогликемизирующего действия пиоглитазона.
Полученные нами результаты совпадают с результатами других исследований. Например, в многоцентровом рандомизированном, плацебо-контролируемом исследовании с участием более чем 3500 пациентов с СД 2 типа применение пиоглитазона в монотерапии значимо снижало уровень HbAlc. На фоне 26-недельного применения пиоглитазона в дозах от 15 до 45 мг однократно в сутки уменьшение уровня HbAlc составило 15–25% от исходного уровня [12].
Уровень индекса НОМА в среднем по группе превышал нормальные показатели и соответствовал 6,56 ± 4,08. Полученные результаты свидетельствуют о наличии выраженной ИР у лиц исследуемой группы. После проведенного лечения достигнуто достоверное снижение ИРИ натощак на 6,83 ± 10,4 мкЕд/мл — с 15,49 ± 10,62 до 8,6 ± 3,9 мкЕд/мл (р < 0,008). Также значимо и достоверно снизился индекс HOMA-IR — с 6,56 ± 4,08 до 3,15 ± 2,2 (р < 0,001). Важно отметить, что у 50% пациентов произошла нормализация этого показателя (< 2,77). Эти результаты четко отражают положительное влияние пиоглитазона на ИР. Было показано, что ИР является независимым предиктором сердечно-сосудистых заболеваний (ССЗ), и повышение всего лишь на 1 ед. данного показателя сопровождается повышением риска развития ССЗ на 5,4% [2]. Таким образом, эффективное уменьшение ИР у больных СД 2 типа играет важную роль в предотвращении развития и прогрессирования ССЗ. В свете этих данных особенно перспективным становится применение представителей класса тиазолидиндионов в лечении СД 2 типа.
Влияние на липидный обмен. Наряду с улучшением показателей углеводного обмена произошло достоверное улучшение показателей липидного обмена. Мы получили достоверное снижение общего холестерина на 12%: с 6,2 ± 0,96 до 5,45 ± 0,89 ммоль/л (р < 0,01), ЛПОНП на 26%: с 0,78 ± 0,37 до 0,57 ± 0,3 ммоль/л (р < 0,01), ТГ на 33%: с 1,79 ± 0,79 до 1,19 + 0,64 ммоль/л (р < 0,01) от исходных данных. Отмечалась тенденция к повышению ЛПВП, однако не было получено достоверных данных. Произошло снижение ЛПНП, также не достигнувшее степени достоверности.
Аналогичные изменения в липидном профиле получены в одном из пилотных исследований по изучению влияния терапии пиоглитазоном у хорошо компенсированных диабетиков. При применении пиоглитазона в монотерапии в дозе 30 мг в сутки отмечалось снижение триглицеридов на 26 %, ЛПНП на 24%, а также общего холестерина, однако менее значимое. Увеличение ЛПВП составило 14% [9]. Дислипидемия, характерная для пациентов с СД 2 типа, является маркером ССЗ. Улучшение липидного спектра крови при применении пиоглитазона дает возможность снизить риск развития и прогрессирования ССЗ у больных СД 2 типа.
Влияние на массу тела и висцеральное жировое депо. В нашем исследовании отмечалась тенденция к снижению массы тела. Вес пациентов в общем по группе снизился на 1,65 ± 3,59 кг: с 87,25 ± 14,74 до 85,6 ± 14,98 кг. Однако динамика данного показателя не достигла уровня достоверности (р = 0,054). Соответственно, таким же образом изменился ИМТ, который уменьшился на 0,6: с 32,07 ± 4,22 до 31,47 ± 4,48 (р = 0,043). Важно отметить, что произошло перераспределение отложений жира в сторону уменьшения висцерального ожирения, о чем свидетельствует уменьшение ОТ с 102,75 ± 1,97 см до 101,4 ± 2,0 см (р < 0,05) (у женщин ОТ до 100,56 ± 1,79 после 99,43 + 1,82 см, у мужчин до 111,5 ± 4,8 после 109,25 ± 5,96 см). Полученные данные совпадают с результатами других исследований. По данным Lean и соавторов [7], при применении пиоглитазона отмечалось аналогичное перераспределение жировых отложений и уменьшалось количество висцерального жира. Как уже отмечалось, именно висцеральный жир является источником высокой концентрации триглицеридов и СЖК, ответственных за формирование ИР, и уменьшение количества висцерального жира на фоне применения пиоглитазона улучшает чувствительность тканей к инсулину.
Переносимость и безопасность. За период проведения исследования пациенты отмечали хорошую переносимость препарата (90%). Побочные явления наблюдались у 2 больных (10%) и не потребовали отмены препарата: у 1 пациента — кожная сыпь без зуда, 1 пациент отмечал ощущение отечности лица и ног, клинические проявления которых не были выявлены. Не было зафиксировано ни одного случая явных, клинически выраженных отеков. В ходе наблюдения мы отметили, что у 3 пациентов (15%) произошла прибавка в весе в среднем на 1,6 кг. Динамики показателей клинических анализов крови и мочи не зарегистрировано. Биохимические показатели функции печени и почек оставались в пределах нормативных значений.
Необходимо отметить, что не было зафиксировано ни одного случая гипогликемических реакций за все время проведения исследования. Все эти данные свидетельствуют о хорошей переносимости и безопасности применения пиоглитазона у пациентов с СД 2 типа.
Выводы
- Применение пиоглитазона оказывает хорошее гипогликемизирующее действие в монотерапии у больных СД 2 типа. После 12 нед терапии достоверно снизился гликозилированный гемоглобин и показатели ГН и ГПП.
- Терапия пиоглитазоном эффективно и достоверное уменьшает ИР (снижение показателя HOMA-IR на 48%).
- На фоне регресса ИР произошло улучшение липидного спектра пациентов с СД 2 типа и уменьшилось количество висцерального жира, что замедляет прогрессирование атеросклероза и ССЗ.
- Многофакторное воздействие пиоглитазона на большинство нарушений открывают новые перспективные возможности в терапии больных СД 2 типа.
По вопросам литературы обращайтесь в редакцию.
Т. Ю. Демидова, кандидат медицинских наук
О. И. Титова
РМАПО, Москва