Почечная колика — это приступ резких болей, возникающий при острой непроходимости лоханки или мочеточника.
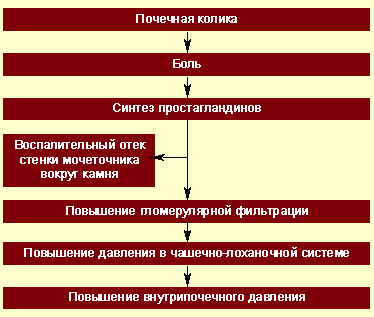
При почечной колике нарушается пассаж мочи по верхним мочевым путям (чашечно-лоханочная система и мочеточник), возникает внутренняя окклюзия или внешнее сдавление верхних мочевых путей, что приводит к резкому повышению давления в чашечно-лоханочной системе, отеку паренхимы и растяжению фиброзной капсулы почки (рис.).
Рисунок. Патогенез почечной колики Реклама |
Самой частой причиной почечной колики является мочекаменная болезнь, болевой синдром возникает при движении почечного камня по мочевым путям и обтурации просвета мочеточника конкрементом.
Другие причины почечной колики:
- острый и хронический пиелонефрит (продукты воспаления — слизь, фибрин, эпителий, лейкоциты);
- опухоль почки (гематурия в виде сгустков);
- туберкулез почки (некротическая ткань сосочка);
- травма почки (сгустки крови или внешнее сдавление верхних мочевых путей урогематомой);
- гинекологические заболевания;
- заболевания забрюшинного пространства (ретроперитонеальный фиброз и др.).
Факторы риска мочекаменной болезни:
- семейный анамнез;
- эпизод мочекаменной болезни в анамнезе (вероятность развития повторного эпизода в течение 20 лет составляет 60%);
- воздействие повышенных физических нагрузок;
- работа, связанная с длительной гипертермией;
- заболевания, предрасполагающие к развитию конкрементов (поликистоз почек, тубулярный почечный ацидоз, саркоидоз, гиперпаратиреоидизм);
- повышенная потеря жидкости (илеостома, мальабсорбция);
- прием плохорастворимых лекарственных средств.
Боль внезапная, постоянная и схваткообразная, длительная (до 10–12 ч), локализуется в поясничной области или подреберье и иррадиирует по ходу мочеточника в подвздошную, паховую области, мошонку и ее органы, половой член, влагалище и половые губы.
Иррадиация боли снижается с перемещением камня, который останавливается чаще в местах физиологических сужений мочеточника:
- в лоханочно-мочеточниковом сегменте (соустье) — иррадиация в мезогастральную область;
- при перекресте с подвздошными сосудами — паховая область и наружная поверхность бедра;
- в юкставезикальном (предпузырном) отделе — могут быть ложные позывы к дефекации и учащенное мочеиспускание;
- в интрамуральном (внутри стенки мочевого пузыря) отделе — боль иррадиирует в головку полового члена и может сопровождаться учащенным и болезненным в конце мочеиспусканием.
Редко при аномалиях развития почек почечная колика возникает с противоположной по отношению к окклюзированному мочеточнику стороны («зеркальная боль»).
Характерна дизурия (учащенное болезненное мочеиспускание).
Колика может сопровождаться:
- тошнотой и рвотой, не приносящей облегчения (возникает почти одновременно с болью в пояснице);
- задержкой газов;
- развитием пареза кишечника разной выраженности;
- брадикардией;
- умеренным повышением артериального давления;
- гематурией;
- олигурией и анурией.
Боль, особенно в первые 1,5–2,0 ч, заставляет пациента менять положение тела, что, как правило, не приносит облегчения. Больной мечется, иногда наклоняет туловище, удерживая ладонь на пояснице со стороны боли.
У детей младшего возраста боль при почечной колике обычно локализуется в области пупка, чаще сопровождается рвотой. Ребенок плачет, испуган. Острый приступ боли длится 15–20 мин, возможно повышение температуры тела до 37,2–37,3°С.
Почечная колика с острой болью в пояснице может развиться у беременных в III триместре. Клиническая картина чаще соответствует обструкции в верхних двух третях мочеточника.
Камни размером менее 5 мм в 98% случаев отходят самостоятельно. После прекращения приступа почечной колики сохраняются тупые боли в поясничной области, но самочувствие пациента улучшается.
Возможные осложнения:
- острый обструктивный пиелонефрит;
- бактериемический шок;
- уросепсис;
- снижение функции почки;
- формирование стриктуры мочеточника.
Почечную колику дифференцируют со следующими состояниями:
- «острым животом» (аппендицит, печеночная колика, холецистит, панкреатит, прободная язва желудка или двенадцатиперстной кишки, кишечная непроходимость, расслоение аорты, тромбоз мезентериальных сосудов, аднексит, внематочная беременность, перекрут кисты яичника);
- грыжей межпозвонкового диска;
- межреберной невралгией (боль не схваткообразная, зависит от положения тела);
- опоясывающим лишаем (Herpes zoster).
При диагностике задаются следующие обязательные вопросы.
- Было ли начало болей внезапным?
- Имеется ли иррадиация боли? Отмечается ли изменение иррадиации в течение времени?
- Беспокоят ли пациента лихорадка, тошнота, рвота?
- Сохранено ли мочеиспускание?
- Были ли ранее приступы почечной колики?
- Страдает ли пациент мочекаменной болезнью?
- Была ли мочекаменная болезнь у ближайших родственников?
К диагностическим мероприятиям относятся:
- оценка общего состояния и жизненно важных функций: сознания, дыхания, кровообращения;
- наблюдение за положением больного: двигательное беспокойство, непрерывная смена положения тела (нередко пациент старается согнуться, кладя руку на поясничную область, где ощущает нестерпимую боль);
- исследование пульса, измерение частоты сердечных сокращений (ЧСС) и артериального давления (АД);
- осмотр и пальпация живота — живот участвует в акте дыхания, отсутствует напряжение мышц передней брюшной стенки, отрицательный симптом раздражения брюшины;
- выявление симптомов почечной колики:
– поколачивание по пояснице — симптом Пастернацкого (считается положительным при выявлении болезненности на стороне поражения); постукивание следует проводить крайне осторожно — во избежание разрыва почки;
— пальпация поясничной области — отмечается болезненность на стороне поражения;
- наличие ассоциированных симптомов: тошнота, рвота, задержка газов, стула, лихорадка и др.
Лечение на догоспитальном этапе
Когда диагноз почечной колики не вызывает сомнения, проводят сначала экстренные лечебные мероприятия, а затем срочно госпитализируют больного.
- Необходимо уложить больного в постель, провести успокаивающую беседу.
- Для купирования болевого синдрома используются ненаркотические анальгетики в комбинации со спазмолитиком:
– препарат выбора — ревалгин (метамизол натрия + питофенон + фенпивериния бромид). Взрослым и подросткам старше 15 лет вводят внутривенно медленно 2 мл со скоростью 1 мл в течение 1 мин (при внутримышечном введении анальгетический эффект развивается через 16 мин). Расчет дозы для детей:
Реклама3–11 мес (5–8 кг) — только внутримышечно 0,1-0,2 мл;
1–2 года (9–15 кг) — внутривенно 0,1–0,2 мл или внутримышечно 0,2–0,3 мл;
3–4 года (16–23 кг) — внутривенно 0,2–0,3 или внутримышечно 0,3–0,4 мл;
5–7 лет (24–30 кг) — внутривенно 0,3–0,4 мл;
8–12 лет (31–45 кг) — внутривенно 0,5–0,6 мл;
12–15 лет — внутривенно 0,8–1 мл.
Перед введением инъекционного раствора его следует согреть в руке. В период лечения препаратом не рекомендуется принимать этанол.
– кеторолак (кеторол) внутривенно 30 мг (1 мл), дозу необходимо вводить не менее чем за 15 с (при внутримышечном введении анальгетический эффект развивается через 30 мин); или
– спазмолитик дротаверин — вводится внутривенно медленно, 40–80 мг (раствор 2% — 2–4 мл). Допустимо в качестве спазмолитика использовать нитроглицерин под язык в таблетках (0,25 мг или 1/2 таблетки; 400 мкг или 1 доза спрея).
- Контроль ЧСС, АД, диуреза.
Экстренной госпитализации в урологическое отделение подлежат больные в случае:
- некупирующейся почечной колики;
- наличия клинических признаков осложнений;
- двусторонней почечной колики или при единственной почке.
Транспортировка осуществляется на носилках в положении лежа.
Если диагноз почечной колики вызывает сомнение, больных следует госпитализировать в приемное отделение многопрофильного стационара.
Допустимо проводить амбулаторное лечение больных молодого и среднего возраста при их отказе от госпитализации в случае:
- удовлетворительного стабильного состояния;
- отсутствия признаков осложнений;
- умеренного болевого синдрома;
- хорошего эффекта от введения анальгетиков;
- возможности амбулаторного обследования, контроля и лечения.
Рекомендации пациентам, оставленным дома
Больным следует соблюдать следующие рекомендации:
- домашний режим;
- диета № 10, при уратном уролитиазе № 6;
- тепловые процедуры: грелка на область поясницы, горячая ванна (температура 40–50°С);
- своевременное опорожнение мочевого пузыря, тщательное соблюдение правил личной гигиены;
- необходимо мочиться в сосуд и просматривать его на предмет отхождения камней;
- если возникает повторный приступ почечной колики, появляется лихорадка, тошнота, рвота, олигурия, а также если состояние больного прогрессивно ухудшается, следует незамедлительно вызвать бригаду скорой медицинской помощи, так как больному в подобной ситуации показано стационарное обследование и лечение.
Всем больным, которым разрешено амбулаторное лечение, рекомендуется обратиться к урологу поликлиники для дообследования с целью установления причины развития почечной колики. Нередко подобные пациенты нуждаются в дальнейшем стационарном лечении.
Следует избегать следующих часто встречающихся ошибок:
- введение наркотических анальгетиков;
- стимуляция диуреза при развитии анурии на фоне почечной колики;
- одновременное назначение нескольких анальгетиков.
А. Л. Верткин, доктор медицинских наук, профессор
Е. Б. Мазо, доктор медицинских наук, профессор, член-корреспондент РАМН
А. В. Дадыкина, кандидат медицинских наук
М. И. Лукашов, кандидат медицинских наук
ННПОСМП, МГМСУ, РГМУ, ЦПК и ППС НижГМА, Москва, Нижний Новгород