В 1895 г. Вильгельм Рентген открыл новый вид лучей. С помощью «Х-лучей» (название, данное Рентгеном) он впервые выполнил снимок кисти руки у своей жены. Так было положено начало новому направлению не только в медицине, но и в других научных сферах. В 1898 г. профессор Ф. И. Пастернацкий в России продемонстрировал рентгеновский снимок больного с калькулезом мочевого пузыря. С этого времени рентгенологические методы стали завоевывать ведущие позиции в уронефрологическом обследовании, так как визуализация органов мочевой системы позволяет уточнить состояние собирательной системы почек, мочеточников, мочевого пузыря, уретры, диагностировать обструктивную уропатию, т. е. выявить факторы, способствующие развитию воспалительного процесса в органах мочевой системы. Рентгеноурологические исследования остаются доступными и востребованными, несмотря на существование других методов, способствующих уточнению состояния органов мочевой системы. Проведение рентгенологических исследований в нефрологии является в большинстве случаев необходимым, поскольку дает возможность оценить не только анатомические и моторные особенности органов мочевыделения, но и функциональное состояние почек.
Наиболее часто в детской нефрологической практике выполняются:
- экскреторная урография (и ее модификация — инфузионная урография);
- микционная цистография.
Почечная ангиография и томография обычно имеют четко сформулированные показания для проведения.
Микционная цистоуретрография (от греч. kystos — пузырь и grapho — рисую) представляет собой рентгенологический метод исследования уретры и мочевого пузыря, предварительно наполненных жидкостью.
Показания к проведению цистоуретрографии:
- рецидивирующая инфекция мочевой системы;
- подозрение на наличие пузырно-мочеточникового рефлюкса (ПМР), рефлюкс-нефропатии;
- микрогематурия;
- дизурические явления, поллакиурия, затрудненное и редкое мочеиспускание;
- пороки развития аноректальной зоны;
- травмы мочевого пузыря и уретры;
- опухоль живота и малого таза;
- большие паховые грыжи, сопровождающиеся дизурическими явлениями;
- контроль и оценка результатов консервативного и оперативного лечения на органах мочевой системы и прямой кишки.
Противопоказания к проведению микционной цистоуретрографии:
- острые воспалительные заболевания мочевых путей (острый пиелонефрит, цистит, уретрит);
- макрогематурия;
- тяжелое общее состояние ребенка.
Количество вводимого раствора при микционной цистографии должно соответствовать возрастной физиологической емкости мочевого пузыря (табл. 1).
Возрастные показатели физиологической емкости мочевого пузыря Реклама |
При оценке цистоуретрограмм описывают контуры мочевого пузыря, его размеры, наличие пузырно-мочеточниково-лоханочных рефлюксов, состояние уретры. «Бахромчатость» контуров характерна для нейрогенной дисфункции мочевого пузыря и цистита. Двойной контур мочевого пузыря в нижних его отделах часто наблюдается при атонии. При дивертикулах на цистограмме выявляется дополнительная тень различных размеров и форм.
Заполнение контрастным веществом мочеточников (одного или обоих) свидетельствует о наличии ПМР. Длительно существующие ПМР высоких степеней способствуют развитию вторичного сморщивания почки. Определенные трудности возникают при диагностике гипоплазированной и вторично сморщенной почки. Нередко для дифференциального диагноза требуется проведение радиоизотопных методов исследования — непрямой ангиографии, динамической нефросцинтиграфии с тубулотропными и гломерулотропными радиофармпрепаратами, а также статической нефросцинтиграфии с 99mТс-DMSA.
При трактовке цистоуретрограмм необходимо оценить состояние мочеиспускательного канала. Особенно важно не пропустить у мальчиков клапан задней уретры, который диагностируется на основании сужения мочеиспускательного канала и расширения уретры над местом сужения.
Экскреторная урография дает возможность оценить анатомическое строение почек и мочевыводящих путей, выявить признаки их поражения, контролировать динамику патологического процесса. При проведении экскреторной урографии наибольшие трудности представляет определение функционального состояния почек.
Показаниями к проведению этого исследования являются:
- ультразвуковые данные, указывающие на возможность наличия пороков и аномалий развития мочевой системы;
- боли в животе или поясничной области неясного происхождения независимо от наличия или отсутствия изменений в анализах мочи;
- артериальная гипертензия неясной этиологии;
- энурез, сопровождающийся минимальными изменениями в анализах мочи;
- гломерулонефрит, сочетающийся с уроренальной инфекцией.
Противопоказания к проведению экскреторной урографии:
- тяжелые заболевания органов мочевой системы с нарушением азотовыделительной функции почек;
- острая и хроническая почечная недостаточность;
- выраженная активность паренхиматозных заболеваний почек;
- аллергия на рентгеноконтрастные вещества и препараты йода;
- тяжелые поражения печени с функциональной недостаточностью;
- коллапс и шок;
- туберкулез в активной фазе;
- тиреотоксикоз.
При подготовке больного к рентгеноконтрастному исследованию следует уточнить анамнестические данные о наличии аллергических реакций; при риске развития аллергии на рентгеноконтрастные средства (РКС) назначают антигистаминные препараты в течение 2–3 дней, предшествующих рентгенологическому исследованию. В день проведения экскреторной урографии больным с аллергическими реакциями показано однократное введение преднизолона в возрастной дозировке.
Существенную роль в получении качественных рентгенограмм играет подготовка желудочно-кишечного тракта ребенка — очищение кишечника от каловых масс и газа. Для предотвращения образования «голодных» газов утром в день исследования за 1–1,5 ч до проведения урографии детям старшего возраста можно предложить «сухую» кашу или кусочек булки и несладкий чай. С целью уменьшения аэроколии рекомендуется за 2–3 дня до исследования исключение из пищи продуктов, богатых углеводами, сырых овощей, соков, цельного коровьего молока, черного хлеба. Целесообразно назначение сорбентов, настоя ромашки, вареной моркови. У детей старшего возраста очищение кишечника проводят вазелиновым маслом в объеме 30 мл с последующей постановкой двух очистительных клизм: через 2 ч после приема масла и утром за 2 ч до рентгенологического исследования. Объем очистительной клизмы составляет 50 мл жидкости из расчета на 1 год жизни. Детям, склонным к запорам, не следует ставить очистительные клизмы с большим количеством воды, поскольку есть опасность возникновения гипергидратации, ведущей к снижению концентрации контрастного вещества. У детей в возрасте до 1 года утреннее кормление пропускается, а с началом обследования кормят ребенка через соску жидкой пищей с таким расчетом, чтобы он заглатывал некоторое количество воздуха. Заполненный воздухом желудок оттесняет кишечные петли книзу, что способствует улучшению визуализации почки. Детям раннего возраста, склонным к повышенному газообразованию, назначают средства, способствующие его уменьшению (препараты симетикона — саб-симплекс, эспумизан). Возбудимым детям целесообразно назначать отвар корня валерианы в течение 2 дней до исследования и 1 столовую ложку в клизме накануне исследования. Для очищения кишечника у детей раннего возраста используют обычные клизмы с кипяченой водой или назначают слабительные средства (транзипег, дюфалак, микролакс и др.).
Расчет дозы контрастного вещества в зависимости от величины поверхности тела ребенка |
Существуют различные способы расчета дозировки контрастного средства, однако наиболее точной является определение дозы РКС при ее расчете на 1 кв. м поверхности тела ребенка (табл. 2). Увеличение расчетных доз для детей раннего возраста связано с более активным выведением мочи и физиологически обусловленной низкой концентрационной способностью почек.
Рекомендуется ввести 1 мл РКС и сделать 2–3-минутную паузу, во время которой необходимо понаблюдать за состоянием больного. Если реакции нет, то можно продолжать введение РКС. При появлении у больного реакции на введение РКС необходимо прекратить введение контраста и срочно начать оказывать помощь.
Модификацией экскреторной урографии является инфузионно-капельная урография, которая выполняется при выраженных пороках развития мочевой системы, снижении клиренса эндогенного креатинина до 50 мл/мин, нарушении концентрационной функции почек, а также у новорожденных и грудных детей из-за морфологической «незрелости» нефрона, снижающей четкость контрастирования почек. Доза РКС при инфузионной урографии удваивается и смешивается с равным количеством 5% раствора глюкозы. Вводят средство струйно (120–150 капель в минуту), снимки выполняют через 5, 10, 20, 40 и 60 мин с момента начала инфузии.
Известно, что визуальная оценка функции почек по степени контрастирования чашечно-лоханочной системы недостаточно точна. Контрастность изображения на урограммах зависит прежде всего от следующих факторов:
- функционального состояния почек;
- состояния уродинамики верхних мочевых путей и почечной гемодинамики;
- функционального состояния мочевого пузыря;
- качества РКС.
В идеале РКС должно хорошо поглощать рентгеновское излучение и при этом достигать необходимой концентрации в почках, не оказывая вредного воздействия на почечную паренхиму. К сожалению, при применении большинства РКС возможно развитие нежелательных побочных явлений. Одним из серьезных недостатков РКС является относительно высокая частота возникновения побочных реакций и осложнений после их введения в кровяное русло. Многие годы эти явления связывались с йодизмом, т. е. с индивидуальной непереносимостью йода. Однако, как показали клинические и лабораторные исследования, элементы контрастного вещества настолько прочно связаны с бензольным кольцом, что распада с освобождением атомов йода не происходит. Нежелательные побочные эффекты связаны с двумя другими факторами: непереносимостью самого солевого комплекса РКС и его высокой осмолярностью. Непереносимость выражается в проявлении аллергической реакции. Явления, возникающие за счет высокой осмолярности РКС, носят более многосторонний характер. В конце 60-х гг. прошлого века была установлена решающая роль осмолярности и ионности в неблагоприятных воздействиях на организм человека контрастных препаратов, поэтому после синтеза неионных мономеров большинство разработок были посвящены снижению осмолярности препаратов.
Создание и применение РКС для внутрисосудистого введения можно разделить на три этапа (табл. 3).
Именно наличием высокой осмолярности объясняются такие осложнения, как возникновение гемодинамических нарушений, увеличение уровня выделения ряда ферментов и гормонов, нарушение электролитного баланса, повышение склонности к агглютинации эритроцитов и тромбообразованию.
Выбирая РКС, необходимо учитывать три основных фактора: диагностическую эффективность, безопасность и стоимость препарата. Диагностическая ценность РКС в основном зависит от дозы йода, а наиболее высокой эффективностью по способности поглощать рентгеновское излучение обладает молекула неионного димера.
На токсичность РКС влияет множество различных факторов (табл. 4).
Все контрастные средства, применяемые в настоящее время для рентгеноконтрастных исследований, можно разделить на ионные и неионные (табл. 5).
Создание неионных РКС явилось шагом вперед по пути снижения токсичности препаратов. При применении высоко- и низкоосмолярных РКС возможно развитие нежелательных побочных явлений, для предупреждения которых необходимо оценить наличие у больного факторов риска.
Факторы риска развития осложнений при введении РКС
- Аллергические реакции на другие РКС в анамнезе.
- Аллергические заболевания у ребенка (пищевая аллергия, бронхиальная астма, атопический дерматит, поллиноз).
- Патология сердечно-сосудистой системы (аритмии, отек легких, недостаточность кровообращения).
- Сахарный диабет.
- Прием лекарственных препаратов (нестероидные противовоспалительные средства (аспирин), β-блокаторы).
- Метаболические нарушения (обезвоживание, полицетемия, гиперкоагуляция).
- Патология почек.
- Прием наркотиков, употребление алкоголя.
На протяжении многих лет внимание рентгенологов и детских нефрологов привлекают проблемы нефротоксичности РКС. Как правило, применение ионных и неионных РКС у больных с почечной патологией, но при сохраненной функции почек не сопровождается развитием выраженного нефротоксического эффекта. Наиболее вероятно развитие нефротоксического эффекта при применении ионных РКС у больных с нарушенной функцией почек (
Критерием развития нефротоксического эффекта у взрослых считается повышение уровня сывороточного креатинина на 25% (или 44 мкмоль/л) по сравнению с первоначальным показателем в течение 3 дней после введения РКС.
К факторам риска развития нефротоксичности, непосредственно связанных с самим РКС, относятся:
- высокая или низкая осмолярность препарата;
- большая доза РКС средства;
- путь введения РКС (при внутриартериальном пути риск увеличивается);
- использование РКС ранее (в анамнезе).
После введения РКС целесообразно наблюдать за пациентом в течение 30 мин после исследования, так как по большей части побочные явления возникают в этот период. Возможно развитие отсроченных побочных реакций и в более отдаленные сроки. Почечная недостаточность, вызванная введением РКС, как правило, не сопровождается развитием олигурии, при этом уровень сывороточного креатинина нормализуется в течение 7–10 дней.
В то же время у больных с высоким риском развития нефропатии возможно развитие острой почечной недостаточности в течение суток после введения РКС. Следует отметить, что у детей до года, особенно у новорожденных, нарушения гемодинамики при введении ионных РКС развиваются особенно легко.
Наиболее безопасным РКС для больных с патологией почек является изоосмолярный препарат йодиксанол (визипак). Препарат изотоничен крови во всех концентрациях, обладает более низкой концентрацией йода; электролитный состав сбалансирован. При введении препарата в вену отсутствуют болевые ощущения. При проведение экскреторной урографии детям до 7 лет визипак вводится из расчета 2–3 мл на килограмм массы тела, детям старше 7 лет — не более 50 мл.
Для предупреждения развития нефротоксического эффекта у больных почечной патологией следует учитывать ряд правил.
- Необходимо оценить факторы риска развития нефротоксического эффекта.
- Целесообразно провести мониторинг уровня креатинина до и после введения РКС.
- Показано применение изоосмолярных РКС.
- Нецелесообразно введение больших доз РКС.
- Необходимо обеспечить адекватную гидратацию — для предупреждения нефротоксического эффекта при применении ионных РКС; пациентам высокого риска показана внутривенная инфузия изотонического раствора хлорида натрия, которую следует начинать до момента введения РКС и продолжать до окончания выведения РКС.
- Не рекомендуется проведение оперативных вмешательств до момента выведения РКС из организма.
- Нельзя одновременно применять мочегонные препараты (особенно маннитол и петлевые диуретики).
- Не рекомендуется проводить повторные рентгеноконтрастные исследования в течение короткого времени (до восстановления функции почек).
Согласно рекомендациям Европейского общества урогенитальной радиологии (European Sosiety for Urogenital Radiology) по безопасному применению контрастных средств (Версия 2) от 2003 г., в случае снижения функции почек врач должен взвесить все «за» и «против» использования РКС [3]. В случае необходимости применения РКС у взрослых принимают следующие меры предосторожности.
- Больной должен быть гидратирован (выпивать 100 мл в час жидкости) или следует вводить внутривенно физиологический раствор в течение 24 ч после назначения РКС.
- Проводится мониторирование функции почек (сывороточный креатинин, уровень молочной кислоты в сыворотке крови, рН крови).
- Осуществляется контроль симптомов молочного ацидоза (появление рвоты, сонливости, тошноты, болей в эпигастрии, анорексии, гиперапноэ, вялость, жажда, диарея) — при рН крови < 7,25 и уровне молочной кислоты > 5 ммоль.
В настоящее время разрабатываются пути дальнейшего снижения нефротоксичности РКС [4], имеются данные о том, что для предупреждения нефротоксического эффекта необходима премедикация с введением ацетилцистеина, эуфиллина, антагонистов ангиотензинпревращающего фермента.
Таким образом, несмотря на активное внедрение в детскую нефрологию современных ультразвуковых методов исследования, у большинства больных с патологией органов мочевой системы требуется проведение рентгеноконтрастных исследований, поскольку эти методы дают возможность объективно оценить не только анатомические и моторные особенности органов мочевыведения, но и функциональное состояние почек. Проводя рентгенологические исследования у детей, необходимо учитывать не только высокую чувствительность растущего детского организма к ионизирующему излучению, но также токсичность РКС, применяемых в детской нефрологии. Благодаря внедрению в клиническую практику новых неионных РКС рентгенологические методы исследования должны стать более безопасными.
Литература
- Общее руководство по радиологии/под ред. H. Pettersson. NISER, 1995. 778 с.
- Aspelin Pet. et al/N. England J Med. 2003; 348: 491–498.
- Рекомендации Европейского общества урогенитальной радиологии (European Sosiety for Urogenital Radiology) по безопасному применению контрастных средств (Версия 2). 2003. С. 16.
- Синицын В. Е. Применение ионных рентгеноконтрастных средств в современной лучевой диагностике//Вопросы клинической эффективности, безопасности и фармакоэкономики/Медицинская визуализация. 2003. № 1. С. 121–127.
И. Н. Захарова, доктор медицинских наук, профессор
Э. Б. Мумладзе,
О. А. Вороненко
Е. В. Захаркина
РМАПО, Москва
Приложения
-
- Рентгеноконтрастные методы исследования в детской нефрологии - Рисунок.
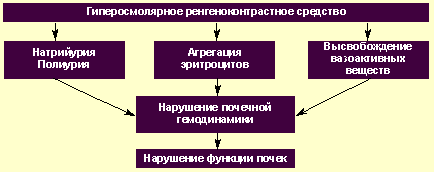
Механизм развития нефротоксического эффекта при применении гиперосмолярных рентгеноконтрастных средств
-
- Рентгеноконтрастные методы исследования в детской нефрологии - Таблица 3
Этапы создания рентгеноконтрастных средств
-
- Рентгеноконтрастные методы исследования в детской нефрологии - Таблица 4
Факторы, определяющие токсичность рентгеноконтрастных препаратов [1]
-
- Рентгеноконтрастные методы исследования в детской нефрологии - Таблица 5
Современные йодсодержащие рентгеноконтрастные средства для внутрисосудистого введения