Проблема лечения расстройств мочеиспускания в настоящий момент широко обсуждается в медицинских кругах. Нарушения мочеиспускания встречаются: у женщин репродуктивного возраста и в менопаузе; у мужчин с хроническим простатитом и гиперплазией предстательной железы; у пациентов, перенесших операции на органах таза. Часто расстройства мочеиспускания являются последствием травм или проявлениями заболеваний нервной системы, особенно тех патологических состояний, которые протекают с повреждением периферических проводников (нейроинфекции, рассеянный склероз).
Нередки обращения по поводу нарушений акта мочеиспускания у детей. Особое внимание уделяется так называемым функциональным расстройствам, когда определенное нарушение мочеиспускания возникает как отдельный синдром, без сопутствующего неврологического заболевания, инфекции и т. п.
Самым распространенным из подобных состояний является гиперактивный мочевой пузырь (ГМП). Синдром гиперактивного мочевого пузыря введен как описательный термин, представленный симптомами ургентности (внезапный непреодолимый позыв на мочеиспускание, который трудно сдержать) с или без ургентного недержания мочи, обычно в сочетании с учащенным мочеиспусканием и никтурией (учащение мочеиспускания в ночные часы), при доказанном отсутствии инфекции или других явных патологических состояний [1]. Уродинамически ГМП часто проявляется регистрируемыми подъемами детрузорного давления при наполнении мочевого пузыря.
Недержание мочи (НМ) у детей в подавляющем большинстве случаев является императивным (симптомы ГМП). Уродинамический признак — это гиперактивность детрузора, т. е. подъемы детрузорного давления в фазе наполнения мочевого пузыря, периодически приводящие к НМ. Актуальным остается термин «энурез», определяемый как любая неконтролируемая потеря мочи. Ночным энурезом считают неконтролируемую потерю мочи во время сна. В определенных ситуациях НМ у детей связано с нейрогенной гиперактивностью детрузора, является дебютом клинических проявлений мальформаций спинного мозга, нейропатий различного генеза и уже не может считаться функциональным нарушением. В таких случаях требуется специализированное многопрофильное обследование с участием педиатров, урологов, неврологов [2].
Еще одним нарушением акта мочеиспускания у детей является инфравезикальная обструкция (ИВО), т. е. нарушение оттока мочи из мочевого пузыря, характеризующееся повышением детрузорного давления и низкой скоростью потока. При функциональной ИВО отсутствует видимая анатомическая причина: стеноз, дивертикул уретры, склероз или деформация шейки мочевого пузыря и т. п. Функциональная ИВО получила название «дисфункциональное мочеиспускание». У детей мы наблюдаем снижение скорости потока мочи и многофазное мочеиспускание из-за недостаточной релаксации и/или повышенной активности тазового дна, причина которой неясна. Продолжительное существование патологической активности тазового дна может приводить к подавлению детрузорной активности, повышению количества остаточной мочи. При состоянии, когда сокращения детрузора сохраняются, а спазм сфинктерной зоны по-прежнему существует, высок риск возникновения пузырно-мочеточникового рефлюкса и дилятации верхних мочевых путей.
В НИИ урологии у нас есть уникальная возможность наблюдать и обследовать детей, взрослых, больных с нейрогенными расстройствами мочеиспускания. В институте сформировались определенные подходы к обследованию детей, постановке диагноза, методам коррекции нарушения и наблюдению. Отчетливо прослеживаются как общие тенденции проявления функциональных синдромов у взрослых и детей, так и особенности, характерные для детского возраста.
При обследовании детей мы обращаем особое внимание на условия, в которых происходило формирование рефлекса мочеиспускания, т. е. анамнез первых лет жизни.
Определенный ритм мочеиспусканий, как и функция удержания мочи, основан на трех основных факторах:
- развитии нормальной емкости мочевого пузыря;
- функциональном созревании сфинктера уретры;
- формировании рефлекторно-волевого контроля над пузырно-уретральной функцией.
Огромную роль в формировании типа мочеиспускания играют родители. Важно своевременно приучить ребенка к горшку, правильно применять памперсы, которые в раннем возрасте существенно облегчают уход за ребенком. К сожалению, многие родители привыкают к использованию памперсов, поздно отказываются от них. Это приводит к запоздалому формированию рефлекса мочеиспускания, для которого важно наличие у ребенка так называемой реакции на дискомфорт. Ребенок, чувствуя, что он мокрый, реагирует беспокойством, тем самым учится контролировать мочеиспускание, сдерживает позывы, формирует достаточный функциональный объем мочевого пузыря. В памперсе ребенок всегда остается сухим, реакции на дискомфорт не возникает, рефлекс формируется с опозданием, закрепляются патологические особенности: дети часто мочатся, не сдерживают легкие и средние позывы, стремятся реализовать каждый из них. Патологическими моделями мочеиспускания можно считать передерживание мочи, например из-за нежелания прервать игру, или тип мочеиспускания, когда ребенок мочится лишь в том минимальном объеме, который снижает императивность или позыв, оставляя большой объем мочи в мочевом пузыре на длительное время (остаточная моча). Неполное опорожнение мочевого пузыря становится причиной возникновения мочевой инфекции, которая вызывает раздражение стенки мочевого пузыря, учащение мочеиспускания, иногда недержание мочи. В данной клинической ситуации формирование патологической модели мочеиспускания влечет за собой ряд последствий, а установление причинно-следственной связи сопряжено с определенными сложностями. Для девочек характерно «ленивое» мочеиспускание, когда необходимое для преодоления сопротивления уретры давление формируется преимущественно за счет участия мышц передней брюшной стенки (абдоминальный тип), а не за счет сокращения детрузора.
В последующие периоды детства начинают формироваться и «вредные привычки»: мочиться «на всякий случай», мочиться «за компанию». Таким образом, мочевой пузырь «подчиняет себе» поведение человека. Терапия, направленная на отказ от подобных патологических установок, называется поведенческой. Она является начальным видом лечения большинства функциональных расстройств как у детей, так и у взрослых.
Анализируя многолетние наблюдения, мы пришли к выводу, что по меньшей мере четверть взрослых пациентов с функциональными расстройствами имеют патологическую модель мочеиспускания, сформированную в детстве.
Оценить модель мочеиспускания можно путем расспроса, анкетирования и анализа дневника мочеиспускания (детальную информацию дает исследование уродинамики). У пациентов детского возраста данные опроса оказываются не всегда объективны, чаще это представления родителей о ребенке. В практике обследования взрослых пациентов широко используются стандартизированные опросники и шкалы. Анкетирование в педиатрии имеет ограниченное применение. Удобные визуальные аналоговые шкалы адекватно отражают степень расстройства, в том числе с точки зрения психологического статуса, но только когда речь идет о детях старше 9 лет [3]. Заполнение аналоговой шкалы требует подробных устных объяснений и визуальной демонстрации (рис. 1). В младшей возрастной группе визуальные шкалы либо воспринимаются как игра, либо не могут считаться информативными, так как маленькие дети не обладают достаточно развитой способностью к абстрактному мышлению. Получить необходимую информацию можно, проводя беседу о поведении ребенка, о том, как организован в семье гигиенический уход, где расположен туалет, как обучен ребенок им пользоваться, насколько активно участие родителей в формировании ритма микций, своевременно ли осуществился переход к контролируемому мочеиспусканию.
Множество полезной информации дает дневник мочеиспусканий, который заполняется в течение 72 ч с указанием времени, объема мочеиспусканий, эпизодов недержания, ургентности. При составлении дневника родители должны отказаться от элементов игры, когда ребенку интересно измерять объем мочи и он стремится делать это почаще, тем самым искажая данные по ритму микций. При оценке ургентности обращают внимание на поведение ребенка. При возникновении резкого позыва для мальчиков характерно потягивание за пенис, а для девочек — приседание на корточки. (Такие поведенческие особенности можно объяснить подсознательным использованием ребенком бульбо-кавернозного рефлекса с целью подавить внезапную активность детрузора.) Эти эпизоды также должны быть отражены в дневнике.
Ответь, пожалуйста, на каждый вопрос, ставя крестик на линии, в зависимости от того, как ты себя чувствовал в течениепоследней неделиПодвижным I----X----I МедлительнымСчастливым I----X----I НесчастнымСпокойным I----X----I Беспокойным |
Рисунок 1. Пример короткой визуальной аналоговой шкалы, заполненной ребенком 10 лет (оригинальная шкала может содержать до 40 вопросов) |
На основании полученных данных выделяется группа детей с никтурией, т. е. сдвигом диуреза в сторону ночных часов. Такие пациенты в обязательном порядке направляются на консультацию к эндокринологу по поводу возможного сахарного диабета и проч.
Анализ дневников, как и последующих исследований уродинамики, проводится с учетом возрастной емкости мочевого пузыря, которая рассчитывается по формуле:
V = 30 + 30X, где V — емкость в мл, X — возраст в годах. Количество мочеиспусканий в сутки к 12 мес не должно превышать 12, к 10 годам — 6–7 раз (взрослый ритм).
Современные исследователи склонны считать ведение дневников мочеиспускания не только инструментом диагностики, но и эффективным элементом поведенческой терапии [4].
После оценки анамнеза и симптомов обследование проводится по стандартному диагностическому алгоритму: общий осмотр с обязательным осмотром области промежности и наружных половых органов, физикальное обследование, оценка функции кишечника, анализ/посев мочи. Эти исследования подтверждают наличие функционального нарушения и позволяют начать первичное консервативное лечение без последующих диагностических исследований: принудительный ритм микций, поведенческая терапия, система «будильника» при ночном энурезе, аналоги вазопрессина, антимускариновые препараты.
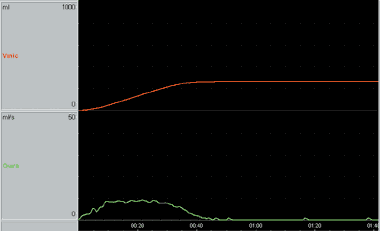
В институте урологии в алгоритм обязательного первичного обследования детей с нарушениями мочеиспускания включено проведение урофлоуметрии (УФМ) с определением остаточной мочи. УФМ проводят дважды. Это исследование помогает выявить детей с предполагаемыми обструктивными и/или нейрогенными нарушениями (рис. 2, 3). Такие пациенты должны пройти обследование по полному диагностическому алгоритму, включая ультразвуковые, рентгенологические, эндоскопические, радиоизотопные, электрофизиологические методы, комбинированное уродинамическое исследование в сочетании с ЭМГ. Диагностика проводится на современном оборудовании для уродинамических исследований (Medtronic Functional Diagnostics, Medical Measurement Systems, Dantec Medical, F. M. Wiest USA, Laborie Medical Technologies).
Рисунок 2. |
Обязательным уродинамическое исследование становится и в тех случаях, когда первичное лечение оказалось безрезультатным, появились дополнительные симптомы или осложнения.
Рисунок 3. |
Таким образом, диагностический подход при функциональных расстройствах мочеиспускания у детей основывается на исключении нейрогенного компонента, аномалии развития и инфекции, т. е. выделении так называемой осложненной группы [5]. Далее следует определить модель мочеиспускания и тип функционального расстройства, как и его возможные осложнения, особенно со стороны верхних мочевых путей. Во многих случаях данные функциональных исследований, в том числе уродинамических, позволяют не только описать тип расстройства, но и выявить причинно-следственную связь, определить адекватную лечебную стратегию, провести профилактику осложнений.
В комплексном лечении функциональных расстройств важным элементом является и лекарственная терапия. Интерес представляют следующие группы препаратов:
- холинэргические,
- атихолинэргические,
- симпатомиметики,
- симпатолитики,
- антидепрессанты,
- аналоги вазопрессина.
К сожалению, применение многих из них ограничено или запрещено в связи с выраженными побочными эффектами (α1-агонисты, α2-агонисты).
В реальной клинической практике используются М-холиноблокаторы. Механизм действия М-холиноблокаторов заключается в блокировании мускариновых рецепторов мочевого пузыря, препятствии взаимодействию с ними медиатора ацетилхолина. Таким образом достигаются уменьшение или полное прекращение действия ацетилхолина на детрузор и, как следствие, снижение его активности. При лечении детрузорной гиперактивности применяют два различных по химической структуре вида М-холиноблокаторов — третичные и четверичные амины, которые считаются препаратами первого ряда при ГМП (оксибутинин, троспия хлорид). В практике лечения ГМП, в том числе с симптомами императивного недержания мочи, у детей применяют третичный амин оксибутинин (дриптан) и четверичный амин тропсия хлорид (спазмекс). Эффективность оксибутинина (дриптана) в различных группах наблюдения составляет 90%. Оксибутинин у детей назначается в возрасте старше 5 лет в дозе от 2,5 до 5 мг 2–3 раза в день. Максимальная доза у детей составляет 15 мг. При применении высоких доз дриптана рекомендуется строгий контроль в отношении побочных эффектов. Наш опыт применения оксибутинина свидетельствует о том, что максимальные дозировки показаны детям со сложными нейрогенными расстройствами мочеиспускания при условии отсутствия значимой обструкции. В случаях идеопатических нарушений препарат может назначаться в более низких дозировках, что обусловливает благоприятный профиль безопасности на фоне достаточной клинической эффективности. Длительность приема препарата не менее 1 мес. Европейские исследователи считают, что курс лечения должен составлять не менее 2–3 мес. В НИИ урологии принято проводить 2-месячный курс с последующим динамическим наблюдением в обязательном сочетании с элементами поведенческой терапии.
Троспия хлорид (спазмекс) относится к классу четверичных аминов и по сравнению с третичными аминами хуже проникает через биологические мембраны и поэтому медленнее всасывается в желудочно-кишечном тракте и проникает в ЦНС. Это обстоятельство имеет важное значение в отношении развития побочных эффектов. Препарат применяется у подростков в дозе от 5 до 20 мг 2–3 раза в день. Длительность приема также от 1 до 3 мес. Лечение проводится при периодическом контроле остаточной мочи, побочные эффекты со стороны ЦНС практически отсутствуют.
Применение блокаторов a1-адренорецепторов (альфузозин, доксазозин, тамсулозин, теразозин) мы считаем возможным только в старшей возрастной группе с учетом выраженной вазоактивности большинства препаратов. Поэтому чаще назначается тамсулозин (омник), особенно при выраженной инфравезикальной обструкции и объеме остаточной мочи более 100 мл. У таких пациентов, помимо лекарственной терапии, рассматривается вопрос и об интермиттирующей катетеризации.
Препараты группы трициклических антидепрессантов (амитриптилин — амизол, саротен, эливел; имипрамин — мелипрамин, прилойган; кломипрамин — анафранил, клофранил) назначаются детям в дозе 10–50 мг/сут. При ночном энурезе препарат принимают перед сном.
Показаниями к применению десмопрессина (минирин) являются никтурия и ночной энурез. Начальная дозировка — 0,1 мг на ночь с возможным последующим увеличением до 0,2 мг (после одной недели приема) и при необходимости — до 0,4 мг (на третьей неделе приема). На период лечения прием жидкости за 1 ч до приема и в течение 8 ч после приема должен быть резко ограничен (только для утоления жажды).
При назначении лекарственных препаратов основой успешного лечения остается постановка четкого клинического диагноза, осознание механизма расстройства, правильный подбор препарата, разумная комбинация медикаментозных и немедикаментозных методов терапии, контроль состояния (с применением уродинамических исследований и дневников мочеиспускания), профилактика осложнений.
Литература
- Abrams P., Cardoso L., Fall M. et al. The standardization of terminology of low urinary tract function: report from the standardization sub-committee of the ICS. Neurol Urodyn 2002; 21: 167–178.
- Thuroff J. W., Abrams P., Artibani W., Haab F., Khoury S., Madersbacher H., Nijman R., Norton P. Guidelines on Incontinence in: Incontinence: Abrams P., Khoury S., Wein A (Eds.). Health Publications Ltd., Plymouth, 1999. — P. 933 — 943.
- Wallander J.L., Schmidt M., Koot
- M. Quality of life measurement in children and adolescence: issues, instrument and applications. J Clin Psych, 2001, 57 (4): 571–585.
- Wiener J. S., Scales M. T., Hampton J., King L. R. et al. Long term efficacy of simple behavioral therapy for day time wetting in children. J Urol, 2000; 164: 786–790.
- Bauer S., Koff S. A., Jayanthi V. R. Voiding dysfunction in children: neurogenic and non-neurogenic. In: Walsh PC et al., ed. Campbell’s Urology. 8th ed. Philadelphia, Penna: WB Saunders Co; 2002:2231–2283.
А. Г. Пугачев, доктор медицинских наук, профессор
В. В. Ромих
С. Н. Алеферов, кандидат медицинских наук
НИИ урологии, Москва