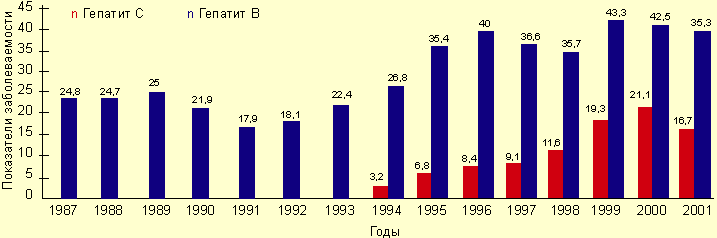
В настоящее время вирусный гепатит В (ГВ) в нашей стране представляет серьезную как медицинскую, так и социальную проблему. Показатели заболеваемости острым ГВ остаются на высоком уровне (42,5 на 100 тыс. населения в 2000 году и 35,3 в 2001 году), они вдвое превышают те, что были зарегистрированы в 1991 и 1992 годах (17,9% и 18,1 % соответственно) (см. рисунок).
В 2000 и 2001 годах в нашей стране наиболее высокий уровень заболеваемости ГВ был отмечен в Северо-Западном (соответственно 49,1 и 42,4 на 100 тыс. населения), Уральском (62,3 и 43,5) и Сибирском (44,7 и 42,9) федеральных округах. На отдельных административных территориях в 2001 году показатели заболеваемости ГВ значительно превышали среднероссийский уровень — более 60 случаев на 100 тыс. населения (Приморский край — 71,1, Ивановская область — 68,3, Мурманская область — 65,5, Агинский Бурятский автономный округ — 64,3, Новосибирская область — 62,8). В С.-Петербурге, Новгородской, Кемеровской, Тюменской, Самарской областях, Ханты-Мансийском автономном округе уровень заболеваемости ГВ колебался в пределах 52,1-58,0 на 100 тыс. населения. Естественно, эти данные официальной статистики являются далеко не полными, так как большинство случаев острого ГВ протекают без желтухи с минимальной клинической симптоматикой и не попадают в поле зрения врачей. По данным разных авторов, на один случай острого ГВ, сопровождающегося желтухой, приходится не менее 4-10, протекающих без желтухи (Соринсон С. Н., 1998; Каганов Б. С., 1998, Балаян М. С. и Михайлов М. И., 1999 и другие). Это подтверждают данные о большом числе ежегодно выявляемых «бессимптомных носителей» HBs-антигена (HBsAg). В 2001 году в России было выявлено 130 129 таких «носителей» вируса, что почти в 2,5 раза превышало число зарегистрированных в этом году больных острым ГВ (51 305).
Доля ГВ среди регистрируемых в целом по стране острых вирусных гепатитов остается значительной (42,9% в 1998 году, 44,4% в 1999 году).
Высокий уровень заболеваемости ГВ не может не тревожить в связи с большим количеством неблагоприятных исходов этого заболевания. В настоящее время около 1% больных острым ГВ умирают, причем сегодня до 70% летальных исходов регистрируются в возрастной группе от 15 до 29 лет. Часто у этого контингента больных ГВ сочетается с дельта-вирусной инфекцией. У 5-8% больных острым ГВ (по мнению некоторых авторов, до 10%) отмечается формирование хронических форм с развитием в дальнейшем у 10-20% больных цирроза и первичного рака печени (и в этих случаях ГВ также нередко сочетается с гепатитами дельта и С). Отмечается постоянный рост числа больных хроническим ГВ. В 2001 году в РФ было впервые зарегистрировано 23 270 таких больных, тогда как в 2000 году — 20 696. Это особенно тревожно, так как отдельные авторы (Da Villa G. и Sepe A., 1999) считают, что причиной развития гепатоцеллюлярной карциномы в 60% случаев является вирус гепатита В.
Одна из примет нашего времени — неуклонный рост числа больных, у которых одновременно выявляются маркеры двух-трех типов вирусных гепатитов. По данным Сергеевой Н. А. с соавторами (2002), в настоящее время у 68,5% больных, у которых установлена смешанная этиология вирусного гепатита, имеет место сочетание маркеров ГВ и ГС. Необходимо отметить, что если в 1991-1995 годах лишь у 2,6% взрослых больных острым вирусным гепатитом была установлена смешанная этиология заболевания, то в последние годы — уже у 13,8-16,8%. Важно подчеркнуть, что прогноз в этих случаях особенно неблагоприятен.
Наконец, следует отметить большой экономический ущерб, наносимый гепатитом В. По данным Шаханиной И. Л. и Радуто Д. И. (2002), в 2000 году экономические потери, связанные с одним случаем острого ГВ, составили 22,5 тыс. рублей. Общий ущерб, связанный с ГВ, по мнению этих авторов, был равен 2,3 млрд рублей [потери от острых случаев ГВ — 1,4 млрд рублей; хронических форм — 0,6; случаев «носительства» вируса гепатита В (HВ-вируса) — 0,3 млрд рублей].
Источники НВ-вирусной инфекции
В настоящее время установлено, что основными источниками НВ-вирусной инфекции являются не больные острым ГВ (они служат источником заражения лишь у 4-6% больных), а так называемые «бессимптомные носители» HBsAg (HB-вируса), у большинства из которых при углубленном обследовании выявляют малоактивный (персистирующий) хронический ГВ. В России таких «носителей» насчитывается не менее 5 млн человек. В разных регионах РФ частота выявления этих лиц различна. Так, в Центральном и Северо-Западном регионах РФ HBsAg методом ИФА обнаружили у 1-2% взрослого населения, в то время как в Туве — у 9,8%, а в Якутии — у 11,6%. Следует отметить, что в регионах с высоким уровнем носительства HBsAg с наибольшей частотой этот антиген определяют у детей раннего возраста (первых двух лет жизни), а с наименьшей — у взрослых. Принципиальное значение имеют и выявленные в этих регионах различия в частоте обнаружения у носителей HBsAg маркера «инфекциозности» — НBе-антигена (НBеAg). На территориях с высоким уровнем носительства HBsAg в 4-5 раз чаще выявляют HBeAg, чем с низким. Следовательно, степень эпидемической опасности носителей HBsAg, их «агрессивность» в разных регионах неодинаковы. Кроме того, установлены существенные различия и в частоте выявления маркеров дельта-вирусной инфекции (антител к дельта-вирусу) у носителей HBsAg на разных территориях России. Эти антитела были обнаружены у 1,3-5,5% носителей антигена в городах европейской части России и в 4-5 раз чаще в Туве и Якутии.
В то же время за рубежом (в отдельных областях Италии, на Тайване, в Монголии и др.) отмечено значительное уменьшение уровня носительства НВ-вируса (HBsAg) — с 8-11% до 1,6-1,7%. Это явилось результатом, проводимой в этих странах многолетней иммунизации против ГВ всех новорожденных и детей первого года жизни (Van Damme P. et. al, 1997). В итоге существенно сократилась циркуляция этого вируса, резко уменьшилось число потенциальных источников НВ-вирусной инфекции, было достигнуто отчетливое «понижение эндемичности» (Kane M., 1996). В нашей стране вакцинация против ГВ новорожденных и детей первого года жизни была включена в Национальный календарь профилактических прививок специальным приказом Минздрава России 18 декабря 1997 года. Однако лишь в 1999 году этот приказ начал реально выполняться. Из-за финансовых трудностей в 1999 году против ГВ была привита лишь 1/3 родившихся детей, в 2000 году — половина, и только сейчас появилась реальная возможность иммунизации всех новорожденных. Однако результаты этой работы будут ощутимы лишь спустя годы.
Вместе с тем в последние годы обращает на себя внимание один тревожный факт — значительный рост частоты обнаружения маркеров ГВ среди наркоманов и работников секс-бизнеса. Если в 1993-1994 годах частота выявления HBsAg у лиц, практикующих регулярное внутривенное введение наркотических препаратов, мало отличалась от фоновых показателей, то в настоящее время этот антиген определяют у 16-18% лиц (Кожевникова Г. М., 2000; Ершова О. Н., 2000). Этот факт свидетельствует о том, что их опасность как источника HB-вирусной инфекции заметно возросла.
Возрастная структура больных гепатитом В
Среди современных эпидемиологических особенностей ГВ следует выделить существенное изменение возрастного состава заболевших. В настоящее время среди больных острым ГВ преобладают лица 15-19 и 20-29 лет, дети оказываются вовлеченными в эпидемический процесс достаточно редко. В 2000 и 2001 годах в РФ среди больных острым ГВ дети до 14 лет составляли соответственно 4,3% и 4,5%. Сегодня в большинстве регионов России на долю лиц 15-20 лет приходится 70-80% заболевших острым ГВ, причем в этих возрастных группах показатели заболеваемости за последние годы выросли в 6-10 раз. По данным Центра Госсанэпиднадзора г. Москвы, в 1999 году в городе было зарегистрировано 81,6% больных острым ГВ в возрасте 15-29 лет, в 2000 году — 76,6%, а дети до 14 лет составляли соответственно 1,6% и 1,7%.
Пути передачи вируса гепатита В
Значительные изменения произошли и в структуре путей передачи НВ-вируса. В результате практически повсеместного обязательного определения HBsAg методом ИФА у всех категорий доноров крови с последующим отстранением от сдачи крови лиц, у которых был выявлен указанный маркер ГВ, широкого обеспечения лечебно-профилактических учреждений системами и инструментарием одноразового пользования резко уменьшилось число заболевших острым ГВ, заражение которых можно было бы связать с переливанием крови и/или ее препаратов, а также с проведением лечебно-диагностических парентеральных вмешательств в медицинских учреждениях. По данным Минздрава РФ, если в 1990 году 50-60% больных острым ГВ были заражены HB-вирусом в лечебных учреждениях, то в 2000 году — только 2-10%. В Москве, например, в 2000 году больные ГВ, у которых был установлен подобный путь заражения НВ-вирусом, составляли 2,4%, в то время как в 1991 году — 50,6%.
В настоящее время во многих регионах России лишь у 0,3-1% больных острым ГВ (в Москве в 1999 году — у 0,4%, в 2000 году — у 0,9%) установлена связь возникновения заболевания с переливаниями крови и/или препаратов, в то время как в 1990-1991 годах этот показатель составлял 7-10% (в Москве в 1991 году — 7,5%).
Вместе с тем следует признать, что лица, имеющие большую «парентеральную нагрузку» (пациенты отделений гемодиализа, онкологических, гематологических и ряда других отделений), по-прежнему составляют группу высокого риска инфицирования НВ-вирусом. Несомненно, что и медработники, имеющие по роду своей профессиональной деятельности частые «кровяные контакты», также могут быть отнесены к этой группе. Естественно, лица, их составляющие, нуждаются в первоочередной иммунизации против гепатита В (причем важно эти прививки провести своевременно: медикам — до начала работы в ЛПУ, лучше всего еще во время учебы, больным с онкологическими, гематологическими заболеваниями — при поступлении в стационар).
Наряду со значительным сокращением частоты инфицирования НВ-вирусом при гемотрансфузиях, а также в ходе лечебно-диагностических манипуляций в ЛПУ в последние годы отмечен резкий рост числа больных острым ГВ, заражение которых произошло при внутривенном введении наркотических препаратов как в результате использования общих шприцев, нередко промытых лишь водопроводной водой, так и забора наркотиков из общих емкостей, в которые добавляли для их очистки кровь людей, являющихся носителями этого вируса.
В Иркутской области, по данным областного центра санэпиднадзора, больные ГВ, у которых было установлено заражение НВ-вирусом при внутривенном употреблении наркотиков, составляли в 1994 году 9,6% (68 человек), а в 1998 году — уже 54,9% (1009 человек). В Свердловской области за тот же период доля больных острым ГВ, у которых произошло заражение вирусом гепатита В таким путем, выросла с 4,6 до 49,9%. В Самарской области в 1999 года 55,2% больных острым ВГВ были инфицированы НВ-вирусом при парентеральном применении наркотических средств. В целом по стране в настоящее время около 60% случаев острого ГВ обусловлено заражением при внутривенном введении наркотиков.
Одной из важных современных особенностей эпидемиологии ГВ является резкое увеличение случаев передачи НВ-вируса половым путем вследствие либерализации сексуальных отношений. В отдельных регионах страны в настоящее время в 18-21% случаев заражение острым ГВ произошло половым путем. В Самарской области в 1999 году заражение этим вирусом половым путем стало возможным у 20,3% больных острым ГВ, в то время как в 1994 году — только у 8,7%; в Свердловской — у 3,7% в 1994 году и 18,5% — в 2000 году (данные областных центров Госсанэпиднадзора). В настоящее время ряд авторов (Гомберг М. А., Потятынник О. Н., 1999, и другие) считают возможным относить ГВ к инфекциям, передающимся половым путем, тем более что кривые заболевания ГВ и сифилисом в последние годы во многом были аналогичны.
Естественные пути передачи НВ-вируса в настоящее время установлены с достаточной степенью определенности (Шляхтенко Л. И. с соавторами, 1990, Кузин С. Н., 1998, и другие). Реализация их возможна при сексуальных контактах восприимчивого человека с больным ГВ или носителем НВ-вируса, при «кровяных контактах» в бытовых условиях (чаще всего в семьях больных хроническим ГВ), а также в результате перинатального заражения. В этих случаях, по мнению Е. А. Пакториса с соавторами (1984), также имеет место парентеральный путь передачи возбудителя, так как проникновение вируса гепатита В в организм человека, восприимчивого к инфекции, происходит через кожные покровы и наружные слизистые.
Перинатальному пути передачи вируса ГВ посвящены многочисленные исследования. Н. А. Фарбер с соавторами (1990), а также другие исследователи установили, что такой путь передачи вируса реализуется, главным образом, при прохождении ребенком родовых путей, когда у матери имеет место НBs-антигенемия. Лишь в 5-10% случаев возможно внутриутробное заражение вирусом гепатита В. С наибольшей частотой передача этого вируса от матери к ребенку происходит в регионах с высоким уровнем носительства НBs- и HBe-антигенов. Так, если в Москве у 19% детей, родившихся у носителей НbsAg, отмечено инфицирование HB-вирусом (документированное обнаружение у них в крови HBsAg, как правило, в 2-4-месячном возрасте), то в Узбекистане (г. Карши) — вдвое чаще (39,2%), причем в половине случаев отмечалось развитие персистенции этого антигена (Шахгильдян И. В. с соавторами, 1990). Следует отметить, что почти у всех детей, инфицированных вирусом гепатита перинатальным путем, отсутствовала желтуха, были лишь минимальные клинические признаки ГВ и отмечалось незначительное повышение активности аминотрансфераз. Это объясняет, почему такие дети, как правило, не попадают в поле зрения врачей и у них не диагностируется ГВ. Выраженные различия в исходах перинатального инфицирования HB-вирусом могут быть обусловлены существенной разницей в частоте обнаружения в разных регионах HBeAg у носителей HBsAg (5,2% в Москве и 16,4% в Карши). Развитие персистирующей HBs-антигенемии наблюдалось у 80% детей, родившихся от женщин с наличием HBsAg и HBeAg в крови, и только у 10% при наличии у них антител к HBeAg.
В настоящее время в работах многих авторов убедительно доказана возможность распространения НВ-вирусной инфекции в семьях больных хроническими формами ГВ и «носителей» HBsAg за счет «реализации кровяных контактов в быту». Шляхтенко Л. И. с соавторами (1990) такой путь передачи ГВ предложили назвать «кровно-контактным». Обследование в Москве членов семей детей, больных хроническим HBsAg-позитивным ГВ, проведенное сразу после установления диагноза, позволило выявить маркеры HB-инфекции (HBsAg, анти-HBs, суммарные анти-HBc) в 50,3% случаев. В дальнейшем при динамическом обследовании тех членов семей, у которых отсутствовали маркеры ГВ, проводимом на протяжении трех лет, их появление к концу срока наблюдения было отмечено еще в 22,9% случаев, в основном у матерей этих детей (Миминошвили Н. И. с соавторами). Проводимое с интервалом в один год обследование членов семей взрослых больных хроническим ГВ позволило выявить у 7,1% из них появление ранее отсутствовавших различных маркеров HB-вирусной инфекции. При этом также отмечалась отчетливо просматривавшаяся избирательность инфицирования HB-вирусом отдельных категорий родственников этих больных, например наиболее активное вовлечение в эпидемический процесс супругов. У последних частота выявления трех маркеров ГВ в сумме выросла за год на 12%, а у детей — только на 2,2% (Кузин С. Н., Шахгильдян И. В., Буриев А. Я. и другие, 1998). В Санкт-Петербурге при обследовании в течение 5 лет семейного окружения больных хроническим гепатитом В ежегодно появление маркеров HB-вирусной инфекции отмечалось в среднем у 16% восприимчивых к HB-вирусу членов семей, причем прежде всего у близких родственников (Шляхтенко Л. И. с соавторами, 1990).
Иммуноструктура населения
Результаты определения анти-HBs в разных возрастных группах населения в регионах с умеренной активностью эпидемического процесса ГВ показали, что частота выявления этих антител с возрастом увеличивается (от 4-6% у детей 3-9 лет до 15-21% в возрасте 30-39 лет). Однако в связи с активным вовлечением в эпидемический процесс подростков и молодежи в последние годы частота обнаружения анти-HBs у лиц 15-20 лет выросла в 2-3 раза.
Выявленные эпидемиологические закономерности, характерные для гепатита В, позволили усовершенствовать систему мер профилактики этой инфекции, обосновать ведущую роль реализации программ вакцинации в борьбе с ГВ.
Опыт, накопленный за рубежом (Van Damme P. et al, 1997; Da Villa G. and Sepe A., 1999, и другие), а также в некоторых регионах нашей страны (Шахгильдян И. В. и соавторы, 1998, 2000; Кузнецова И. О., 1999; Романенко В. В., 2000; Филатов Н. Н. с соавторами и др.), свидетельствует о том, что иммунизация против ГВ всех новорожденных и детей первого года жизни, подростков и лиц, составляющих «группы риска», оказывает существенное влияние на активность эпидемического процесса ГВ и позволяет в сравнительно короткие сроки добиться существенного снижения показателей заболеваемости HB-вирусной инфекцией, снижения уровня носительства HBsAg среди населения, а также частоты летальных исходов и формирования хронических форм заболевания.
Предусмотренное федеральным законом «Об иммунопрофилактике инфекционных болезней», а также новым Национальным календарем профилактических прививок (2001) проведение широкой иммунизации населения против ГВ (включая ранее не привитых тринадцатилетних подростков) позволяет добиться впечатляющих результатов в борьбе с такой серьезной инфекцией, какой является вирусный гепатит В. Сложность эпидемической ситуации с ГВ в нашей стране, а также большое социальное значение этой инфекции дают основание считать реализацию мероприятий по профилактике гепатита В первоочередной и неотложной задачей.
По вопросам литературы обращайтесь в редакцию
Приложения
-
- Современная эпидемиологическая характеристика гепатита В - Заболеваемость острыми гепатитами В и С в РФ в 1987–2001 годах
- по данным официальной регистрации (в показателях на 100 000 населения)