Р. А. Пархоменко, кандидат медицинских наук
Н. И. Зелинская, кандидат медицинских наук
Российский научный центр рентгенорадиологии, Москва
Среди причин смерти детей от 1 года до 14 лет в индустриально развитых странах злокачественные опухоли занимают второе место. К сожалению, практика показывает, что недостаточные знания о такой патологии приводят к врачебным ошибкам, и, как следствие, поздно начинается адекватное лечение. Несомненно, знакомство с проблемами детской онкологии необходимо широкому кругу врачей.
Опухоли центральной нервной системы (ЦНС) занимают второе место среди злокачественных новообразований детского возраста, составляя среди них 14-20% и уступая только лимфомам и лейкозам [1]. Это наиболее часто встречающиеся солидные опухоли у детей [1]. За последние десятилетия достигнуты определенные успехи в лечении этих заболеваний благодаря совершенствованию диагностики, хирургических способов лечения, лучевой терапии и химиотерапии. В ходе комбинированного лечения при гидроцефалии, обусловленной опухолевым ростом, все шире используется вентрикуло-перитонеальное шунтирование, позволяющее уменьшить внутричерепное давление и тем самым облегчающее последующее проведение облучения.
Вместе с тем в доступной нам отечественной литературе мы не нашли сведений о метастазировании опухолей головного мозга по вентрикуло-перитонеальным шунтам (ВПШ) в брюшную полость. В зарубежной литературе имеются лишь единичные описания случаев такого метастазирования [2]. Приводим случай развития имплантационных метастазов опухоли головного мозга в брюшной полости, который лишь один раз встретился в практике детского отделения Российского научного центра рентгенорадиологии, где лучевую терапию по поводу опухолей ЦНС с 1992 по 1998 годы прошел 121 ребенок. Примечательно, что решающую роль в диагностике этих метастазов сыграл ультразвуковой метод.
Описание случая
Больной К., 13 лет, поступил в детское отделение Российского научного центра рентгенорадиологии с жалобами на периодическую рвоту, невозможность передвигаться без посторонней помощи. Заболевание началось за 2 месяца до этого, остро, на фоне полного здоровья. После безуспешного лечения по месту жительства по поводу предполагаемого гастрита при рентгеновской компьютерной томографии (РКТ) головного мозга выявлены: опухоль задних отделов третьего желудочка (в проекции эпифиза) с окклюзионной гидроцефалией и тень, позволяющая подозревать метастаз в левой височной доле. В НИИ им. Н. Н. Бурденко выполнено вентрикуло-перитонеальное шунтирование с последующим некоторым улучшением состояния. Шунт из тела правого бокового желудочка был выведен за пределы мозга, далее по подкожно-жировой клетчатке вниз до мезогастральной области справа, где введен в брюшную полость вплоть до нижних ее отделов. Анализы на опухолевые маркеры (альфа-фетопротеин, хорионический гонадотропин) отрицательны. В неврологическом статусе — шаткость походки, неустойчивость в позе Ромберга. При осмотре окулиста — небольшая девиация глазных яблок внутрь, горизонтальный нистагм, гиперемия и нечеткость контуров дисков зрительных нервов, расширение и сильная извитость вен.
В связи с тяжестью состояния было начато облучение центральных отделов головного мозга с двух встречных полей 7х10 см по 1,5 Гр на центр ежедневно. На суммарной очаговой дозе (СОД) 5,5 Гр при контрольной РКТ головного мозга констатирована отрицательная динамика в виде появления нескольких новых гиперденсивных очагов, хорошо накапливавших контрастное вещество: в мосто-мозжечковом углу справа, в кортикальных отделах левой височной доли, в правой теменной области на границе с лобной (размеры очагов от 9 до 14 мм) — увеличение ранее обнаруженных очагов, в том числе опухоли в области заднего отдела третьего желудочка. Учитывая отрицательную динамику по данным РКТ, облучение продолжено в режиме мультифракционирования — по 1 Гр два раза в день с интервалом 3-5 часов пять раз в неделю и в выходные дни по 1,5 Гр один раз в день. При достижении СОД 25,5 Гр на центр мозга контрольная РКТ продемонстрировала положительную динамику в виде «исчезновения» метастазов (последние стали изоденсивными), первичный же очаг существенных изменений не претерпел. Такая радиочувствительность опухоли позволила с наибольшей вероятностью поставить клинический диагноз «злокачественная герминома». В связи с этим облучение было продолжено: на весь головной мозг и на весь спинной мозг и его оболочки по 1,5 Гр один раз в день 7 дней в неделю. Спинной мозг облучался с трех последовательно расположенных полей с центральным лучом под прямым углом к коже, по три поля в день; границы между спинальными полями периодически смещались. СОД на весь объем головного мозга составила 35 Гр (на центральные его отделы, включая первичную опухоль — 40 Гр), после чего лучевую терапию продолжали проводить только на центральные его отделы с двух полей 6х8 см по 1,5 Гр в день, СОД — 50,5 Гр. СОД на спинной мозг доведена до 25,5 Гр. Облучение проводилось на фоне дегидратационной терапии вначале лазиксом внутримышечно по 20-40 мг в сутки, затем — диакарбом по 0,25 г в день, принимался также постоянно дексаметазон по 1,5-2 мг в день. На фоне облучения головного мозга, еще до начала кранио-спинального облучения, один раз внутривенно введен винкристин — 1,5 мг. В процессе лучевой терапии состояние мальчика постепенно улучшилось, при достижении СОД 35 Гр на центральные отделы головного мозга больной стал самостоятельно ходить. Периодически отмечалась умеренная тошнота, изредка — рвота, однако к концу курса облучения эти явления практически исчезли. Изредка предъявлял жалобы на умеренные боли в эпигастрии. Пальпаторно определялась болезненность в эпигастрии и в правом подреберье в зоне шунта. При двукратном ультразвуковом исследовании (УЗИ) органов брюшной полости и забрюшинного пространства патологии выявлено не было, за исключением небольшого усиления сосудистого рисунка печени. При осмотре окулиста в конце курса облучения констатировано уменьшение явлений застоя на глазном дне, осмотр невропатолога патологических признаков не выявил. При РКТ, проведенной через 1,5 месяца после курса лучевой терапии, патологические образования в головном мозге больше не определялись. По рекомендации химиотерапевта, через этот же срок после облучения мальчик принял 120 мг белустина внутрь однократно.
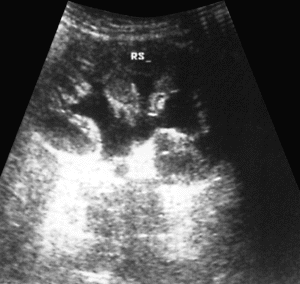 |
Рисунок 1. Ультрасонограмма левой почки: умеренное расширение чашек (до 10 мм) и лоханки (до 31х22 мм) |
Рисунок 2. (а) УЗИ органов малого таза: слева от мочевого пузыря в левой подвздошной области обнаруживается образование неравномерно сниженной эхогенности, с неровными, довольно четкими контурами, размерами 43х37 мм Реклама |
(б) Подобное образование выявлено в области малого таза позади и частично - выше мочевого пузыря (v.u.), размерами 54х56 мм |
Обсуждение
Данный случай, на наш взгляд, хотя и является уникальным, тем не менее заставляет проявлять особую настороженность в отношении возможного метастазирования опухолей головного мозга в брюшную полость по вентрикуло-перитонеальным шунтам. По нашим наблюдениям, дискомфорт или боли в животе чувствуют практически все дети при наличии таких шунтов. Скорее всего, эти ощущения обусловлены в большинстве случаев самим шунтом, либо являются следствием воспалительных заболеваний желудочно-кишечного тракта, представляющих собой побочные проявления комплексного лечения опухолей. В связи с этими болями таким пациентам нередко проводят УЗИ. Данное наблюдение указывает на целесообразность профилактического УЗИ у всех больных с ВПШ, при этом следует тщательно осматривать все отделы брюшной полости, а также область малого таза (при наполненном мочевом пузыре).
Настоящее наблюдение интересно не только с диагностической, но и с клинической точки зрения. Примечателен поразительный эффект лучевой терапии, позволившей добиться полной регрессии первичной опухоли и метастазов в головном мозге. В результате больной, который до облучения не мог ходить и обслуживать себя, практически вернулся к полноценной жизни. К сожалению, удалить первичную опухоль или провести ее биопсию было невозможно из-за ее расположения и тяжелого состояния больного. Имеется только информация о строении опухоли по данным пункционной биопсии метастазов в брюшной полости, однако точный гистологический диагноз (медуллобластома? анапластическая эпендимома?) поставить на основании этого материала не удалось. Если судить по клиническому течению радиочувствительности, это, вероятнее всего, герминогенная опухоль. Разителен также и эффект от последующего химиолучевого лечения по поводу метастазов опухоли в брюшной полости.
Данный случай демонстрирует возможности современной диагностики, а также потенциал химиолучевого лечения, позволяющего помочь даже таким тяжелым больным.
Литература
1. Дурнов Л. А., Голдобенко Г. В., Курмашов В. И. Детская онкология. М.: Литера. 1997. С. 18, 196-225.
2. Berger M. S., Baumeister B., Geyer J. R. et al. The risk of metastases from shunting in children with primary central nervous system tumors // J. Neurosurg. 1991. V. 73. P. 872-877.