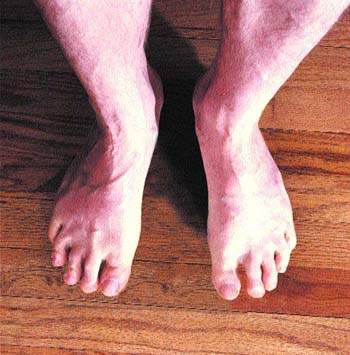
Отеки нижних конечностей наблюдаются при посттромбофлебитическом синдроме у 80-100% больных в зависимости от формы заболевания. Согласно классификации В. С. Савельева, различают отечную, отечно-варикозную, варикозно-трофическую или трофическую формы заболевания. Главное внимание при изучении отеков у больных с посттромбофлебитическим синдромом уделялось венозной гипертензии нижних конечностей. С этой позиции рассматривались клапанная недостаточность вен [3], диффузия воды и протеинов в тканях на микроциркуляторном уровне [1, 8], венозная гипертензионная микроангиопатия [14].
Нарушения лимфооттока в нижних конечностях при тромбофлебитическом синдроме изучены в меньшей степени. Основные работы выполнены с помощью рентгенолимфографии. Показано, что на лимфограмме у больного с этим синдромом наблюдаются расширение или, наоборот, сужение и извитость магистральных лимфатических сосудов, плохое контрастирование или отсутствие клапанного аппарата в лимфатических сосудах, их сегментарная облитерация, выраженная сеть патологических коллатералей, множественные анастомозы между лимфатическими сосудами, расширенная сеть лимфатических сосудов кожи, депонирование контрастного вещества с образованием лакун, особенно в области язв и тромбов, регургитация лимфы по лимфатическим сосудам, увеличение или, наоборот, уменьшение размеров паховых лимфатических узлов [2, 4, 9]. Выявлено также замедление эвакуации и изменение характера ресорбции радионуклидных препаратов на стопе.
В настоящей работе представлены результаты дальнейшего изучения основных форм отеков при посттромбофлебитическом синдроме. Наряду с изменениями в венах исследовались нарушения лимфооттока из нижних конечностей с помощью радионуклидной лимфосцинтиграфии.
Всего обследовано 218 больных (190 женщин и 28 мужчин) в возрасте 21 — 75 лет.
Стойкий лимфостаз нижних конечностей имел место у 50% больных с посттромбофлебитическим синдромом, как правило, при отечной и отечно-варикозной формах заболевания. При варикозно-трофической форме синдрома выраженный лимфостаз голеней и стоп встречался крайне редко. Лимфостаза нижних конечностей у больных трофической формой синдрома не наблюдалось. Все больные были прооперированы. У всех установлена реканализованная форма посттромбофлебитического синдрома.
Изучение состояния просвета вен и состоятельности клапанного аппарата поверхностных и глубоких вен нижних конечностей мы выполняли с помощью ультразвукового исследования, используя цветное допплеровское картирование потока крови и анализ спектра допплеровского сдвига частот.
Лимфоотток из нижних конечностей изучался с помощью функциональной радионуклидной лимфосцинтиграфии. Большинство авторов [15, 16] применяли этот метод для обследования больных с лимфедемой нижних конечностей. Лимфостазы при заболеваниях вен нижних конечностей изучены недостаточно.
Метод функциональной радионуклидной лимфосцинтиграфии основан на способности меченых коллоидных частиц после их подкожного введения в ткани поступать в лимфатические сосуды и узлы, которые являются региональными для зон инъекции радиофармакологического препарата. Для исследования применяли препарат лимфоцис, меченый 99m Tc (фирмы “Sorin”, Франция) в количестве 185 МБк в объеме 0,2-0,5 мл. Исследования проводили в гамма-камере. При положении больного лежа на спине радиофармакологический препарат вводили подкожно в первые межпальцевые промежутки стоп. В течение 5 мин после введения препарата больной находился в состоянии мышечного покоя. В это время наблюдали прохождение препарата по лимфатической системе голеней. Через 5 мин проводили трехминутную нагрузку (сгибание-разгибание стоп). После физической нагрузки у части больных отмечалось изменение характера продвижения радиофармакологического препарата на уровне коленных суставов и бедер. После достижения препаратом уровня паховых складок пациенту предлагали походить в течение 40 мин, после чего делали статические снимки области голеней, бедер, таза, печени.
Полученные данные свидетельствуют о том, что при отечных формах посттромбофлебитического синдрома отеки далеко не у всех больных можно объяснить регургитацией крови по магистральным венам, как считалось ранее [4].
При анализе результатов функциональной радионуклидной сцинтиграфии использовались следующие показатели.
1. Тип движения радиофармакологического препарата на сцинтиграмме. При этом различали: магистральное движение по лимфатическим коллекторам (у 25% больных); диффузное движение препарата по интерстицию мягких тканей (15%); смешанное заполнение, при котором отмечали продвижение препарата по магистральным лимфатическим сосудам и диффузную его эвакуацию (60%).
Диффузное движение радиофармакологического препарата на функциональной радионуклидной лимфосцинтиграмме — значимый симптом для определения отека мягких тканей. Он может быть использован, в частности, для диагностики скрытых отеков (латентная стадия лимфостаза), когда клинические данные вызывают сомнение.
2. Скорость движения радиофармакологического препарата (визуализация лимфатических путей голеней по всей длине продолжается в среднем 10 — 15 мин).
3. Характер контрастирования при функциональной радионуклидной лимфосцинтиграфии паховых и подвздошных лимфатических узлов.
Увеличение лимфатических узлов, уменьшение или отсутствие их изображения давали информацию о морфологических изменениях лимфатической системы как на преимущественно пораженной, так и на относительно здоровой конечности.
Исследования показали, что патогенез отеков при выраженном лимфостазе у больных с отечными формами посттромбофлебитического синдрома не может быть полностью объяснен рефлюксом крови по магистральным венам нижних конечностей. Так, у 70 из 81 больного с отечной формой заболевания при одностороннем поражении недостаточность клапанов глубоких вен была выражена в одинаковой степени как на больной, так и на относительно здоровой конечности. При отечно-варикозной форме синдрома недостаточность клапанов глубоких вен была одинаковой на больной и на здоровой конечностях у 38 из 77 больных, а при варикозно-трофической форме у 40 из 60. Следовательно, при отечных формах посттромбофлебитического синдрома рефлюкс крови по магистральным венам далеко не во всех случаях играет ведущую роль при стойких лимфатических отеках. Это нашло подтверждение и в других исследованиях [11]. С помощью ретроградной подколенной флебографии среди больных, страдавших обычным варикозным расширением вен, авторы выявили рефлюкс в системе подколенной вены у 71,1%, из них резко выраженный у 12%, причем лимфостаз у этих больных отсутствовал. Аналогичная закономерность наблюдается также у многих больных с варикозно-трофической формой посттромбофлебитического синдрома, у которых, несмотря на грубые анатомические изменения клапанного аппарата магистральных вен, выраженный лимфостаз нижних конечностей отсутствует.
Основное значение в патогенезе лимфостаза принадлежит нарушению лимфооттока, которое при посттромбофлебитическом синдроме осложняет заболевания периферических вен [10].
Из 218 больных лишь у 44 сохранился естественный для человека чисто магистральный тип движения радиофармакологического препарата, причем во всех случаях контрастирование лимфатических сосудов и регионарных лимфатических узлов было усилено вследствие хронического динамического застоя лимфы. У 121 больного наряду с движением препарата по магистральным лимфатическим путям отмечалось его диффузное перемещение по интерстицию. Предполагается, что диффузное заполнение происходит вследствие распространения радиофармакологического препарата по расширенной сети мельчайших лимфатических сосудов. Не исключено также прямое диффундирование радиофармакологического препарата при отеках по интерстицию из депо препарата на стопе (эффект растекания чернильного пятна по промокательной бумаге).
Наряду с характером продвижения радиофармакологического препарата на голенях, важное значение имела также скорость его распространения в проксимальном направлении. Оказалось, что этот параметр имел определенное прогностическое значение. У 62 больных с ускоренным движением препарата (3-6 мин) после операции на венах с лимфодренирующим вмешательством отмечался стойкий хороший результат. Рецидивов отека у этих больных не было на протяжении всего периода наблюдения (3-4 лет). Наоборот, при замедленной скорости движения препарата (20 мин и более) наблюдался хороший эффект в ближайшем послеоперационном периоде и рецидив отека в отдаленные сроки.
У больных со средней скоростью движения радиофармакологического препарата по голени (10-15 мин) непосредственные результаты после операции не были столь отчетливы, как у пациентов с ускоренным движением препарата. У 56% больных были отмечены рецидивы отеков разной интенсивности. Сложилось предварительное мнение, что скорость движения препарата определяется состоянием насосной функции лимфатических капилляров больной конечности.
Наиболее важным показателем анатомической проходимости путей лимфооттока было изображение подвздошных лимфатических узлов. У всех больных контрастирование подвздошных лимфатических узлов преимущественно на больной конечности было в разной степени снижено по сравнению с относительно здоровой конечностью. У 50 больных контрастирование подвздошных лимфатических узлов на стороне больной конечности отсутствовало, а на стороне здоровой конечности было удовлетворительным. Менее показательной оказалась функциональная радионуклидная лимфосцинтиграфия паховых лимфатических узлов. Из 218 больных у 143 включение радиофармакологического препарата в паховые лимфатические узлы на стороне поражения было снижено по сравнению со здоровой стороной. У 26 больных накопление препарата в паховых лимфатических узлах на стороне больной конечности было интенсивнее, чем на здоровой. У 49 больных паховые лимфатические узлы контрастировались симметрично на больной и здоровой стороне.
Клинически отеки классифицировали как проходящие, частично проходящие и не проходящие. При проходящих отеках избыточная величина окружности на уровне лодыжек по сравнению с относительно здоровой конечностью не превышала 1,5–2,5 см. При этой форме отеки возникали к концу рабочего дня и за ночь исчезали. Отечная жидкость у таких больных содержала относительно мало белка, по нашим данным, не более 15-20 г/л, что соответствует норме содержания белка в лимфе нижних конечностей [12].
Проходящие отеки хорошо поддавались лечению с помощью регулярной эластичной компрессии (бинты, чулки, колготы) и после операции на венах уменьшались, у большинства больных исчезая полностью. Проходящие отеки наблюдались преимущественно при варикозно-трофической форме посттромбофлебитического синдрома. Больные с проходящими, то есть преимущественно флебогенными, отеками в данное исследование не вошли. Частично проходящие отеки характерны для отечной и отечно-варикозной форм заболевания. При варикозно-трофической форме отеки этого типа встречались редко. У таких больных избыточная окружность голени в дистальных отделах достигала 4-5 см и более. Достаточно длительный постельный режим (до трех суток и более) приводил к частичному уменьшению отека: рассасывалась лишь так называемая “подвижная” водянистая часть отека. При этом периметр голени в относительно легких случаях уменьшался на 50-60%, в более тяжелых лишь на 10-15%. Основная, “стойкая”, не проходящая часть отека оставалась, несмотря на соблюдение больными постельного режима, компрессионную терапию и наружное дренирование. Содержание белка в тканевой жидкости после рассасывания проходящей части отека составляло 32-35 г/л, что соответствует данным литературы [12, 13].
Полученные результаты подтвердили, что при посттромбофлебитическом синдроме частично проходящие отеки образуются не только из-за венозной гипертензии, но и в результате затруднения лимфооттока, вызванного нарушением проходимости магистральных лимфатических сосудов и регионарных лимфатических узлов. Лимфостаз все более осложняет венозную недостаточность при посттромбофлебитическом синдроме нижних конечностей. Чем больше содержится в тканевой жидкости белка, тем более нарастает отек вследствие задержки воды в мягких тканях. При нарастании отека слабеет насосная функция лимфатических капилляров, одновременно снижается резорбционная способность кровеносных капилляров [17]. Отеки постепенно приобретают стойкий характер. Декомпенсация оттока тканевой жидкости развивается на протяжении ряда лет, иногда десятилетий.
При несвоевременном лечении отеки становятся постоянными. Клинически отеки приобретают черты лимфедемы (слоновости). У таких больных во время операций на конечностях отмечали гипертрофию подкожного жирового слоя (толщина его до 6-7 см). Избыточный жир располагался циркулярно, главным образом в дистальных сегментах голени. Жировые дольки патологически увеличивались до 3-3,5 см в диаметре.
В особенно тяжелых случаях в области лодыжечного сегмента наблюдали прогрессирующий фиброз межтканевых перегородок; у таких больных жировая ткань приобретала мелкодольчатое строение и крошилась, когда до нее дотрагивались. При отсутствии своевременного лечения к 50-60 годам у больных возникали тяжелые инвалидизирующие осложнения: грубо нарушался внешний вид голени и стопы, у некоторых пациентов возникала чрезкожная лимфорея, хронический дерматоз, вспышки рожистого воспаления, на голени появлялись обширные глубокие трофические язвы.
При хирургическом лечении отечных форм посттромбофлебитического синдрома одновременно производили операции на венах и лимфодренирующее вмешательство: формирование лимфовенозных анастомозов, фенестрацию фасции голени, наружное дренирование и липосакцию.
Итак, при посттромбофлебитическом синдроме имеют место три формы отека нижних конечностей: проходящие, частично проходящие и не проходящие. Проходящие отеки возникают в результате флебостаза. Они исчезают после операций на венах и последующей консервативной терапии. Причиной частично проходящих и непроходящих отеков является венозная недостаточность, осложненная нарастающим лимфостазом в результате нарушения проходимости магистральных лимфатических путей, паховых и, особенно, подвздошных лимфатических узлов, угнетения насосной функции лимфатических капилляров.
Полученные с помощью лимфосцинтиграфии данные помогают уточнить диагноз лимфостаза, установить уровень и протяженность блока лимфатической системы, степень нарушения ее функции, определить показания к проведению лимфодренирующих вмешательств при операциях на венах, выбрать наиболее целесообразный способ дренирования лимфы и прогнозировать результаты хирургического лечения.
Литература
1. Васютков В. Я., Чикалин В. И. Пусковые механизмы в генезе варикозных и посттромбофлебитических язв голени // Вестник хирургии. 1978. № 2. С. 73 – 78.
2. Вахидов В. В., Кадыров Р. Ю. Изменения поверхностных лимфатических сосудов при поражении вен нижних конечностей // Хирургия. 1977. № 12. С. 41 – 45.
3. Веденский А. Н. Посттромботическая болезнь. Л.: Медицина. 1986.
4. Жуков Б. Н., Борисов В. К. О нарушениях и коррекции лимфооттока при хронической венозной недостаточности нижних конечностей // Вестник хирургии. 1976. № 2. С. 89 – 92.
5. Жуков Б. Н., Мышенцев П. Н., Мусиенко С. Н. и др. Непрямая функциональная динамическая лимфография нижних конечностей во флебологической практике // Вестник хирургии. 1983. № 8. С. 45 – 47.
6. Золоторевский В. Я., Алиев М. М., Зеленцова М. В. и др. // Ангиология и сосудистая хирургия. 1996. № 2. С. 44 – 51.
7. Константинова Г. Д., Буянова Н. Н., Костенко И. Г. и др. Механизмы микроциркуляторных изменений при варикозной болезни нижних конечностей // Хирургия. 1977. № 5. С. 56 – 61.
8. Кузин М. И., Аничков М. И., Золоторевский В. Я. и др. Патогенез и лечение незаживающих язв при заболеваниях сосудов конечностей // Хирургия. 1979. № 3. С. 24 – 31.
9. Покровский А. В., Клионер Л. И., Тарапон Ю. Г., и др. Патогенез и хирургическое лечение посттромбофлебитических и варикозных язв голеней // Хирургия. 1974. № 11. С. 73 – 77.
10. Савельев В. С., Яблоков В. Г. Посттромботическая болезнь. В кн.: Болезни сердца и сосудов // Под ред. Е. И. Чазова. М.: Медицина. 1992. Т. 3. С. 417 – 442.
11. Суковатых Б. С., Назаренко П. М., Беликов Л. Н. Механизмы формирования вертикального рефлюкса крови по глубоким венам при варикозной болезни // Вестн. хирургии. 1992. № 11-12. С. 330 – 335.
12. Ярема И. В., Уртаев Б. М. Трансфузия лимфы и ее компонентов. М., 1995.
13. Bates D. O., Levick J. R., Mortimer P. S. Cyange in macromolecular composition of instrstitional fluid from swolen arms after breast cancer treatmtnt fnd its implication // Clin. Sci. Cjlch. 1993, Dec. 85(6). P. 737 – 746.
14. Belgaro G., Christopoulos D., Nicolaides A. N. Skin flow and swelling in post-pyltbitic limds // Vasa. 1989. 18 (2). P. 136 – 139.
15. Mandell G. A., Alexander M. A., Harcke Y.T . Amultiscintigrahyic approach to imagin of lymphedema and other causes of the congenially tnlarged extremity // Clin. Nucr. Vtd. 1993, Aug. 18(8). P. 646 – 654.
16. Ter S. E., Alavi A., Rim C. K., Merli G. Lymphosscintigrahye. A reliable test for the diagnosis of lymphedema // Clin. Nuck. Med. 1993, Aug. 18 (8). P. 646 – 654.
17. Zaugg V. B., Dorffer M. J., Spiecel M. et al. Lymphatic capi llary pressure in patients with primary lymphedema // Microvaasc. Res. 1993, Sep. 46 (2). P. 128 – 134.