В последние годы проводится большое количество исследований как в России, так и в мире, целью которых является оценка качества ведения пациента после острого коронарного синдрома (ОКС) на амбулаторно-поликлиническом этапе [1–6]. При этом в качестве объекта изучения рассматривается полнота коррекции факторов риска прогрессирования ишемической болезни сердца (ИБС) в рамках вторичной профилактики [7]. Однако таких исследований, в которых бы экспертно анализировались обоснованность постановки клинического диагноза амбулаторным пациентам после ОКС и, как следствие, адекватность лекарственной терапии, в российской научной литературе до настоящего времени не проводилось. В этом контексте представляют интерес такие клинические диагнозы, как «стенокардия напряжения» («стенокардия») и «хроническая сердечная недостаточность с сохраненной и средней фракцией выброса (ХСНсФВ)», так как их постановка не является очевидной и требует детальной инструментальной и лабораторной верификации [9].
Целью данного исследования было провести клинико-экспертный анализ обоснованности постановки диагнозов «стенокардия» и «ХСНсФВ» и тактики ведения пациентов, перенесших ОКС и рентгенэндоваскулярное вмешательство на коронарных артериях, в ходе диспансерного наблюдения (ДпН).
Материал и методы исследования
Исследование, одобренное локальным этическим комитетом, было проведено на базе БУЗОО ККД, Омск, в период с 1 июля 2015 г. по 31 декабря 2016 г.
В первой части исследования проведен ретроспективный анализ медицинских карт амбулаторных больных (МКАБ) методом сплошной выборки, перенесших ОКС и рентгенэндоваскулярное вмешательство на коронарных артериях и находившихся на ДпН в течение 12 месяцев у врачей-кардиологов БУЗОО ККД (n = 255; основная группа) и у врачей-терапевтов (n = 112; группа сравнения). Средний возраст пациентов основной группы составил 59,5 ± 9,7 года, мужчин было 76,4%. Инфаркт миокарда перенесли 93,1%, нестабильную стенокардию — 6,9% пациентов. В анамнезе 88,6% больных имели артериальную гипертензию, 5,9% — сахарный диабет 2 типа, 9,4% — фибрилляцию предсердий. Группа сравнения была сопоставима по всем перечисленным характеристикам. Проведен клинико-экспертный анализ для оценки обоснованности постановки диагнозов «стенокардия» и «ХСНсФВ» (жалобы, симптомы и признаки, характерные для стенокардии и хронической сердечной недостаточности (ХСН), наличие результатов, подтверждающих лабораторные и инструментальные методы верификации диагнозов, согласно клиническим рекомендациям Европейского общества кардиологов [8, 9]).
Согласно выставленному диагнозу «стенокардия» проанализирована тактика ведения пациентов в плане достижения антиангинального эффекта бета-адреноблокаторов (БАБ), нитратов, триметазидина и др. Целевой частотой сердечных сокращений (ЧСС) у пациентов с сохранением диагноза «стенокардия» любого функционального класса (ФК) считалась оптимальная — 55–60 ударов в минуту [11].
У пациентов с диагнозом «ХСНсФВ» предметом анализа явилась обоснованность назначения диуретической терапии, так как иная терапия (ингибиторы ангиотензинпревращающего фермента (иАПФ) или блокаторы рецепторов ангиотензина II (сартаны), антагонисты медленных кальциевых каналов и БАБ) была назначена всем пациентам по факту перенесенного ОКС.
Оценка полученных результатов проведена в следующих исследовательских точках (ИТ): 1-я исследовательская точка (ИТ-1) — при первом обращении пациента к врачу поликлиники после выписки из стационара (анализ выполнен по выписке из истории болезни и первичного осмотра врача поликлиники); 2-я исследовательская точка (ИТ-2) — через 12 недель после начала ДпН у врача поликлиники; 3-я исследовательская точка (ИТ-3) — через 12 месяцев после начала наблюдения (срок окончания ДпН пациента по поводу ОКС и оценки достижения целевых значений основных факторов риска прогрессирования сердечно-сосудистых заболеваний).
Во второй части проведено наблюдательное исследование основной группы пациентов (n = 240) после окончания 12 месяцев ДпН (в среднем через 15,0 ± 1,5 месяца после ОКС) — 4-я исследовательская точка (ИТ-4). Выполнено общеклиническое обследование (собраны жалобы, проведен осмотр), эхокардиография (ЭхоКГ) и нагрузочные пробы (стресс-ЭхоКГ) по показаниям, определение уровня мозгового натрийуретического пропептида (НУП) для подтверждения или исключения диагнозов «стенокардия» и «ХСНсФВ».
Статистический анализ осуществлялся с использованием пакетов Statistica 10, Microsoft Excel. В исследовании применялись методы однофакторного дисперсионного анализа, анализа таблиц сопряженности. При анализе таблиц сопряженности оценивались значения статистики Пирсона хи-квадрат (χ2), достигнутый уровень значимости (р). Во всех процедурах статистического анализа критический уровень значимости р принимался менее 0,05. Проверка нормальности распределения производилась с использованием метода Шапиро–Уилка, проверка гипотез о равенстве генеральных дисперсий — с помощью критерия Левене. Средние выборочные значения количественных признаков приведены в тексте в виде M ± σ, где M — среднее выборочное, σ — стандартное отклонение.
Результаты
В ИТ-1, ИТ-2, ИТ-3 в обеих группах имела место высокая частота постановки диагноза «стенокардия» у пациентов после реваскуляризации миокарда. В группе сравнения данный диагноз выставлялся значимо чаще (р < 0,0001). При верификации клинических и инструментальных признаков ишемии миокарда в ИТ-4 стенокардия была подтверждена лишь у 8,1% пациентов (рис. 1).
В основной группе в ИТ-1 стенокардия 1-го функционального класса (ФК-1) была выставлена в клинический диагноз у 26 пациентов (22,4%), 2-го ФК (ФК-2) — у 78 пациентов (67,2%), 3-го ФК (ФК-3) — у 12 пациентов (10,4%). В ИТ-2 ФК стенокардии не изменялся. В ИТ-3: ФК-1 — у 28 пациентов (25,9%), ФК-2 — у 72 пациентов (66,7%), ФК-3 — у 8 пациентов (7,4%). В группе сравнения в ИТ-1: ФК-1 — у 7 (9,1%), ФК-2 — у 68 (88,3%), ФК-3 — у 2 (2,6%). В ИТ-2 ФК стенокардии не изменялся. В ИТ-3: ФК-1 — у 3 (7,1%), ФК-2 — у 39 (92,9%). Таким образом, в обеих группах в течение 12 месяцев ДпН ФК стенокардии достоверно не изменялся (р > 0,05). Для уточнения причин отсутствия динамики ФК стенокардии была проанализирована антиишемическая и, в частности, пульсурежающая терапия (рис. 2).
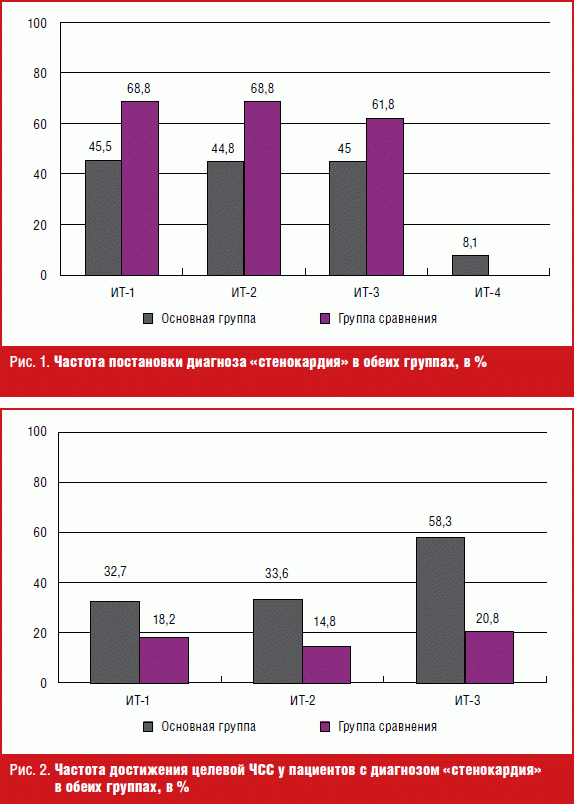
Исходя из представленных данных, в основной группе по отношению к группе сравнения статистически значимо чаще достигалось целевое значение ЧСС во всех исследовательских точках (р < 0,05), однако не более чем у трети пациентов. Значимая динамика доли пациентов с достигнутой целевой ЧСС наблюдалась только через 12 месяцев ДпН.
Для анализа причин отсутствия динамики ФК стенокардии и достижения целевой ЧСС у пациентов с диагнозом «стенокардия» была исследована пульсурежающая терапия (табл.).
В основной группе в ИТ-1 у 88,3% пациентов были назначены БАБ. Из них в 82,2% случаев был использован бисопролол, чаще в средней дозировке. В ИТ-2 и ИТ-3 примененные дозы БАБ достоверно не изменились. В ИТ-3 БАБ были рекомендованы 91,2% пациентов (р1–3 = 0,4889). В 80,2% случаев также назначался бисопролол. Остальные БАБ (метопролола тартрат, карведилол, небиволол) назначались в единичных случаях. В группе сравнения в ИТ-1 БАБ были назначены 86,5% пациентов. Из них в 80,0% случаев был назначен бисопролол. Во ИТ-2 и ИТ-3 назначение БАБ значимо не изменилось. К концу года их рекомендовали 85,2% пациентов (р1–3 = 0,8408). В 70,8% случаев назначался бисопролол.
В ходе организации ДпН пациентов после реваскуляризации миокарда в БУЗОО ККД в начале 2016 г. были получены первые результаты экспертного анализа качества ведения пациентов врачами-кардиологами. Отсутствие достижения целевых параметров основных факторов риска прогрессирования сердечно-сосудистых заболеваний (артериального давления (АД), ЧСС, уровня холестерина липопротеидов низкой плотности (ЛПНП) — не было предметом настоящего исследования) явилось основанием для создания системы перманентного контроля эффективности ДпН, а именно внедрения критериев качества оказания медицинской помощи, и экономической стимуляции врачей к соблюдению актуальных клинических рекомендаций (в рамках эффективного контракта). С 2018 г. ДпН в БУЗОО ККД было усовершенствовано путем доработки и внедрения в рамках региональной медицинской информационной системы «ТМ: МИС» электронного документооборота (шаблоны осмотра врача, этапного эпикриза) с возможностью онлайн-получения и анализа отчетов за любой период времени по заданным параметрам. Получено свидетельство о государственной регистрации программы для ЭВМ (№ 2019610854 от 18.01.2019 г.). Каждые 3 месяца врач обязан заполнить этапный эпикриз и предоставить МКАБ на проверку заведующему отделением, а затем заместителю главного врача по поликлинической работе. При выявлении дефектов ДпН пациентов, перенесших ОКС, взыскиваются 10 из 100 баллов в эффективном контракте врача.
В случаях отсутствия ожидаемого терапевтического эффекта на фоне приема лекарственных средств, назначенных по международным непатентованным наименованиям, врачам рекомендовано заполнение «Извещения о нежелательной реакции или отсутствии терапевтического эффекта лекарственного препарата» и замена медикамента на оригинальный по торговому наименованию в соответствии с законодательством [10]. В частности, у пациентов с диагнозом «стенокардия» и отсутствием достижения целевой ЧСС на фоне приема бисопролола (75 человек) была рекомендована замена бисопролола на Конкор в эквивалентной суточной дозировке. Это привело к достижению целевой ЧСС дополнительно у 25 пациентов.
В качестве антиангинальной терапии в дополнение к БАБ в основной группе в ИТ-1 всем пациентам были рекомендованы нитраты короткого действия для купирования приступов стенокардии. В 46,6% случаев рекомендованы пролонгированные нитраты: изосорбида динитрат в суточной дозе 20,0 ± 0,5 мг. 21,6% пациентам назначался триметазидин в суточной дозе 70,0 мг. В ИТ-2 рекомендации врачей по фармакотерапии не менялись. В ИТ-3 изосорбида динитрат остался в назначениях у 20,4% пациентов. У 6 пациентов добавлен никорандил в суточной дозе 20,0 ± 10,5 мг. 10,2% пациентов назначен триметазидин в суточной дозе 70,0 мг.
В группе сравнения в ИТ-1 80,2% пациентов были рекомендованы нитраты короткого действия для купирования приступа стенокардии. 68,2% рекомендовались пролонгированные нитраты: изосорбида динитрат в суточной дозе 25,5 ± 15,5 мг. 5,2% пациентам назначался триметазидин в суточной дозе 70,0 мг. В ИТ-2 назначения врачей не менялись. В ИТ-3 изосорбида динитрат назначался 46,5% пациентов. 2,2% пациентов назначен триметазидин в суточной дозе 70,0 мг.
В результате экспертного анализа на предмет обоснованности постановки диагноза «стенокардия» получены следующие результаты.
В ИТ-1 в основной группе в МКАБ были описаны типичные жалобы в 27,7% случаев. В 72,3% случаев отмечено отсутствие жалоб со стороны сердечно-сосудистой системы. Нагрузочные тесты или суточное мониторирование ЭКГ не назначались ни в одном случае. В группе сравнения жалобы описаны у 20,9% пациентов, из них подтверждены нагрузочными пробами у 16,2% пациентов. У 79,1% больных жалоб на боли в грудной клетке описано не было. В ИТ-2 и ИТ-3 ситуация достоверно не менялась.
В ИТ-4 стенокардия напряжения была выявлена у 16 пациентов (8,1%) на основании типичных жалоб и подтверждена положительной нагрузочной пробой, в связи с чем пациентам было рекомендовано повторное прохождение коронарографии. Остальным пациентам диагноз «стенокардия» был снят и проведен депрескрайбинг антиангинальной терапии, в том числе и БАБ у пациентов без инфаркта миокарда в анамнезе и без других показаний к их назначению. При этом у 12 человек с необоснованно поставленным диагнозом «стенокардия» и назначенными пролонгированными нитратами имели место жалобы на эпизодическую слабость и головные боли, что в 83,3% сопровождалось снижением АД ниже 120/70 мм рт. ст. при самоконтроле.
Далее проведена оценка обоснованности диагноза «ХСНсФВ».
В ИТ-1, ИТ-2, ИТ-3 в обеих группах имела место высокая частота постановки диагноза «ХСНсФВ» у пациентов после ОКС. При верификации клинических, лабораторных и инструментальных признаков дисфункции левого желудочка в ИТ-4 ХСНсФВ была подтверждена у 50,0% пациентов (рис. 3).
В основной группе в ИТ-1 диагноз «ХСНсФВ» был выставлен у большинства пациентов. При этом 1-й функциональный класс ХСН (ФКХСН-1) отмечался у 30,9% больных, ФКХСН-2 — у 67,5%, ФКХСН-3 — у 1,6% пациентов. В ИТ-2 по сравнению с ИТ-1 различий по частоте наличия диагноза в МКАБ не было выявлено. В ИТ-3 наблюдали: ФКХСН-1 — у 22,6%, ФКХСН-2 — у 72,0%, ФКХСН-3 — у 1,3%. В группе сравнения диагноз «ХСНсФВ» в ИТ-1 был выставлен у 98,2% пациентов: ФКХСН-1 — у 11,3% пациентов, ФКХСН-2 — у 80,1%, ФКХСН-3 — у 7,6% пациентов. В ИТ-2 по сравнению с ИТ-1 различий не было выявлено. В ИТ-3 отмечали: ФКХСН-1 — 10,9%, ФКХСН-2 — 81,2%, ФКХСН-3 — 7,8%. Таким образом, в обеих группах в течение года функциональный класс ХСН достоверно не изменялся (р > 0,05).
В основной группе в ИТ-1 в МКАБ типичные для ХСН жалобы и признаки были описаны только у 17,9% пациентов, при этом пациентов с ФКХСН-2 и ФКХСН-3 было большинство. Было назначено определение уровня НУП 61 (26,6%) пациенту. При этом выявлено повышение показателя только у 3 (1,3%) пациентов. Тем не менее наличие уровня НУП в пределах референсных значений не позволило исключить диагноз «ХСНсФВ». ЭхоКГ была проведена у 198 (86,5%) человек. Структурные изменения (гипертрофия левого желудочка, дилатация левого предсердия и/или диастолическая дисфункция левого желудочка) были выявлены у 103 (52,0%) пациентов. Снижение фракции выброса (ФВ) ниже 40,0% выявлено у 3 пациентов (1,3%).
В группе сравнения в ИТ-1 в МКАБ были описаны типичные для ХСН жалобы у 37,5% пациентов. Определен уровень НУП у 12 (19,0%) человек, при этом выявлено его повышение свыше 125 пг/мл только у 4 (6,5%) пациентов. ЭхоКГ проведена у 60 (45,2%) человек, снижение ФВ ниже 40,0% было выявлено у 1 пациента (1,6%).
В ИТ-4 диагноз «ХСНсФВ» был подтвержден у 50,0% пациентов, на основании типичных жалоб и признаков, наличия структурных изменений по данным ЭхоКГ и повышения уровня НУП. ФКХСН-1 имели 75,5% пациентов, ФКХСН-2 — 24,5% пациентов. Пациентов с ФКХСН-3 и ФКХСН-4 выявлено не было.
В обеих группах исследования было выявлено 4 пациента с диагнозом «ХСН с низкой ФВ». Им в ИТ-1 были назначены иАПФ и БАБ в стартовых дозировках (периндоприл 2,5 мг и бисопролол 2,5 мг в сутки), 1 пациенту был назначен спиронолактон 25,0 мг в сутки, 1 пациенту — эплеренон 50,0 мг в сутки, 1 пациенту — торасемид 2,5 мг в сутки. В течение 12 месяцев наблюдения не было зафиксировано титрование доз ИАПФ и БАБ. Как следствие, в ИТ-3 три пациента из четырех не достигли целевой ЧСС (менее 70 в минуту), 2 пациента — целевого уровня АД.
В основной группе в ИТ-1 29 пациентам (11,5%) с диагнозом «ХСНсФВ» был назначен спиронолактон в средней дозе 35,3 ± 2,3 мг, 4 пациентам (1,6%) — торасемид в средней дозе 5,0 мг. В ИТ-2 спиронолактон в средней дозе 32,5 ± 2,6 мг был назначен 20 пациентам (8,0%), 2 пациентам (0,8%) — эплеренон в дозе 50,0 мг, 9 пациентам (3,6%) — торасемид в средней суточной дозе 8,6 ± 2,2 мг. В ИТ-3 в назначениях оставался спиронолактон в средней суточной дозе 31,3 ± 3,3 мг у 12 пациентов (5,2%), торасемид — у 8 человек (3,5%) в суточной дозе 5,0 мг.
В группе сравнения в ИТ-1 20 пациентам (27,3%) с диагнозом «ХСНсФВ» назначался спиронолактон в средней суточной дозе 36,8 ± 2,9 мг, 1 пациенту — эплеренон в суточной дозе 25,0 мг, 10 пациентам (3,6%) — торасемид в суточной дозе 5,0 мг, 1 пациенту — фуросемид 10,0 мг в сутки. В ИТ-2 9 пациентам (8,5%) назначался спиронолактон в средней суточной дозе 30,5 ± 3,6 мг, 3 пациентам (2,8%) — торасемид в средней суточной дозе 5,0 мг. В ИТ-3 4 пациентам (6,3%) был назначен спиронолактон в средней суточной дозе 37,5 ± 3,5 мг, 9 пациентам (14,3%) — торасемид 6,11 ± 1,0 мг.
Обсуждение
В реальной клинической практике диагноз «стенокардия» у пациентов после чрескожного коронарного вмешательства выставлялся без должной верификации врачами-кардиологами в 36,9% случаев, врачами-терапевтами в 46,5% случаев. Это влекло за собой необоснованное назначение нитратов, в том числе пролонгированного действия, и увеличивало риск артериальной гипотензии. С другой стороны, отсутствие должной верификации ишемии миокарда после ОКС вело к отсутствию направления нуждающихся на коронарографию для определения тактики реваскуляризации.
У пациентов с диагнозом «стенокардия» врачи не проводили необходимое титрование доз БАБ для достижения целевой ЧСС и уменьшения ФК стенокардии. А сопутствующая антиангинальная терапия была неэффективной и приводила лишь к полипрагмазии.
Отсутствие достижения целевой ЧСС у пациентов со стенокардией, как и других целевых показателей (АД, уровня холестерина ЛПНП — не являлось предметом настоящего исследования), было выявлено руководством БУЗОО «ККД» в ИТ-2 благодаря внедрению системы перманентного контроля качества ДпН. Кроме того, посредством заполнения врачами «Извещения о нежелательной реакции или отсутствии терапевтического эффекта лекарственного препарата» удалось заменить неэффективные медикаменты, назначаемые по международным непатентованным наименованиям, на оригинальные по торговым наименованиям. В частности, замена бисопролола на Конкор в эквивалентной суточной дозировке привела к значимому увеличению доли пациентов с достижением целевой ЧСС в ИТ-3 на 33,3% (р = 0,0096).
Диагноз «ХСНсФВ» устанавливали без достаточных оснований почти в половине случаев, что влекло за собой необоснованное назначение антагонистов минералокортикоидных рецепторов и мочегонных лекарственных препаратов, не влияющих на прогноз жизни у этой категории пациентов.
Заключение
Результаты анализа реальной клинической практики ДпН пациентов, перенесших ОКС и рентгенэндоваскулярное вмешательство на коронарных артериях, в части постановки диагнозов «стенокардия» и «ХСНсФВ» и тактики лечения позволили выявить низкую приверженность врачей актуальным клиническим рекомендациям и обусловили необходимость перманентного мониторинга качества оказания медицинской помощи. Данная система внедрена в реальную клиническую практику на базе БУЗОО ККД с 2016 г., функционирует и непрерывно совершенствуется в настоящее время.
Литература
- Eisenberg M. J., Califf R. M., Cohen E. A. et al. Use of evidence-based medical therapy in patients undergoing percutaneous coronary revascularization in the United States, Europe and Canada. Coronary Angioplasty Versus Excisional Atherectomy Trial (CAVEAT-I) and Canadian Coronary Atherectomy Trial (CCAT) investigators // Am. J. Cardiol. 1997. Vol. 79. P. 867–872.
- Cacoub P. P., Abola M. T., Baumgartner I. et al. Cardiovascular risk factor control and outcomes in peripheral artery disease patients in the Reduction of Atherothrombosis for Continued Health (REACH) Registry // Atherosclerosis. 2009. Vol. 204 (2). P. 86–92.
- Kotseva K., Wood D., de Backer G. et al. EUROASPIRE III: a survey on the life-style, risk factors and use of cardioprotective drug therapies in coronary patients from 22 European countries // Eur. J. Cardiovasc. Prev. Rehabil. 2009. Vol. 16 (2). P. 121–137.
- Возжаев А. В. Вторичная профилактика сердечно-сосудистых заболеваний у пациентов, перенесших инфаркт миокарда: фармакоэпидемиологическое исследование. Автореферат дисс. … к. биол. н. М., 2009.
- Шмонин А. А. Проблемы приверженности лекарственной терапии в медицинской реабилитации // Medical Rehabilitation. 2017. № 11 (140). С. 20–27.
- Бенделиани Н. Г. Соблюдение клинических рекомендаций врачами в общемедицинской практике и приверженность пациентов терапии как основа эффективного лечения // Бюллетень НЦССХ им. А. Н. Бакулева РАМН. 2011. № 11 (1). С. 48–57.
- Димитрова Д. А. Анализ динамики фармакопрофилактики пациентов, перенесших инфаркт миокарда. Автореферат дисс. … к. фарм. н. М., 2017.
- Рекомендации по лечению стабильной ишемической болезни сердца 2013. Европейское Общество кардиологов (ESC) // Российский кардиологический журнал. 2014. № 7 (111). С. 7–79.
- Рекомендации по диагностике и лечению острой и хронической сердечной недостаточности 2016. Европейское Общество кардиологов (ESC) // Российский кардиологический журнал. 2017. № 1 (141). С. 7–81.
- Приказ Минздрава РФ от 20 декабря 2012 г. № 1175н «Об утверждении порядка назначения и выписывания лекарственных препаратов, а также рецептурных бланков на лекарственные препараты, порядка оформления указанных бланков, их учета и хранения»
- Pepine C. J., Handberg-Thurmond E., Marks P. et al. Rationale and design of the International Verapamil SR/Trandolapril Study (INVEST): an internet — based randomized trial in coronary artery disease patients with hypertension // JACC. 1998; 32: 1228–1237.
С. П. Подольная**
Е. П. Приходько**
Л. В. Шукиль*, доктор фармацевтических наук
И. В. Друк*, доктор медицинских наук, профессор
Е. А. Ряполова*, кандидат медицинских наук
* ФГБОУ ВО ОмГМУ Минздрава России, Омск
** БУЗОО ККД, Омск
1 Контактная информация: korennova@mail.ru
DOI: 10.26295/OS.2019.24.48.006
Приверженность врачей актуальным клиническим рекомендациям при диспансерном наблюдении пациентов, перенесших острый коронарный синдром/ О. Ю. Кореннова, С. П. Подольная, Е. П. Приходько, Л. В. Шукиль, И. В. Друк, Е. А. Ряполова
Для цитирования: Лечащий врач № 7/2019; Номера страниц в выпуске: 31-35
Теги: сердечная недостаточность, стенокардия, ишемическая болезнь сердца
Купить номер с этой статьей в pdf