Атопический дерматит (АтД) является распространенным хроническим воспалительным заболеванием кожи, с гиперреактивностью клеточного и гуморального иммунитета [1–2]. Одной из особенностей клинического течения АтД является развитие инфекционных осложнений, которые развиваются у 25–30% больных АтД. Главным микробным агентом, участвующим не только в возникновении вторичных пиогенных осложнений, а также обуславливающим развитие и поддержание обострений АтД, является
Другим заболеванием кожи, относящимся к группе аллергодерматозов, является экзема (истинная, микробная), также часто имеющая хроническое рецидивирующее течение и развивающаяся в ответ на воздействие эндогенных и экзогенных факторов, в том числе бактериальных агентов. Наиболее частым микроорганизмом (до 50%), выделяемым с кожи и полости носа больных экземой (Эк), также является S. aureus, плотность колонизации которого коррелирует с тяжестью течения дерматоза [6–7].
Антибактериальная топическая терапия эффективна в снижении колонизации S. aureus на коже больных, однако монотерапия антибактериальными препаратами не в состоянии снизить активность аллергического воспаления в коже, тогда как наружная терапия, сочетающая в себе антибактериальное средство и топический глюкокортикостероид, является эффективной и предпочтительной у пациентов с различными формами АтД и Эк [8–10].
В свою очередь, знание характера устойчивости S. aureus к антимикробным препаратам (АМП) имеет важное значение при выборе наиболее подходящей эмпирической антибактериальной терапии при лечении дерматоза, осложненного пиогенной инфекцией [10–12].
Резистентность к противомикробным препаратам возрастает почти так же быстро, как разработка новых средств для борьбы с инфекцией. Метициллин-резистентные штаммы S. aureus (MRSA) становятся все более распространенными у пациентов с АтД и Эк [13–14]. В исследованиях по изучению резистентности/чувствительности
Учитывая этиологическую роль пиогенных кокков в развитии вторичных пиодермитов у больных аллергодерматозами, аггравацию аллергического воспаления кожи в присутствии S. аureus, рациональным является использование в клинической практике комбинированных топических препаратов, содержащих антибиотик (чувствительность пиококков к которому находится на высоком уровне) и глюкокортикостероидный (ГКС) компонент, оказывающий противовоспалительное, противоаллергическое действие. Одним из таких современных комбинированных наружных средств лечения является препарат, содержащий топический ГКС — бетаметазона дипропионат 0,05% и антибиотик мупироцин 2% (Супироцин-Б).
Целью настоящего открытого, проспективного исследования являлось изучение видового состава микрофлоры из очагов вторичной пиодермии у больных АтД и Эк, спектра чувствительности выделенных микроорганизмов к широко применяемым АМП; определение клинической эффективности терапии больных АтД и Эк, осложненных вторичной пиококковой инфекцией, с использованием в качестве наружного средства препарата, содержащего бетаметазона дипропионат 0,05% и антибиотик мупироцин 2% (Супироцин-Б).
Материалы и методы исследования
Всего под наблюдением находилось 33 взрослых больных, из числа которых с АтД — 24 пациента в возрасте от 18 до 34 лет и 9 больных Эк в возрасте 28–66 лет (всего 18 женщин и 15 мужчин), имевших обострение хронического рецидивирующего течения основного заболевания и вторичные пиогенные осложнения кожного процесса.
Тяжесть клинических проявлений АтД определялась с помощью стандартизованного индекса SCORAD, учитывающего балльную оценку выраженности субъективных, объективных симптомов и площадь поражения [15]. Для пациентов с экземой исчислялся суммарный показатель общей тяжести экземы (ОТЭ), включающий балльную, от 0 до 10, оценку симптомов заболевания, таких как гиперемия, отечность, мокнутие, экскориации, зуд и др. Дополнительно у больных АтД и Эк проводилась оценка выраженности симптомов вторичной пиодермии (пустулизация, эрозии с гнойным налетом, гнойные корки, жжение, боль и др.) по визуальной аналоговой шкале (ВАШ) от 0 до 10 баллов.
Для определения видового состава микрофлоры больных АтД и Эк, до начала терапии, производился забор материала стерильным ватным тампоном с пораженной кожи, кожных складок и непораженной кожи. У больных с Эк забор производился с пораженных участков кожи с клиническими признаками вторичной инфекции. Посев полученного биоматериала производился на питательные среды с последующим его инкубированием в течение 24 часов при температуре 37 °С. Биотипирование суточной культуры проводили с использованием время-пролетной масс-спектрометрии по технологии MALDI-TOF (BioMerieux, VITEK MS). Метод позволяет быстро получить информацию, основан на анализе белковых молекул микроорганизмов и использовании больших баз данных для их видовой и количественной идентификации [16]. Подготовку материала перед идентификацией микроорганизмов проводили согласно инструкции производителя.
Определение чувствительности к антибиотикам патогенных микроорганизмов проводили при помощи стандартного диско-диффузионного метода [17]. Результат учитывался путем измерения диаметра зоны вокруг диска в миллиметрах, определялись штаммы чувствительные, резистентные, с промежуточной чувствительностью к исследуемым АМП.
Во время наблюдательного исследования пациенты получали комплексную стандартную терапию за исключением системных ГКС и антибактериальных средств. Наружно использовали мазь, содержащую бетаметазона дипропионат 0,05% и мупироцин 2% (Супироцин-Б) дважды в течение суток.
Результаты исследования
Анализ данных бактериологических исследований показал, что частота обнаружения S. aureus на пораженной коже (в очаге пиодермии) у пациентов со средней степенью тяжести АтД (30 < SCORAD < 60) составила 72,4%, из них как монокультура S. aureus был выделен у 65,5% пациентов. На коже крупных складок золотистый стафилококк был выявлен у 62,1% обследованных больных АтД, причем в виде монокультуры у 86,2% пациентов. С участков клинически здоровой кожи у больных АтД S. aureus был выделен у 37,9% обследованных, при этом данный возбудитель в качестве монокультуры регистрировался у 58,6% пациентов. Вторым по частоте обнаружения из очагов поражения у 24,1%, больных АтД был выделен S. еpidermidis; с непораженной кожи данный микроорганизм определялся у 31,0% пациентов, а с кожи крупных складок — у 20,7% больных. Другие виды микроорганизмов, такие как
Наиболее частыми ассоциациями S. aureus у пациентов со среднетяжелым АтД было его сочетание с другими видами Staphylococcus (у 48,3% больных c пораженной кожи, у 27,6% с непораженной кожи), причем половина из них приходилось на сочетание S. aureus с S. epidermidis. C кожи складок сочетаний S. aureus с другими видами бактерий обнаружено не было.
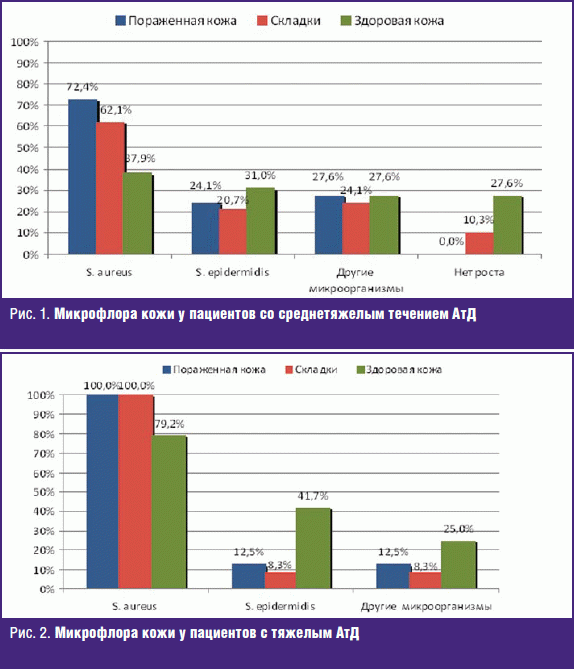
Выделение S. aureus с очага пиодермии, складок у пациентов с тяжелым АтД (SCORAD > 60) составило 100,0%, а с непораженной кожи — 79,2%, при этом S. epidermidis с пораженной кожи определялся у 12,5% пациентов, со складок у 8,3%, с непораженной кожи — у 41,7% больных. Другие виды микроорганизмов (Staphylococcus hominis, Staphylococcus capitis, Staphylococcus hyicus, Streptococcus pyogenes, бактерии рода Corynebacterium) были обнаружены у 12,5% на пораженной коже, у 8,3% в области складок и у 25,0% больных на непораженной коже (рис. 2).
У пациентов с тяжелым АтД отмечено сочетание S. aureus с другими видами бактерий, в том числе бактериями рода Staphylococcus (у 17,2% больных c пораженной кожи, у 8,3% с области крупных складок, у 41,7% с непораженной кожи), причем больше половины из них также приходилось на сочетание S. aureus с S. epidermidis.
При анализе данных микробиологических исследований, полученных от пациентов с Эк (истинной, микробной), было отмечено преобладание роста культур S. aureus (66,6% всех обследованных больных), из них монокультура была выделена у преобладающего числа пациентов (88,8%). У 33,3% больных высевался S. epidermidis, причем также преобладали монокультуры — у 77,8%. У 22,2% больных Эк с пораженной кожи были выделены другие микроорганизмы (Streptococcus pyogenes, Staphylococcus capitis, Staphylococcus haemolyticus, Acinetobacter iwofii, Escherichia coli
При оценке антибактериальной чувствительности изолятов S. aureus, полученных с кожи пациентов с АтД (как с пораженных, так и с видимо не пораженных ее участков), из очагов вторичной пиодермии у больных Эк не было выявлено высокой резистентности пиококков к широко применяемым антибактериальным препаратам (рис. 4).
Все изоляты S. aureus были чувствительны к оксациллину и мупироцину, 96,2% из них были чувствительны к фузидиевой кислоте, фторхинолонам, линкомицину, макролидам; 92,5% — к тетрациклину и 84,9% чувствительны к гентамицину. В то же время устойчивость к двум или более антибиотикам, преимущественно к гентамицину и тетрациклину, наблюдалась у 11,3% штаммов S. aureus, изолированных от пациентов с тяжелым АтД (SCORAD > 60) и наличием вторичной инфекции. Метициллин-резистентных штаммов стафиллококков выявлено не было.
Больные (24 пациента) с осложненным течением АтД в составе комплексной стандартной терапии получали наружную терапии мазью Супироцин-Б, содержащую антимикробный препарат — мупироцин 2% и топический глюкокортикостероид бетаметазона дипропионат 0,05% в течение 7–14 дней. Из числа больных АтД 15 пациентов (62,5%) были с тяжелым течением заболевания (SCORAD 63,5–87,5, среднее значение 73,2 ± 7,4), а 9 больных (37,5%) — со среднетяжелым течением (SCORAD 38–59,5, среднее значение 32,8 ± 5,6). Все больные Эк имели среднетяжелое течение процесса с локализацией очагов в области конечностей и туловища, среднее значение ОТЭ до начала лечения составило 57,2 ± 4,6 балла. Пациентам с Эк мазь Супироцин-В применялась на очаги поражения 2 раза в сутки в течение 7–10 дней согласно инструкции производителя.
В таблице представлены данные динамического клинического мониторинга за пациентами с АтД и Эк в процессе терапии, регистрируемые по среднегрупповым показателям индексов тяжести заболевания (SCORAD и ОТЭ).
У пациентов с АтД позитивная динамика кожного процесса наблюдалась уже на 3-й день лечения, а после 7 дней терапии индекс SCORAD снижался на 56,0 ± 7,4% от исходного. Средняя длительность использования мази Супироцин-Б у больных АтД составила 14,3 ± 1,3 дня (от 5 до 16 дней). К 14-му дню лечения индекс SCORAD, фиксирующий выраженность симптомов, уменьшился в среднем до 26,9 ± 4,8 балла, а после окончания терапии к 21-му дню снизился до 11,1 ± 1,9 балла, то есть на 81,5 ± 8,9% от исходного значения.
Анализ динамики регресса симптомов вторичной пиодермии у больных АтД показал, что выраженность пустулизации, гнойных корок, количества эрозий с гнойным налетом снижалась до минимальных балльных значений уже к 7-му дню лечения, к 14-му дню наблюдения — полностью исчезали (рис. 5).
Объективные симптомы АтД, характеризующие степень остроты процесса, — гиперемия, экскориации, отечность — значимо уменьшались к 7-му дню терапии, через 14 дней лечения были минимальными, к 21-му дню — практически регрессировали (рис. 6).
Динамика изменения субъективных ощущений у больных АтД в процессе терапии носила аналогичный характер. До лечения пациентов наиболее сильно беспокоили зуд, нарушение сна и жжение кожи пораженных участков. На 7-е сутки лечения отмечалось выраженное уменьшение зуда, жжения, наблюдалось восстановление сна, исчезновение болезненности в местах высыпаний (рис. 7).
Анализ степени выраженности симптомов вторичной пиодермии у больных Эк выявил, что после 7 дней лечения степень пустулизации, количество гнойных корок, эрозий с гнойным налетом снизилась до минимальных балльных значений, субъективные симптомы жжения и болезненности кожи — полностью регрессировали (рис. 8).
Симптомы, характеризующие выраженность остроты экзематозного процесса, такие как гиперемия, отечность, мокнутие и экскориации, до начала лечения были значимо выражены (более 5–7 баллов из 10 возможных), после проведения лечения в течение первых 7 суток воспалительный процесс на коже был минимальным, а отдельные симптомы регрессировали на 77,4–80,8% от исходного значения (рис. 9).
Все наблюдаемые пациенты отмечали хорошую переносимость наружной терапии. Нежелательных лекарственных реакций на фоне применения комбинированного топического средства зафиксировано не было. После окончания лечения пациенты находились под наблюдением лечащих врачей в течение 3 месяцев. За данный период обострений кожного процесса у этих больных не отмечалось.
На рис. 10–12 представлены данные динамических клинических наблюдений за больными АтД и Эк в процессе терапии с топическим использованием препарата Супироцин-Б.
Выводы
- Вторичные пиогенные инфекции кожи, как правило, формируются у пациентов с нарушенной иммунологической реактивностью, в том числе при хронических аллергодерматозах, таких как АтД и Эк, при этом наличие S. aureus в очагах и на клинически здоровой коже способствует поддержанию активности воспаления.
- Наружная терапия дерматозов, осложненных вторичной инфекцией, является неотъемлемой частью лечебного комплекса и должна проводиться с использованием современных комбинированных топических средств, содержащих АМП и топические ГКС.
- Исследования показали, что наиболее тяжелые формы AтД сопровождаются более массивным (79,2–100%) обсеменением S. aureus поврежденной кожи, клинически здоровой кожи, крупных складок. Наиболее часто у больных АтД фиксируется сочетанное присутствие на коже S. aureus в сочетании с другими видами Staphylococcus, причем половина из них приходится на S. еpidermidis.
- У пациентов с экземой (истинной, микробной) также отмечается преобладание роста культур S. aureus (66,6% всех обследованных больных), из них монокультура была выделена у преобладающего числа пациентов (88,8%).
- По данным бактериологических исследований, проведенных в ФГБУ УрНИИДВиИ МЗ РФ, чувствительность S. aureus к широко используемым антибактериальным препаратам, таким как мупироцин, фуцидин, оксациллин, тетрациклин, линкомицин, макролиды и гентамицин, остается высокой.
- В терапии вторичных пиодермитов, осложняющих течение аллергодерматозов, рационально применение комбинированных наружных средств, содержащих сильный топический глюкокортикостероидный и актуальный антимикробный компоненты, обеспечивающих этиологическое и патогенетическое санирующее воздействие.
- Использование препарата Супироцин-Б (мазь) в составе комплексной терапии у больных АтД и экземой, осложненных пиококковой инфекцией, позволяет достигнуть регресса проявлений вторичной пиодермии в сроки до 7 дней; способствуют регрессу симптомов основного заболевания на 81,5–79,2% от исходного в течение 14–21 дня терапии.
- Niebuhr M., Mai U., Kapp A. Antibiotic treatment of cutaneous infections with Staphylococcus aureus in patients with atopic dermatitis: current antimicrobial resistances and susceptibilities // Exp Dermatol. 2008; 17 (11): 953–957.
- Кунгуров Н. В., Герасимова Н. М., Кохан М. М. Атопический дерматит. Типы течения, принципы терапии. Екатеринбург: Изд-во Урал. ун-та, 2000; 266.
- Кунгуров Н. В., Торопова Н. П., Кениксфест Ю. В. и др. Современные подходы к организации специализированной помощи детям, больных хроническими дерматозами. Курган: Изд-во Зауралье, 2009; 212.
- Ong P. Y., Leung D. Y. The Infectious Aspects of Atopic Dermatitis // Immunol Allergy Clin North Am. 2010; 30 (3): 309–321.
- Pastuszka M., Matych M., Kaszuba A. et al. Microorganisms in the etiopathogenesis of Atopic Dermatitis // Postep Derm Alergol. 2012; 19 (3): 215–221.
- Gong J. Q., Lin L., Lin T. et al. Skin colonization by Staphylococcus aureus in patients with eczema and atopic dermatitis and relevant combined topical therapy: a double-blind multicentre randomized controlled trial // Br J Dermatol. 2006; 155 (4): 680–687.
- Haslund P., Banqsqqard N. et al. Staphylococcus aures and hand eczema severety // Br J Dermatol. 2009; 161 (4): 772–777.
- Kedzierska A., Kapinska-Mrowiecka M., Czubak-Macugowska M. Susceptibility testing and resistance phenotype detection in Staphylococcus aureus strains isolated from patients with atopic dermatitis, with apparent and recurrent skin colonization // Br J Dermatol. 2008; 159 (6): 1290–1299.
- Boguniewicz M., Leung D. Y. Recent Insights into Atopic Dermatitis and Implications for Management of Infectious Complications // J Allergy Clin Immunol. 2010; 125 (1): 4.
- Breuer K., Haussler S., Kapp A., Werfel T. Staphylococcus aureus: colonizing features and influence of an antibacterial treatment in adults with atopic dermatitis // Br J Dermatol. 2002; 147: 55–61.
- Farajzadeh S., Rahnama Z., Kamyabi Z., Ghavidel B. Bacterial colonization and antibiotic resistance in children with atopic dermatitis // Dermatology Online Journal. 2008; 14 (7): 21.
- Corrigan D. K., Schulze H., Henihan G. et al. Development of a PCR-free electrochemical point of care test for clinical detection of methicillin resistant Staphylococcus aureus (MRSA) // Analyst. 2013; 138 (22): 6997–7005.
- Chung H. J., Jeon H. S., Sung H. et al. Epidemiological characteristics of methicillin-resistant Staphylococcus aureus isolates from children with eczematous atopic dermatitis lesions // Journal of clinical microbiology. 2008; 46 (3): 991–995.
- Huang J. T., Abrams M., Tlougan B. et al. Treatment of Staphylococcus aureus Colonization in Atopic Dermatitis Decreases Disease Severity // Pediatrics. 2009; 123 (5): 808–814.
- Severity scoring of atopic dermatitis: the SCORAD index. Consensus Report of the European Task Force on Atopic Dermatitis // Dermatology. 1993; 186 (1): 23–31.
- Wieser A., Schneider L., Jung J., Schubert S. MALDI-TOF MS in microbiological diagnostics-identification of microorganisms and beyond (mini review) // Appl Microbiol Biotechnol. 2012; 93 (3): 965–974.
- Bauer A. W., Kirby W. M., Sherris J. C., Turck M. Antibiotic susceptibility testing by a standardized single disk method // Am J Clin Pathol. 1966; 45 (4): 493–496.
Е. И. Стукова1
Ю. В. Кениксфест, доктор медицинских наук
М. М. Кохан, доктор медицинских наук, профессор
Л. И. Юровских
ФГБУ УрНИИДВиИ МЗ РФ, Екатеринбург
1 Контактная информация: evstukova@mail.ru
Купить номер с этой статьей в pdf